参照価格制の議論再燃、あるいは先発品の薬価を後発品と同額まで引き下げるか—医療保険部会
2017.5.17.(水)
後発医薬品の使用をさらに促すために、先発医薬品と後発品との価格差を患者負担とするべきか、あるいは、先発品の価格を後発品と同額にまで引き下げるべきか—。
17日に開かれた社会保障審議会の医療保険部会では、このようなテーマについて議論を行いました(関連記事はこちら)。一部委員は前者の患者負担案に理解を示しましたが、委員の多くは両案ともに反対しており、今後、どのように議論を進めるのか厚生労働省の舵取りに注目が集まります。
目次
骨太方針、「先発品と後発品の価格差についての負担」を検討するよう指示
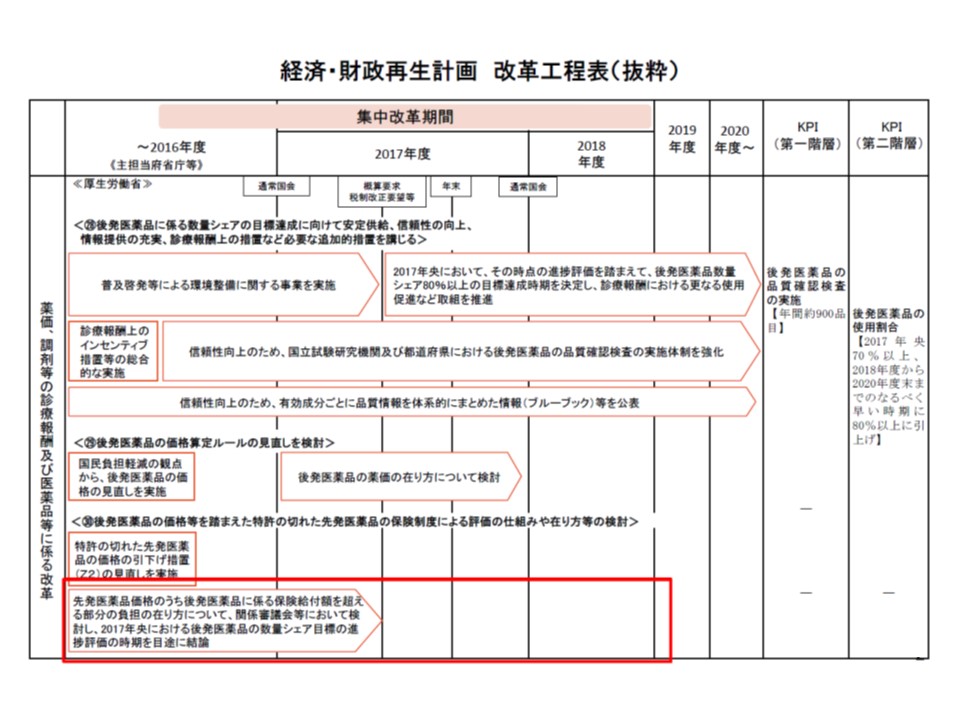
医療費適正化に向けた重要方策の1つとして「後発品の使用推進」があり、政府は「2017年央までに数量ベース・新指標で後発品使用割合を70%以上に、2018から20年度末までのなるべく早い時期に80%以上とする」との2段階の目標を掲げています。薬価制度の見直しや適切な情報提供を通じて後発品割合は上昇を続け、昨年(2016年)9月時点で66.5%を記録。「第1目標(70%以上)の達成は見えてきた」と言える状況です。
一方、骨太方針やそれを実現するための改革工程表では、後発品使用をさらに促進するために「先発品価格のうち、後発品の保険給付額を超える部分の負担の在り方」を関係審議会で議論し、結論を得るよう指示しています。例えば、「先発品と後発品の差額を患者負担」とすれば、より多くの患者が後発品を選択し、後発品使用が促進されるとの考えに基づくものと言えます。
厚労省保険局医療課の迫井正深課長は、このテーマについて次の3つの考え方があると17日の医療保険部会で説明しました。
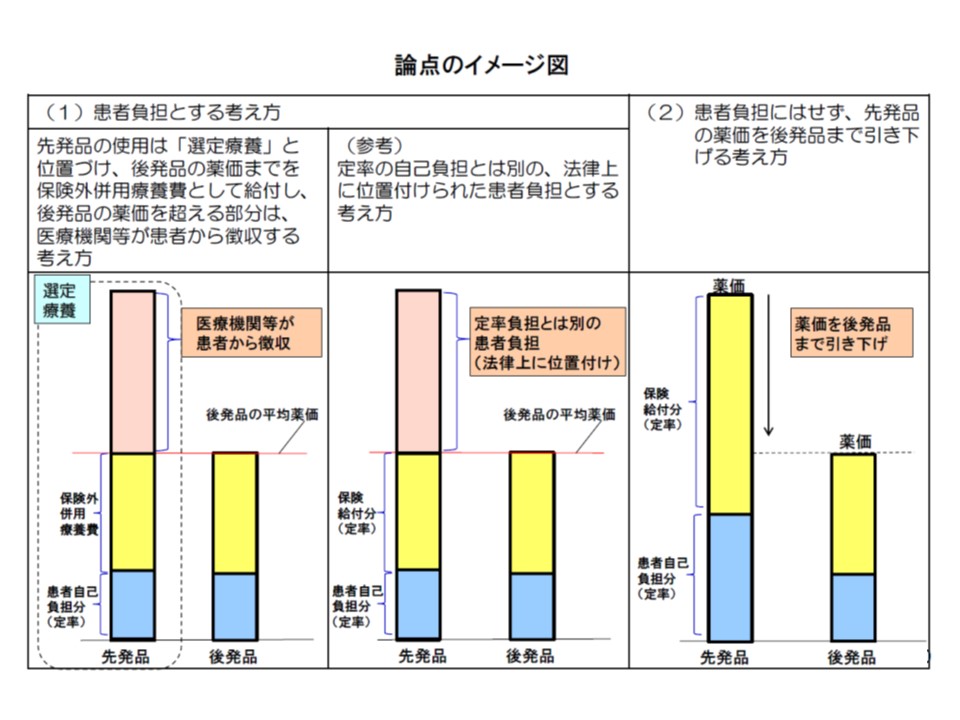
(1)先発品と後発品の差額を「選定療養」とする(ここでは選定療養案、下図では向かって左)
(2)先発品と後発品の差額を「新たな患者負担」とする(ここでは新患者負担案、下図では向かって中央)
(3)先発品の価格(薬価)を後発品と同額まで引き下げる(ここでは薬価引き下げ案、下図では向かって右)
しかし、いずれの案についても課題があります。まず(1)の選定療養案では、▼身体症状などで先発品を使用せざるを得ない患者がいる▼選定療養は「保険導入を前提としない」との考え方に基づくが、今回の提案がこれに合致するか—という問題点があります。
また(2)は、(1)の問題点の後者を解決するために、健康保険法などを改正し「新たな患者負担」を設定する考え方ですが、2002年の改正健保法附則にある「医療保険からの給付割合は将来にわたり7割を維持する」(第2条第1項)に違反してしまうという問題があります。
さらに(3)では、患者負担こそ発生しませんが、そもそも「後発品を選択するインセンティブがなくなる」(後発品使用促進につながらない)、「後発品の価格優位性がなくなり、後発品メーカーの経営に大きな影響が出る」といった問題点もあります。「後発品が使用されなくなっても、先発品価格が下がるので医療費適正化効果は同じ」とも思えますが、先発・後発での価格競争がなくなるため、薬価が高止まってしまい、医療費適正化効果が十分に生じないと考えるべきでしょう。
患者負担を導入する案、外国では「長期的に薬剤費が増加する」との報告も
これらのうち、(1)の選定療養案、(2)の新患者負担案には、藤井隆太委員(日本商工会議所社会保障専門委員会委員)が「一定の負担を求めざるを得ないのではないか」と述べ、導入に前向きな姿勢を明確にしました。また小林剛委員(全国健康保険協会理事長)は「最初は「検討はすべきであろう。対象薬剤を限定するなど、丁寧な制度設計を検討していくべき」との提案も行っています。
しかし、多くの委員は「患者負担を求める」(1)と(2)の提案に反対意見を示しています。白川修二委員(健康保険組合連合会副会長)は、「患者負担を求める(1)と(2)の案は、フランスやドイツで導入されている参照価格制(医療保険から償還する基準額『参照価格』を定め、それを超過する部分は患者が自己負担する仕組み)に類似するが(関連記事はこちら)、調査研究によれば『後発品価格が高止まりし、長期的には薬剤費が不変もしくは増加してしまう』という報告が多い。我が国に導入しても財政効果がないのではないか」と指摘。さらに「後発品使用促進に向けて保険者らが努力している中で、患者負担を導入することに国民の納得が得られるだろうか」との疑問も呈し、導入に否定的な見解を示しました。もっとも議論を行うことそのものはやぶさかでないようで、「先発品と後発品の価格差について全体の状況を示してほしい」と厚労省に要望しています。
また武久洋三委員(日本慢性期医療協会会長)の代理として出席した井川誠一郎参考人(同協会常任理事)は「医師の判断で先発品を処方した場合に、患者の『選定』と言えるだろうか」と述べ、(1)の選定療養案には無理があるとの考えを示しました。松原謙二委員(日本医師会副会長)も「この議論はなんども出ては消え、出ては消えしている。医師は患者の状態などを考慮して最適な医薬品を処方する。それが先発品であったからとして患者に『別途費用を支払え』と求めるのはおかしい」と強調しています。
さらに新谷信幸委員(日本労働組合総合連合会副事務局長)の代理として出席した伊藤彰久参考人(同会総合政策局政策福祉局長)や兼子久委員(全国老人クラブ連合会理事)は、「経済格差が医療の格差につながってしまう」危険性を指摘し、患者負担を導入する(1)(2)の両案に反対しています。
先発品薬価を引き下げる案、「価格競争を阻害し、薬価が高止まる」との懸念も
一方、(3)の薬価引き下げ案に対しては、森昌平委員(日本薬剤師会副会長)は、先に述べたように「価格競争が起こらず、かえって薬価(先発品・後発品とも)が高止まりしてしまう」点を指摘。また藤井委員は「先発品メーカーにおける新薬開発が進まなくなってしまう」恐れがあるとの懸念も示しました。
ただし白川委員は、「中央社会保険医療協議会において、後発品と長期収載品(先発品)との薬価の在り方をセットで議論する必要がある」とコメントしています。
なお、菅原琢磨委員(法政大学経済学部教授)は、「(1)(2)の患者負担増を行った場合、体力のある先発品は後発品の価格を引き下げる戦略をとるのではないか。その場合(3)の薬価引き下げ案と同じ状況になる。先発品と後発品の価格が同じとなれば、信頼性の高い先発品が使用され、結果として『先発品のみの市場』が形成される。そうなれば薬価は高止まりする」と論理立てて問題点を指摘。その上で、後発品使用促進に向けて当面進めるべき方策として、▼先発品を後発品に転換した場合の患者負担軽減情報の提供徹底▼初発後発品価格の引き下げ―の2点を提示しました。
ところで、こうした議論の前提として「先発品と後発品は異なるものという前提で議論が行われているが、科学的に同一なのか、それとも一部異なるものも存在するのか、を明確にする必要がある」と今村正彦部会長代理(東京大学大学院法学政治学研究科教授)は指摘。中医協でもたびたび議論される「先発品と後発品の同一性」問題が、医療保険部会でも俎上に上がる可能性があります。
このように(1)(2)(3)すべての案に多くの否定的意見があります。また、松原委員が指摘しているとおり、このテーマは過去に何度も議論され、否定されてきた経緯もあり、厚労省が、今後どのように舵取りを行うのか(改めての議論を行うのかも含めて)注目を集めます。なお、(3)の薬価引き下げ案を真正面から議論する場は中医協になります。
【関連記事】
2018年度からの第3期医療費適正化計画、保険者・自治体・医療関係者・企業の連携が必要—社保審・医療保険部会
高額療養費の見直しで720億円、療養病床の居住費負担見直しで50億円の医療費適正化―社保審・医療保険部会
介護保険の3割負担、個人単位で2018年8月から導入―厚労省
医療保険改革案、政府与党で年末の予算編成に向けて方向性探る―社保審・医療保険部会
70歳以上の高額療養費、住民税非課税世帯でも引き上げるべきか―社保審・医療保険部会
子ども医療費を市町村が助成した場合の国庫負担減額、どう見直すべきか―社保審・医療保険部会
かかりつけ医は普及すべきだが、外来定額負担には反対、かかりつけ医の定義も曖昧―社保審・医療保険部会
一般病床や、療養病床の医療区分2・3患者でも居住費負担を求めるべきか―医療保険部会
2018年度からの医療費適正化計画、入院医療費では病床機能分化などを見込んではどうか―医療保険部会
高齢者の高額療養費をどのように見直すべきか、年内の結論目指し医療保険部会で検討開始
高齢者医療、フレイル対策や窓口負担のあり方などが検討テーマに―医療保険部会
ソバルディやハーボニーの登場で医療費の伸び激化、ただし「将来の医療費削減効果」も考慮を―医療保険部会
「子どもの医療費を助成した市町村国保の国庫負担減額」の見直し、2016年末に結論―医療保険部会
かかりつけ医以外の外来受診、新たな定額負担の是非について年内に結論を出す―社保審・医療保険部会
2018年度予算編成に向け、「重症度、医療・看護必要度」などの厳格化を要請—財政審
病床機能の転換方策などをスピーディに実施し、地域医療構想実現を—諮問会議で安倍首相
後発医薬品使用割合80%に引き上げ必要、財務省が安倍首相に進言―行政改革推進本部
後発品の薬価、現在3区分の価格帯をさらに集約していくべきか—中医協・薬価専門部会