通所介護の「質」をどのように考え、報酬に反映させるべきか—介護給付費分科会
2017.7.3.(月)
財政制度等審議会などの提言を踏まえて、心身機能の維持・向上に力を入れていない通所介護の報酬は引き下げるべきだろうか。また、要介護被保険者に対する維持期リハビリテーションについて、医療保険給付から介護保険給付への移行を進めるためにどのような方策が考えられるか—。
6月21日に開催された社会保障審議会・介護給付費分科会では、2018年度の介護報酬改定に向けてこのような議論が行われました。遅くなりましたが、分科会の模様をお伝えします。
通所介護、「機能維持」に力を入れる事業所を評価せよとの意見多数だが・・・
通所介護(デイサービス)は、▼社会的孤立感の解消▼心身の機能の維持▼家族の身体・精神的負担の軽減(レスパイトケア)―を目的とした介護保険サービスで、2001年度末から2015年度末にかけて、請求事業所数は約4.5倍(9726か所→4万3440か所)、利用者数は約2.9倍(65万1000人→190万3000人)、費用額は約4.4倍(3784億円→1兆6703億円)へと成長しています(ただし近年、報酬の減額などの影響により鈍化)。
実に介護費全体の17.5%を占めるサービスであるため、財政再建を目指す財務省・財政制度等審議会なども注目しており「機能訓練などの自立支援・重度化防止に向けた質の高いサービス提供がほとんど行われていないような場合には、事業所の規模にかかわらず、基本報酬の減算措置も含めた介護報酬の適正化を図るべき」と提言されたのは記憶に新しいところです。この指摘には、分科会委員の多くも納得しており、例えば鈴木邦彦委員(日本医師会常任理事)は「機能訓練指導員の中でも、理学療法士などリハビリ専門職を配置し、医師と連携した機能訓練を実施している事業所は報酬を引き上げ、レスパイト機能のみの事業者は逆に報酬を引き下げるべきである」、齋藤訓子委員(日本看護協会副会長)も「レスパイト機能も重要であるが、公的保険制度下のサービスである以上、機能改善がもっとも重視されるべきである」などの見解を示しています。
さらに東憲太郎委員(全国老人保健施設協議会会長)は、「リハビリ専門職の配置ではなく、医師との連携も含めて、機能の維持・改善に関するアウトカムに着目して評価すべき」と一歩踏み込んだ提案を行っています。
もっとも田部井康夫委員(認知症の人と家族の会理事)は、「通所介護のレスパイト機能がなければ、要介護者の在宅生活は継続できない」点を強調し、「レスパイト目的の通所介護」の報酬引き下げ論議を強く牽制しました。
この点、どのように考えるべきでしょう。限られた財源の有効活用を考えれば、確かに機能訓練に力を入れる事業所に資源を集中すべきとも思われます。一方、医療保険と異なり、介護保険では「レスパイト」を目的としたサービスが認められていることや、田部井委員の指摘する在宅生活の継続などを考慮すれば、「レスパイト目的」の事業所にも十分な存在意義があります。単純に「レスパイトは好ましくない」と考えず、通所介護の目的である▼社会的孤立感の解消▼心身の機能の維持▼家族の身体・精神的負担の軽減(レスパイトケア)―をバランスよく行っている事業所の評価を適切に行っていくことが妥当なのではないでしょうか。
夜間の延長通所介護の評価、分科会委員からは慎重意見が相次ぐ
ところで、安倍晋三内閣の掲げるアベノミクスの新三本の矢の1つ「介護離職ゼロ」に向けた施策が進められていますが、そこでは「夜間帯の通所介護提供体制の充実」を検討するよう厚労省に指示しています。夜間も要介護者をデイサービスセンターに預けることで、家族が自身の仕事に、より力を入れられるようになるとの考えに基づく指示と言えます。
この点、現行の介護報酬でも「延長加算」(最大14時間まで50-250単位)が設けられ一定の夜間サービスへの対応がなされていますが、算定事業所はごく一部に限られており(延長を断るケースも)、その理由として「夜間帯の職員確保ができない」「採算が合わない」「利用ニーズがない」などがあげられています。

9時間を超える通所介護の実績は極めて少ない

通所介護事業所が延長加算を算定しない理由としては、「人員が確保できない」などがあげられている
分科会では、こうした状況、さらに働き方改革をも踏まえて「夜間の通所介護」充実に疑問を投げかける声が多数出されました。鈴木委員は、「夜勤・早出の可能な職員は入所系施設に行ってしまう。通所介護での夜間人材確保は困難である。さらに長時間労働を強いる悪質な事業所が出てきかねない」と述べ、慎重な検討が必要と主張。また、小林剛委員(全国健康保険協会理事長)は「延長加算の算定が少ない。ニーズを見極めて検討すべきではないか」と指摘しています。
こうした慎重意見の背景には、「悪質な通所介護」の存在もあるようです。例えばサービス付き高齢者向け住宅から、多くの入居者をデイサービスセンターに移送し、必要性の低いレクリエーションなどを長時間実施する事業所などがあると指摘されています。夜間の報酬設定が引上げられれば、これに拍車をかけ「サ高住と通所介護が一体となり、いわば介護報酬の重複請求が行われる」といった点を危惧する識者もいます。実態を明らかにし、適切な報酬水準や算定要件などを設定する必要があります。
短時間通所リハビリの要件緩和し、医療保険からの移行促せとの意見
一方、通所リハビリは、「要介護者・要支援者の心身機能の維持回復を図り、日常生活の自立を助ける」ことを目的に、理学療法、作業療法などを行う介護保険サービスです。順調に事業所数・利用者数ともに増加していますが、次のような課題も指摘されています。
▼退院後早期のリハビリ開始が機能回復に効果的だが、4割強の利用者は退院からリハビリ開始までに2週間以上かかっている(関連記事はこちら)
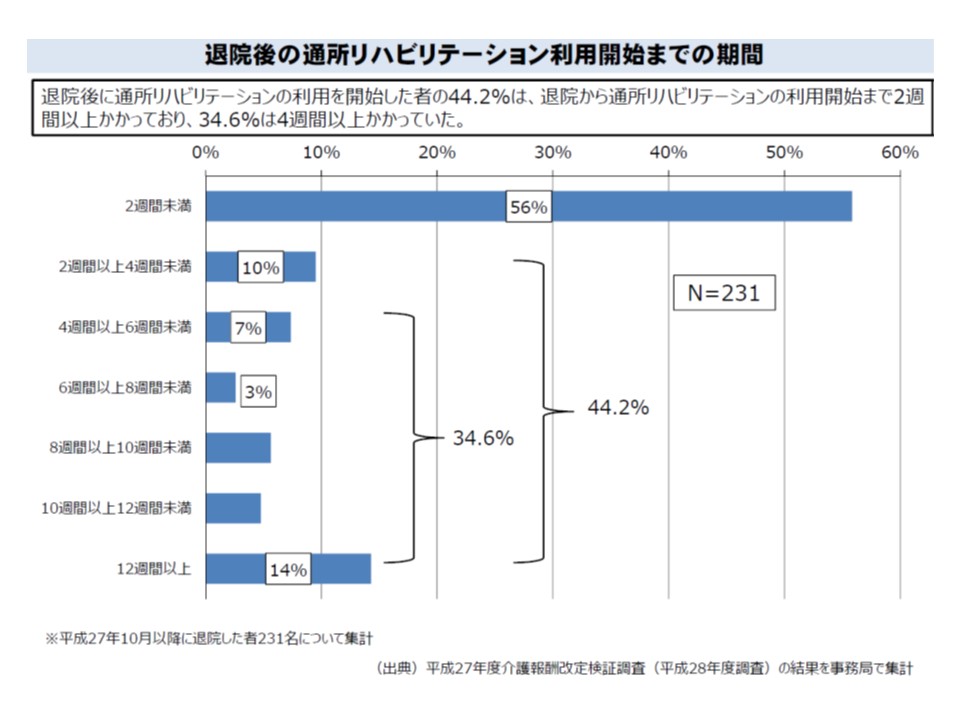
通所リハビリ利用者の4割強は、退院から2週間以上経過してやっとの開始という状況である
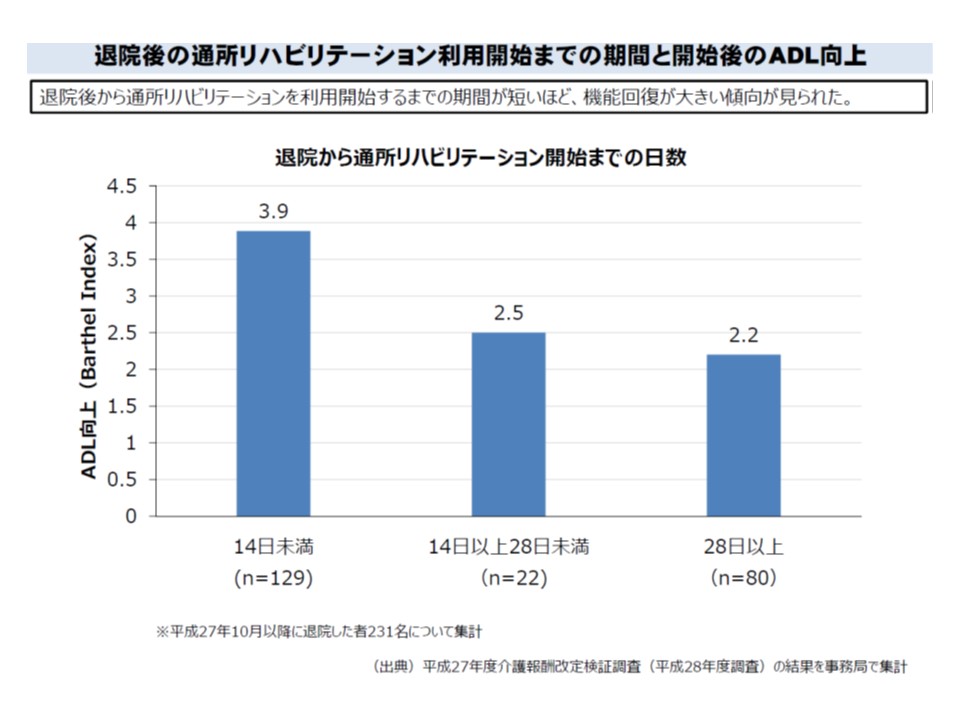
他院から通所リハビリ開始までの時間が短いほど、ADL改善効果が高い
▼極めて長期間(2年以上)サービスを利用している者も4割弱おり、長期目標達成後も「通所リハビリを継続する」という利用者も少なくない(関連記事はこちら)

通所リハビリの利用を2年以上も継続している利用者が4割弱ある
▼通所介護との役割分担が、やや曖昧である
▼医療保険のリハビリからの移行が十分に進まない
2018年度は診療報酬と介護報酬の同時改定となるため、4点目の「要介護被保険者における維持期リハビリの医療保険から介護保険への移行」が大きなテーマとなります。この点について厚労省老健局老人保健課の鈴木健彦課長は、「介護保険の通所リハビリを実施できる医療機関のうち、実際に実施しているのは病院の38%、診療所の26%にとどまり、将来の開設意向も全体の1割程度にとどまっている。開設しない理由としては『専従職員を確保できない』『場所の確保が困難』『送迎体制の整備が困難』などがあげられている」ことを紹介しています。
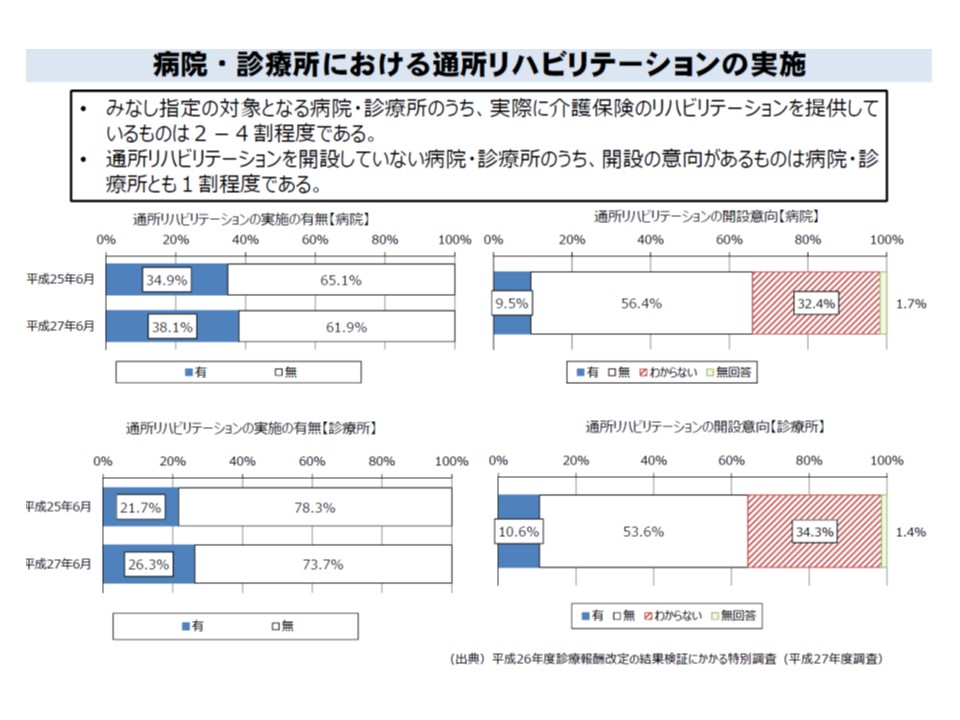
通所リハビリを実施している、あるいは実施しようとする医療機関は一部に限られている
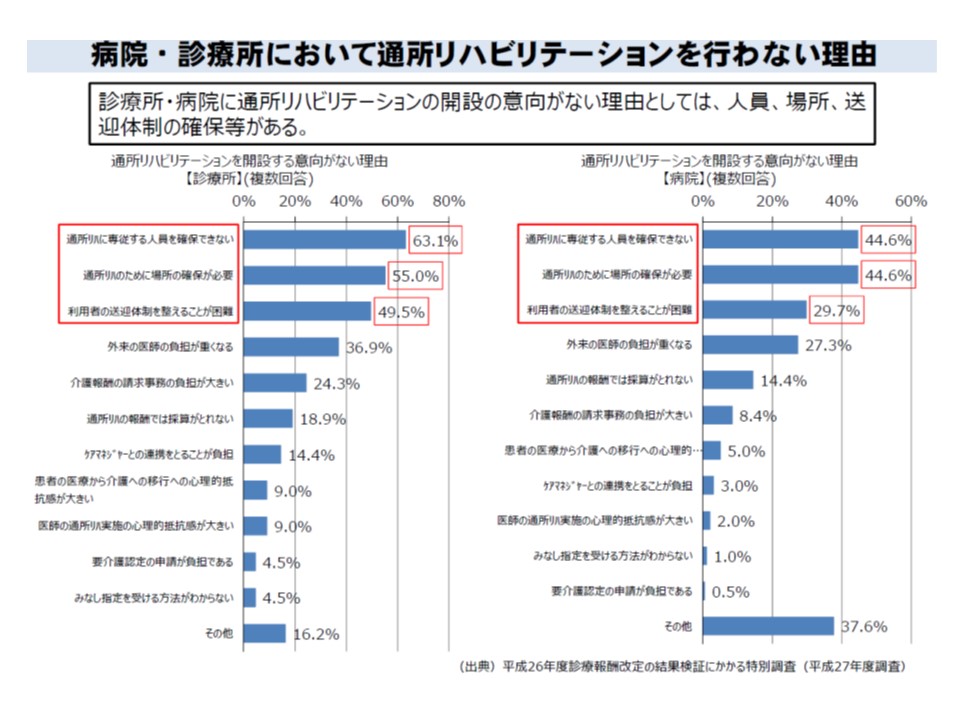
医療機関では、専従スタッフの確保や送迎などの負担により、通所リハビリ実施に二の足を踏んでいる
この点、鈴木委員から「短時間の通所リハビリについて要件緩和などを図ってはどうか」、本多伸行委員(健康保険組合連合会理事)から「質の低下に配慮した上での、人員配置などの要件緩和を考えるべき」との意見が出されています。要件を緩和し、より医療機関が介護保険の通所リハビリを併設することで、利用者にとっても「医療保険から介護保険へ移行しても、顔馴染みのスタッフから指導を受けられる」との安心感が生まれ、移行が円滑に進むことを期待する意見と言えます。前述したように「要介護被保険者の維持期リハビリの介護保険への移行」は長年の懸案(12年前の2006年度同時改定からの懸案)事項であり、2018年度改定でしっかりとした道筋がつけられるよう注目したいところです。
ところで、2015年度の前回介護報酬改定では、通所リハビリを含めた介護保険リハビリについて、▼リハビリマネジメントの充実▼生活行為向上や社会参加促進などを見据えた報酬設定—など、大きな改革が行われました(関連記事はこちらとこちらとこちらとこちらとこちら)。
しかし、リハビリマネジメント加算IIについては、事業所の4割弱しか届け出を行っておらず、利用者の1割強にしか算定されていません。この背景には「医師のリハビリ会議への参加が困難」「毎月のリハビリ会議が負担」といった声が上がっています。介護給付費分科会と中央社会保険医療協議会の意見交換では、「ICTを活用したリハビリ会議(オンライン会議など)」を提唱する意見が出たことはすでにお伝えしていますが、21日の分科会でも鈴木委員らから改めてICTの活用を求める声が出されています(関連記事はこちらとこちらとこちら)。
通所リハビリと通所介護の役割分担をどう考えるか
21日の分科会では鈴木老人保健課長から、通所介護と通所リハビリとで▼利用者特性▼利用時間▼受給者数▼費用額▼機能改善の度合い—などを比較した資料が示されました。それによると、脳卒中・認知症・その他の傷病別に日常生活自立度の状況を見ると、いずれにおいても通所リハビリ利用者のほうが、通所介護利用者よりも機能が改善している、ことが分かりました(利用者の特性に大きな違いはない)。一方で、受給者1人当たり費用額は同程度であることも分かっています。
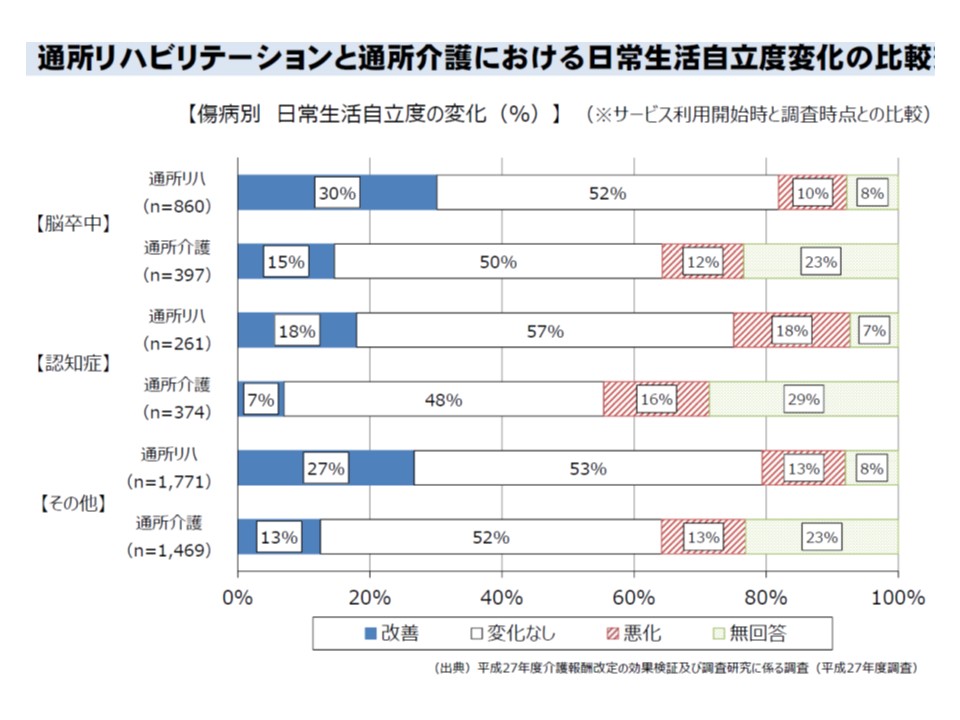
通所リハビリと通所介護とを比較すると、通所リハビリのほうが、利用者の機能改善度合いが高い
ここから本多委員は「機能回復が見込まれる場合は通所リハビリを、機能の維持が主眼になってから通所介護に移行する、といった役割分担を明確にする必要がある」と主張しました。もっとも、通所介護事業所の中には、機能訓練に力を入れているところもあり、それらと通所リハビリとで機能改善の度合いを比較するよう求める意見も出ています。利用者の状況はさまざまなため、ケアマネジャーがその特性をしっかりと把握し、医師の意見も踏まえて「この利用者にとって有用なのは、通所介護なのか、通所リハビリなのか」を適切に見極める必要があります。
【関連記事】
介護報酬の居宅療養管理指導、在宅医療の診療報酬に合わせた体系としてはどうか—介護給付費分科会(2)
退院後2週間未満の訪問リハ開始が効果的だが、3割の要介護者では実現できず—介護給付費分科会(1)
認知症デイサービスはIIIa以上、一般デイではIIb以下が主に利用—介護給付費分科会
定期巡回や看多機の整備進まず、「ニーズの実態を精査すべき」との指摘も—介護給付費分科会(2)
一部有識者が提唱する「新型多機能」、小多機の理念に反すると猛反発—介護給付費分科会(1)
2018年度介護報酬改定に向けキックオフ、夏までに第1ラウンドの議論終える—介護給付費分科会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換(2)
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
2018年度の同時改定に向け、要介護被保険者への維持期リハビリの実態など調査—中医協・総会
リハビリマネジメント加算II、最大のハードルは「医師のリハ会議への参加」―介護給付費分科会・研究委員会(2)
生活行為向上リハ実施加算に伴う「通所リハの減算」規定などを整理―介護報酬改定Q&A(Vol.4)
リハビリマネジメント加算(II)、説明と同意あれば通所リハビリ提供の前月から算定可―介護報酬改定Q&A(Vol.3)
リハマネジメント加算を算定していなくても、介護と医療のリハ重複算定できない―15年度介護報酬改定Q&A(Vol.2)
リハビリマネジメントの新旧加算、同時算定OK―15年度介護報酬改定Q&A
【15年度介護報酬改定答申3】在宅リハの報酬体系を大幅見直し、多職種マネジメントを評価





