介護老健の在宅復帰・リハビリ・医療提供の各機能をどう充実させるか—介護給付費分科会(2)
2017.8.8.(火)
介護老人保健施設の(1)在宅復帰機能(2)リハビリテーション提供機能(3)医療提供機能—を、2018年度の次期介護報酬改定でどのように充実させていくべきか—。
4日に開かれた社会保障審議会・介護給付費分科会では、こういった議論も行われました(関連記事はこちら)。とくに「地域のかかりつけ医との連携」が、重要なキーワードとして浮上しています。

8月4日に開催された、「第144回 社会保障審議会 介護給付費分科会」
目次
在宅復帰率の高い施設では、リハビリ提供や退所前カンファレンスが充実
介護老人保健施設(以下、老健)は、そもそも「病院から在宅復帰に至るまでの『中間施設』」という位置づけで創設され、先の改正介護保険法では▼在宅復帰、在宅療養支援のための地域拠点▼リハビリを提供する機能維持・改善―という重要な機能を果たす介護保険施設であることがより明確にされました。
厚生労働省老健局老人保健課の鈴木健彦課長は、4日の介護給付費分科会で冒頭に述べた(1)在宅復帰(2)リハビリ提供(3)医療提供―の3つの機能をどのように考えるべきかとの論点を提示しました。
まず(1)の在宅復帰については、2012年度の前回同時改定において、在宅復帰に力を入れている老健を高く評価すべく、▼在宅強化型(在宅復帰率50%超、基本報酬を78-44単位高く設定)▼加算型(在宅復帰率30%超、27単位)▼従来型—の大きく3タイプに区分し、メリハリのある報酬設定が行われました。2016年10月時点で、在宅強化型は13.6%(14年時点に比べて5.3ポイント増加)、加算型は29.3%(同11.9ポイント増)―となり、4割強の施設で在宅復帰に力を入れていることが分かります。
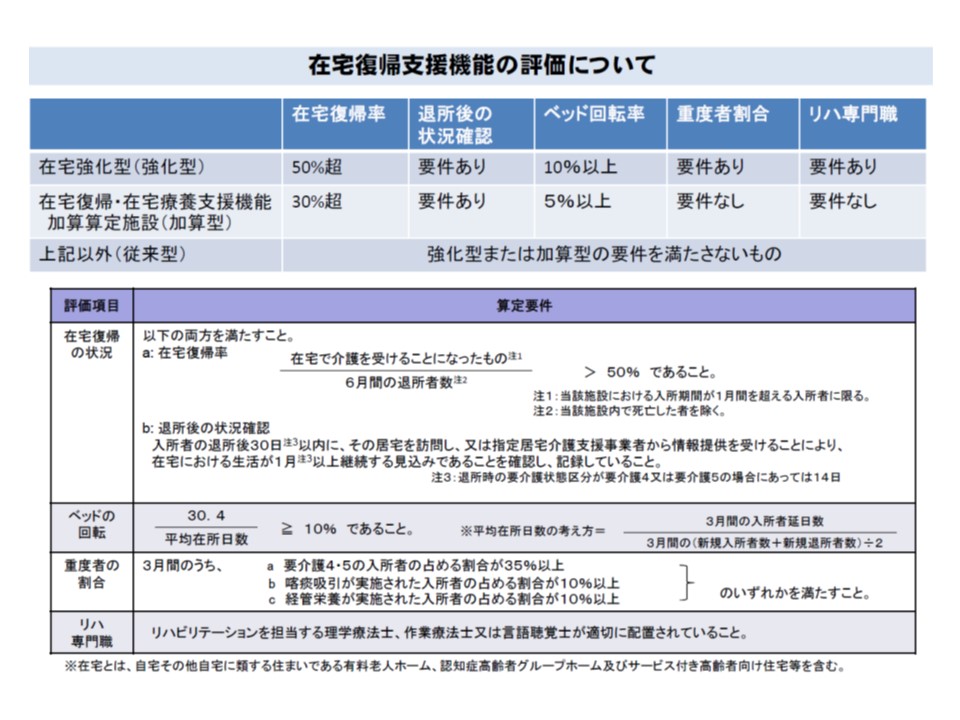
在宅強化型、加算型、従来型老健の概要
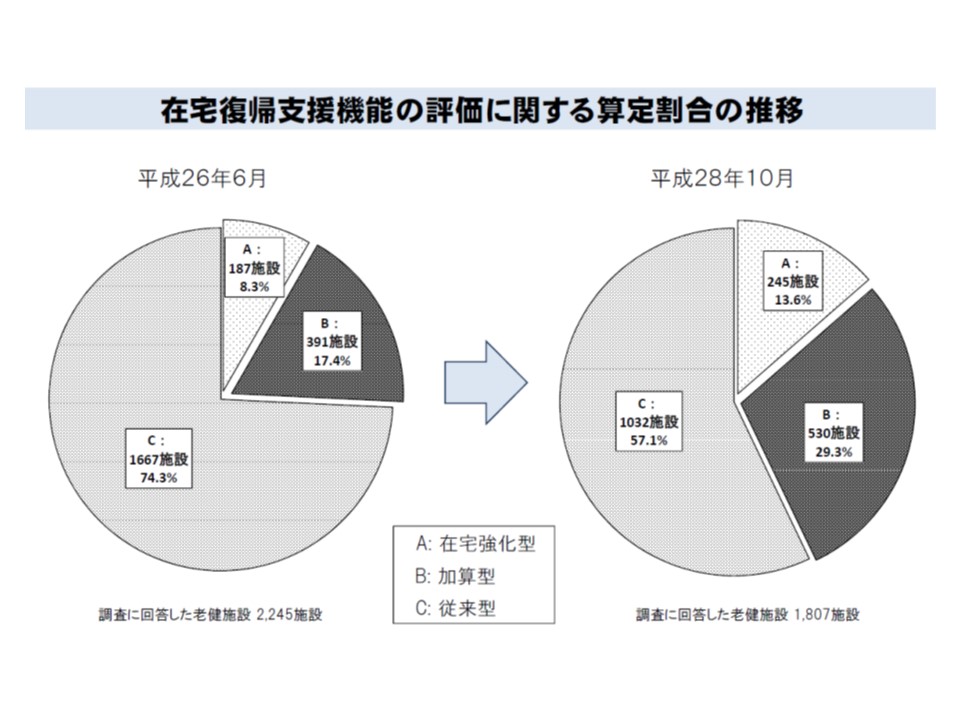
現在、約4割の老健が在宅強化型または加算型となっており、在宅復帰に力を入れている状況が伺える
また厚労省の調べでは、在宅復帰率の高い老健ほど▼リハビリ専門職や支援相談員が多く配置されている▼退所前カンファレンスの実施が多く行われている▼積極的に施設内看取りを行っている—などの特徴もあり、鈴木老人保健課長は2018年度改定でも「さらなる在宅復帰の促進」を目指す考えです。
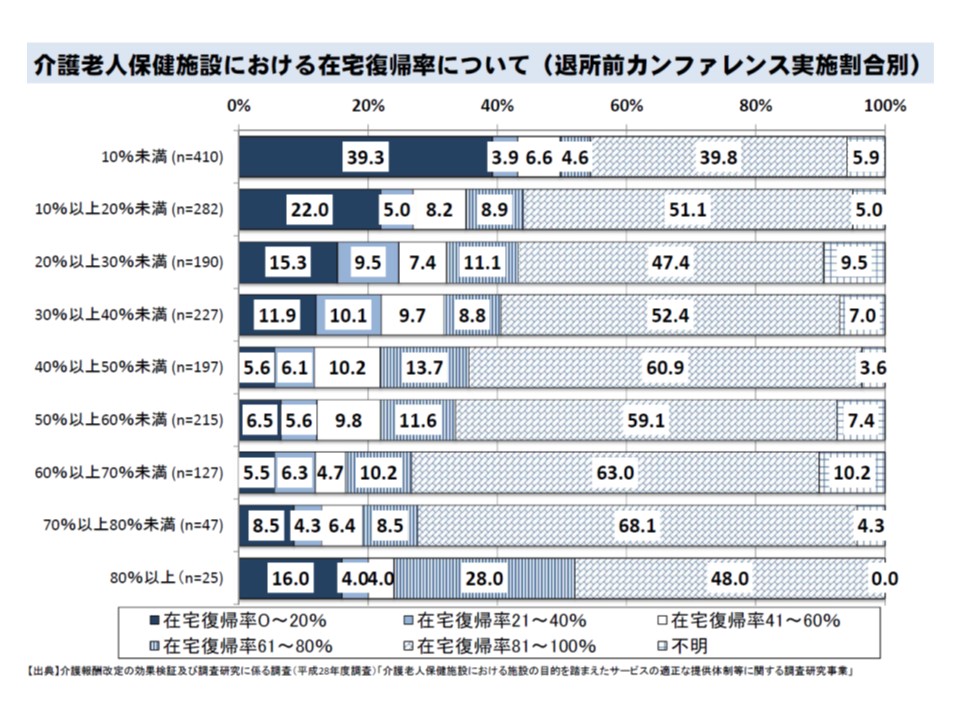
在宅復帰率の高い老健では、退所前カンファレンスの実施も充実する傾向にある
一方で、在宅復帰に力を入れたがために「空床」が生じてしまっている施設も少なくなく、「在宅復帰を強化して加算を算定するよりも、従来型が稼働率を維持したほうが経営的に良い」と判断する施設もあるようです(関連記事はこちら)。このため、鈴木邦彦委員(日本医師会常任理事)や齋藤訓子委員(日本看護協会副会長)は、「よりきめ細かい評価」を行うことを要望。齋藤委員は、リハビリの提供や退院前カンファレンスなど、在宅復帰に向けた「プロセス」の評価を検討してはどうかと提案しています。在宅復帰率が極めて高い老健の中にも退所前カンファレスなどに力を入れていないところもあり、齋藤委員の提案は、こうした弊害を是正する効果もありそうです。

在宅復帰率が高くなると稼働率が低い老健の割合が増える
なお、厚労省の調べでは「在宅復帰率の高い施設では、自宅からの入所が多い」ことも分かっています。これについて齊藤秀樹委員(全国老人クラブ連合会常務理事)は「在宅復帰しやすい高齢者を選別しているのではないか」とクリームスキミングの可能性を指摘。一方、武久洋三委員(日本慢性期医療協会会長)は「地域で老健が信頼度を増し直接入所が増えていることは好ましい」と逆の見方をしています。この点について厚労省は特段の見解を示していませんが、在宅強化型や加算型の算定要件では「1か月以上の在宅生活見込み(要介護4・5では14日以上)」とされており、いわゆる「ときどき入所(入院)、ほぼ在宅」を実現できていると見ることもできそうです。もっとも齊藤委員の指摘も踏まえた、さらなる分析も必要でしょう。
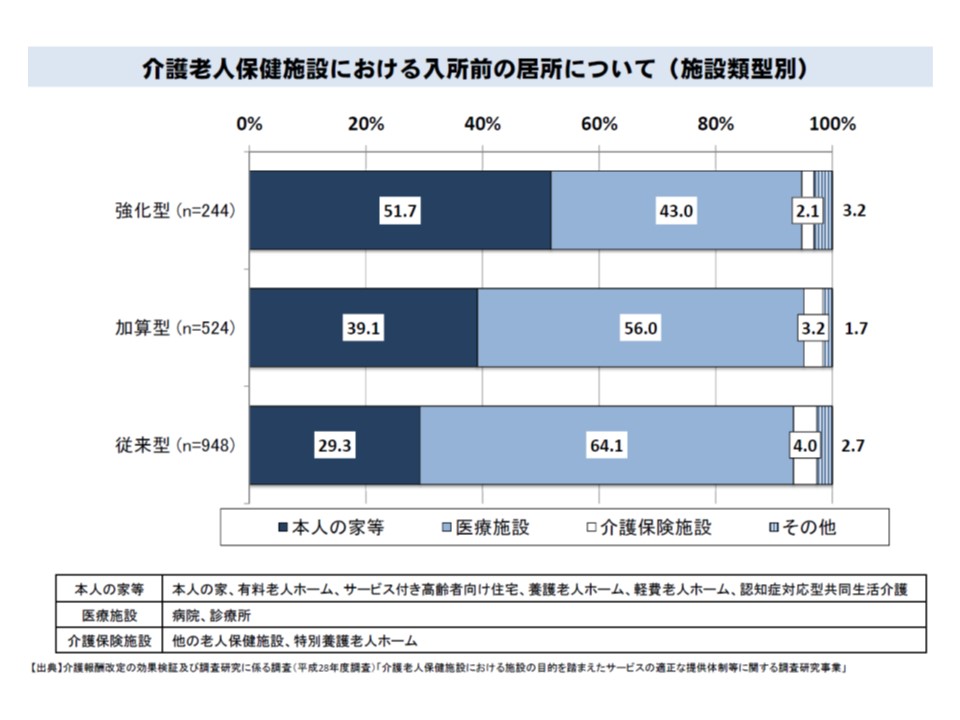
老健入所前の居場所をみると、在宅強化型>加算型>従来型の順で、「自宅から」が多くなっている
また武久委員は「地域によっては老健しかなく、介護療養や特別養護老人ホームの機能を代替しているところもある。一部は特養型、一部は在宅強化型という『施設内機能分化』を認め、報酬でも評価することを検討すべき」と提案しています。
老健では入所前後訪問指導などリハビリマネジメントが不十分
また(2)のリハビリについては、2015年度の前回介護報酬改定において「訪問・通所リハビリ報酬体系の大幅見直し」として、身体機能の回復だけでなく、活動・参加に着目したリハビリの充実、リハビリマネジメントの充実(リハビリマネジメント加算の組み換え)などが行われたことを受け、リハビリ提供施設である老健のリハビリの在り方についても見つめなおす時期に来ているようです。
老健におけるリハビリマネジメントの状況を見ると、次のように「従来型に比べて在宅強化型では充実しているが、全体としては必ずしも十分と言えない」のが実際です。
▼在宅強化型では加算型・従来型に比べて「入所前後訪問指導の実施」「入退所前後以外における自宅などへの訪問の実施」などが多く実施されているが、それでも4割の在宅強化型では「入所前後訪問指導の実施率1割未満」となっている
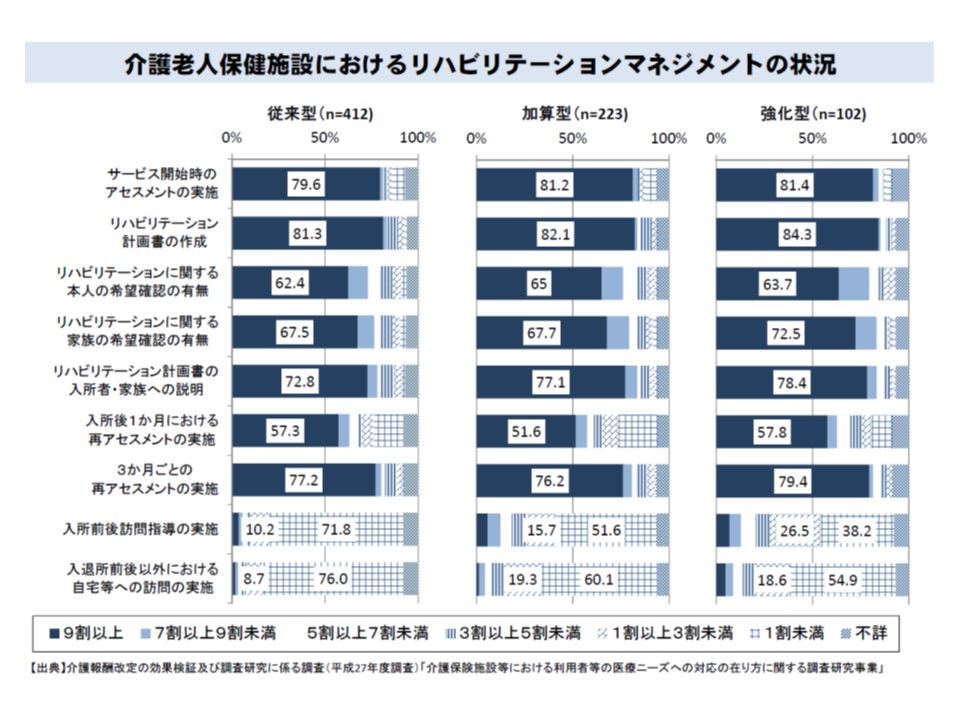
老健におけるリハビリマネジメントの状況を見ると、「入所前後訪問指導」などは極めて低調である
▼在宅強化型の通所リハビリでは、リハビリマネジメント加算IIの算定割合が約3割だが、従来型では1割未満
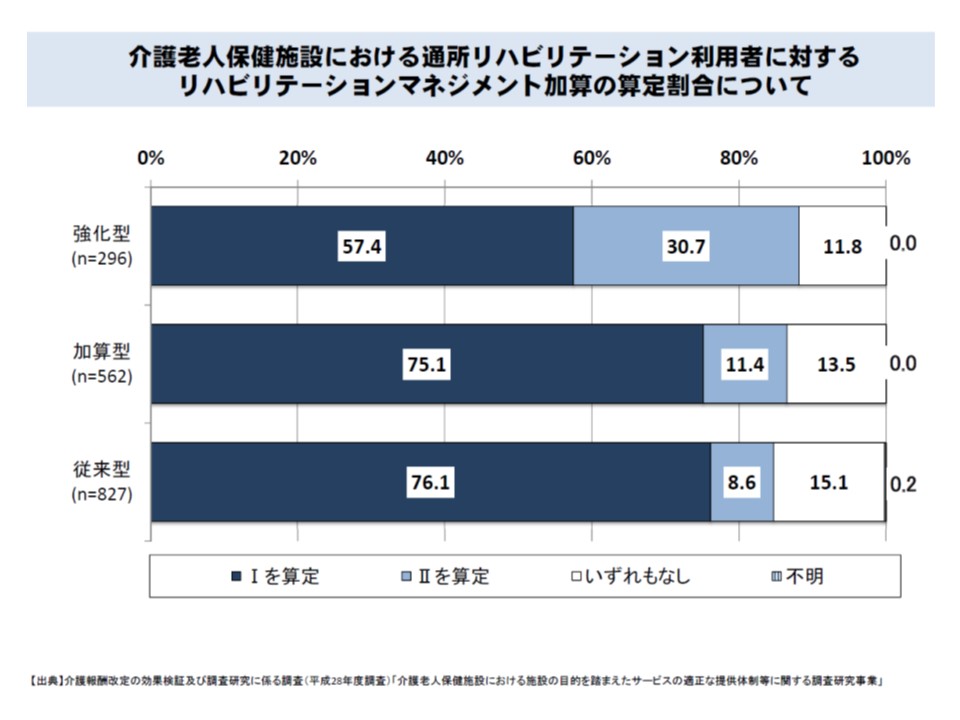
在宅強化型の老健でも通所介護においてリハビリマネジメント加算IIの算定は3割強にとどまり、従来型では1割に満たない
鈴木委員は「老健では医師が常勤している。医師が関与したリハビリの強化を図るべき」と強く求めたほか、齋藤委員は「在宅復帰の要となる『排泄自立』に向けたリハビリを多職種連携で進めることを評価すべき」と提案しました。東憲太郎委員(全国老人保健施設協会会長)は「退所前指導をせずに在宅復帰率だけを上げる施設は戒られるべき」とした上で、「多職種のチームによるリハビリの評価」を求めています。
在宅復帰機能の強化とあわせて、老健とかかりつけ医との連携を強化
(3)の医療については、老健が「医療施設」であることも踏まえて多くの医療行為が基本報酬の中で包括評価されています。しかし、従前「老健からの退所先」として医療機関が多かったことなどを踏まえ、2012年度の前回同時改定で【所定疾患施設療養費】(1日当たり305単位、1か月に1回、連続する7日に限定)が創設されました。▼肺炎▼尿路感染症▼帯状疱疹(抗ウイルス剤点滴が必要な者に限定)―の患者に対する一連の治療行為を評価するものです。東委員は、対象疾患に「蜂窩織炎と感染性胃腸炎を追加すべき」と要望しました。

2012年度の介護報酬改定で新設された所定疾患施設療養費の概要
この点、一部の老健では「肺炎や尿路感染症が強く疑われる患者でも、原則として施設内治療を行わない」との方針を掲げています。この点に関連して武久委員は「肺炎疑いの中には、一定程度、急性気管支炎患者がいると想定される。しかし、肺炎の鑑別診断は医療機関で行い、治療は老健でという現行の仕組みは矛盾しているのではないか」と指摘しており、診療報酬と介護報酬の併給調整の見直しが行われる可能性もあります。
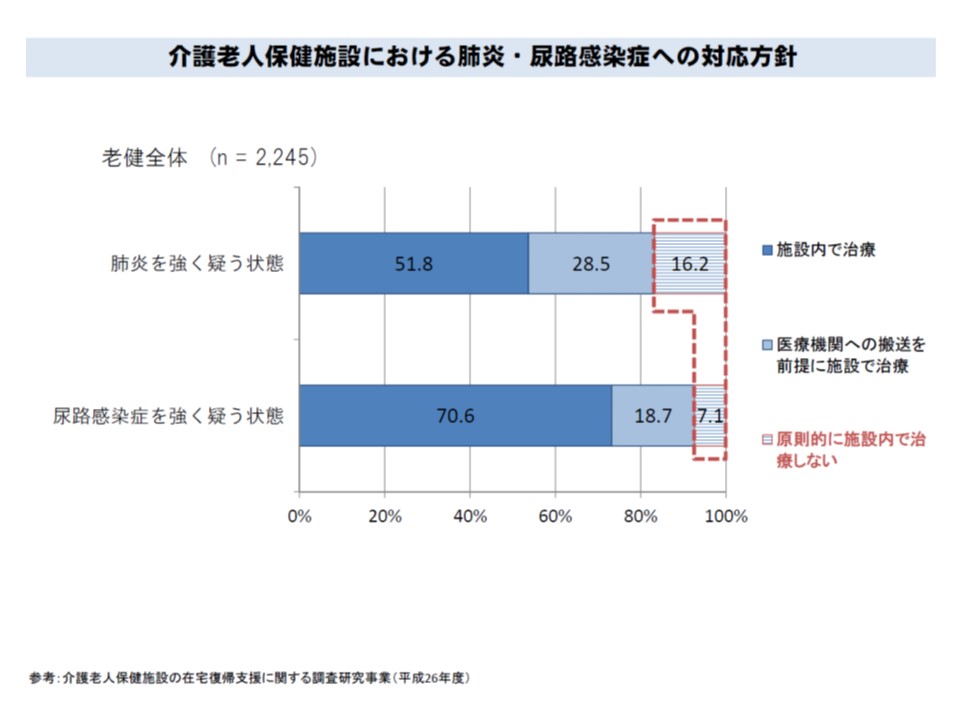
一部の老健では、肺炎疑い・尿路感染症疑いの患者について、原則として施設内対応を行わないことを明確にしている
ところで冒頭から述べているように、老健では「在宅復帰」が重要な機能の1つですが、在宅復帰した患者について「老健医師からかかりつけ医師への連携」が必ずしも十分に取れていないようです。厚労省調べによれば、▼退所時にかかりつけ医と連携していないとする老健が21.2%▼薬剤を中止・変更する際、中止・変更前にかかりつけ医に説明しない老健が84%—もあります。
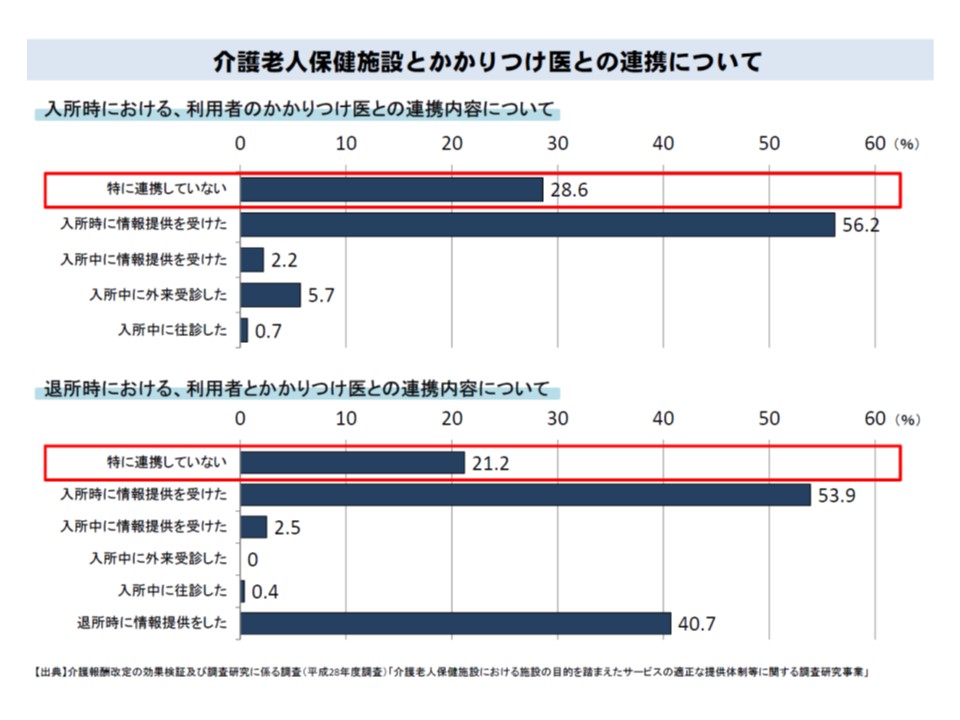
入所時・退所時のいずれにおいても、老健とかかりつけ医との連携は必ずしも十分には行われていない
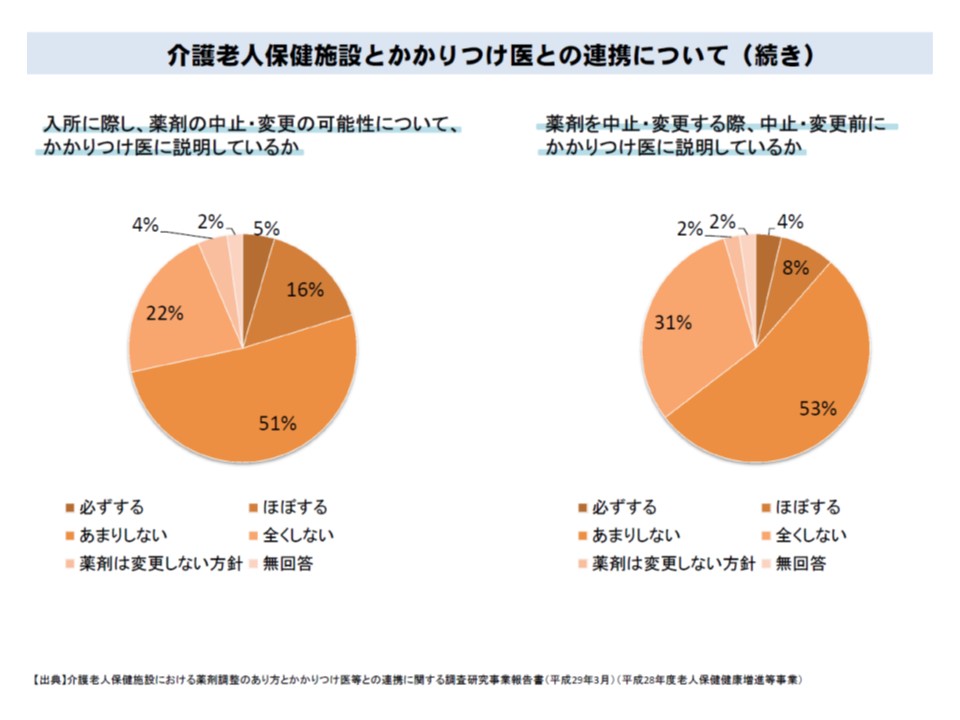
老健における薬剤の変更・中止について、変更・中止前におけるかかりつけ医との連携は8割強でできていない
東委員と鈴木委員は「互いに納得のいく形で、老健とかかりつけ医が連携していく」ことを全老健・日医の代表者として確認しています。
また高齢者における「多剤投与の弊害」が指摘され、診療報酬においても「減薬を行った場合の評価」(薬剤総合評価調整加算、2016年度診療報酬改定で新設)が行われ、国レベルでの「高齢者に対する医薬品適正使用推進ガイドライン」作成が始まります。東委員は介護報酬においても減薬を行った場合の評価を新設するよう求めています。
特定施設、ショートの受け入れ上限を緩和すべきかで賛否両論
なお4日の介護給付費分科会では、特定施設入居者生活介護(有料老人ホーム、軽費老人ホーム、養護老人ホーム)についても議論が行われ、厚労省老健局高齢者支援課の武井佐代里課長から▼多様な状態の入所者がいることを踏まえた報酬の在り方▼ショートステイ利用者を入居定員の10%以下としている要件の是非—という2つの論点が提示されました。
後者のショートについては、「本来の利用を阻害しないよう、現行の10%以下要件を維持すべき」という意見(鈴木委員や瀬戸雅嗣委員:全国老人福祉施設協議会理事・統括幹事ら)と、「都市部でのショート不足に対応するため、要件を緩和すべき」との意見(小原秀和委員:日本介護支援専門員協会副会長や稲葉雅之委員:民間介護事業推進委員会代表委員ら)との両面の意見が出されています。
【関連記事】
介護医療院、報酬設定論議始まる!医療療養からの転換を危惧する声も—介護給付費分科会(1)
特養ホーム、医療ニーズ勘案し「介護医療院」などとの役割分担をどう考えるか—介護給付費分科会(2)
ケアマネの特定事業所集中減算、廃止含めた見直し要望が多数—介護給付費分科会(1)
生活援助中心の訪問介護、給付切り下げに賛否両論—介護給付費分科会(2)
2018年度改定でも「訪問看護の大規模化」や「他職種との連携」が重要論点—介護給付費分科会(1)
通所介護の「質」をどのように考え、報酬に反映させるべきか—介護給付費分科会
介護報酬の居宅療養管理指導、在宅医療の診療報酬に合わせた体系としてはどうか—介護給付費分科会(2)
退院後2週間未満の訪問リハ開始が効果的だが、3割の要介護者では実現できず—介護給付費分科会(1)
認知症デイサービスはIIIa以上、一般デイではIIb以下が主に利用—介護給付費分科会
定期巡回や看多機の整備進まず、「ニーズの実態を精査すべき」との指摘も—介護給付費分科会(2)
一部有識者が提唱する「新型多機能」、小多機の理念に反すると猛反発—介護給付費分科会(1)
2018年度介護報酬改定に向けキックオフ、夏までに第1ラウンドの議論終える—介護給付費分科会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換(2)
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)





