特養ホーム、医療ニーズ勘案し「介護医療院」などとの役割分担をどう考えるか—介護給付費分科会(2)
2017.7.25.(火)
介護保険3施設の中でも「終の棲家」と評価される介護老人福祉施設(特別養護老人ホーム)において、看取りや医療ニーズへの対応をさらに進めるために、例えば「外部の医師や看護師」の関与についてどのように考えるべきか—。
19日に開催された社会保障審議会・介護給付費分科会では、こういった議論も行われました。この点について一部委員からは、特養ホームにおいても基本的な医療ニーズには対応できる体制を整えるべきであるが、医療ニーズの高い高齢者は新設される「介護医療院」で対応するなど「機能・役割分担」を考えるべきとの指摘も出されています。

7月19日に開催された、「第第143回 社会保障審議会 介護給付費分科会」
目次
特養配置医の95%は非常勤、どこまで医療対応すべきかを求める声も
介護保険施設のうち、特養ホームは、要介護度の高い高齢者が「終の棲家」として長期間生活を行うことが想定されています。2015年度からは、新規入所の対象者が「原則、要介護3以上」とされ、実際の平均要介護度が3.87(2000年では3.35)に上昇しています。
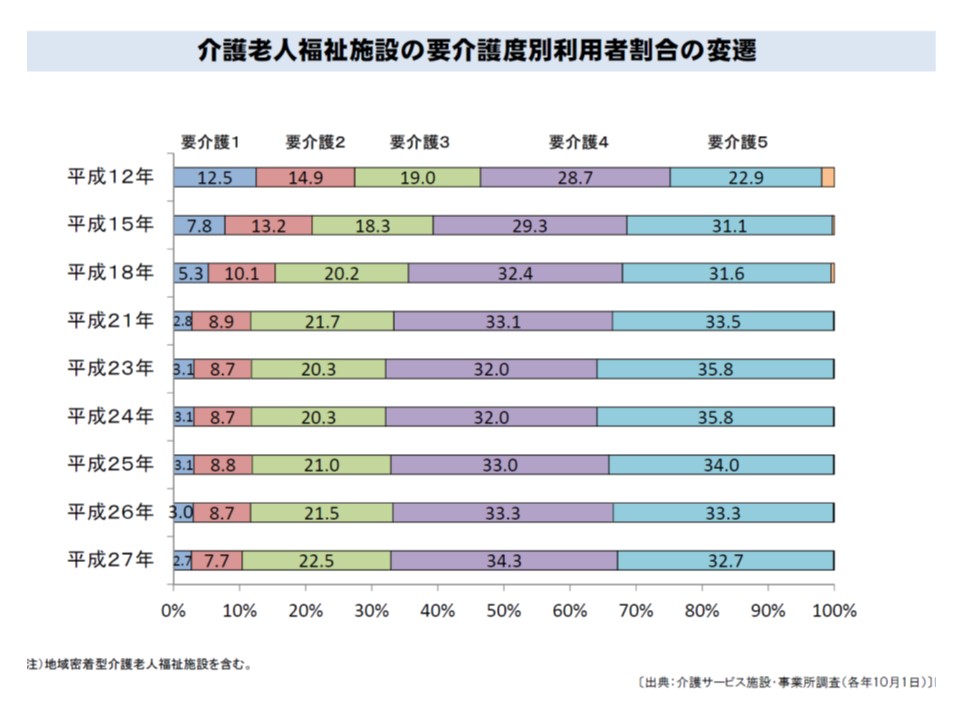
特養ホーム入所者の重度化が進んでおり、医療ニーズを持つ利用者も増加している
要介護度の高い高齢者では、医療の必要性が高い人も多く、また「終の棲家」故に入所期間が長い(2013年には1405日、3.8年)ため「看取り」のニーズも高くなっています。このため特養ホームの人員配置基準では「医師」の配置が必要とされていますが、人数については「健康管理および療養上の指導を行うために『必要な』数」としか記載されていません。
医師配置や医師の勤務状況に関して厚生労働省が調査したところ、次のような状況が明らかになっています。
▼常勤医師を配置している特養ホームは1.1%にとどまり(100対1配置で1日につき25単位の常勤医師配置加算あり)、95.3%では非常勤医師を配置している
▼非常勤配置医の「1週間における勤務時間」は平均3.6時間で、70.3%が「4時間以下」、11.9%が「4時間超8時間以下」である
▼9割超の施設で、夜間・休日の「定期診療」がゼロ回である
▼約半数の施設で非常勤配置医が「勤務日以外での対応」を行っているが、4割強では「勤務日以外は電話での指示」となり、6%の施設では「勤務日以外は、原則対応しない」という状況である
▼配置医の担当業務は「定期的な診察」95.3%や「主治医意見書の作成」93.7%、「予防注射の対応」88.9%などが多く、「夜間・休日の急変対応」も6割程度で実施されているが医師の負担感が大きい
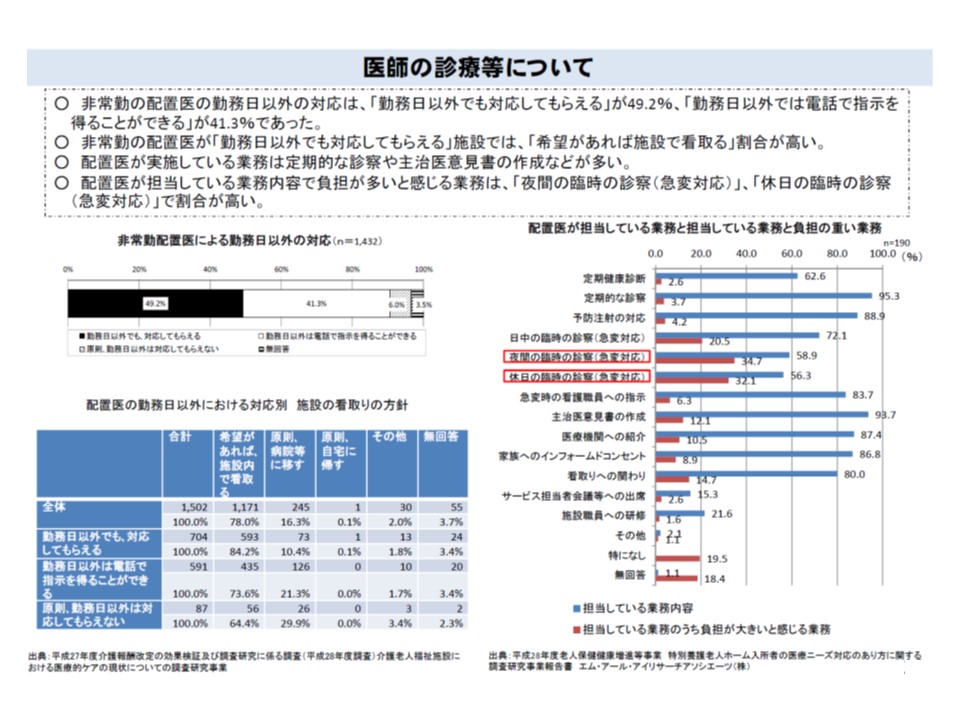
非常勤医師の休日・夜間対応には、特養ホームによって差があり、「原則として対応してもらえない」ところもある
このように特養ホームには医師が配置されているため、入所者の医療ニーズには原則として配置医が対応し、外部の医師は▼緊急▼患者の傷病が配置医の専門外▼末期がん▼看取り―などの場合を除いて、みだりに往診などを行うことはできません。この外部医師との連携状況については、次のような状況が報告されています(調査結果の詳細はこちらでもお伝えしています)。

特養ホームにおける医療提供と、報酬との関係。配置医師が健康管理などを行い、これらは基本報酬の中で包括評価されている。ただし、緊急時や専門外、末期がんなどでは外部医師の対応が可能で、診療報酬を算定できる
▼外部医師に訪問診療を依頼できる施設は4.3%、往診を依頼できる施設は12.6%にとどまる
▼入所者が夜間に急変した場合の対応について、「救急車を呼ぶのみ」と回答した施設が16.0%ある
▼上記の「夜間急変時には救急車を呼ぶのみ」と回答した施設では、看取りの対応について「原則、病院などに移す」割合が高い
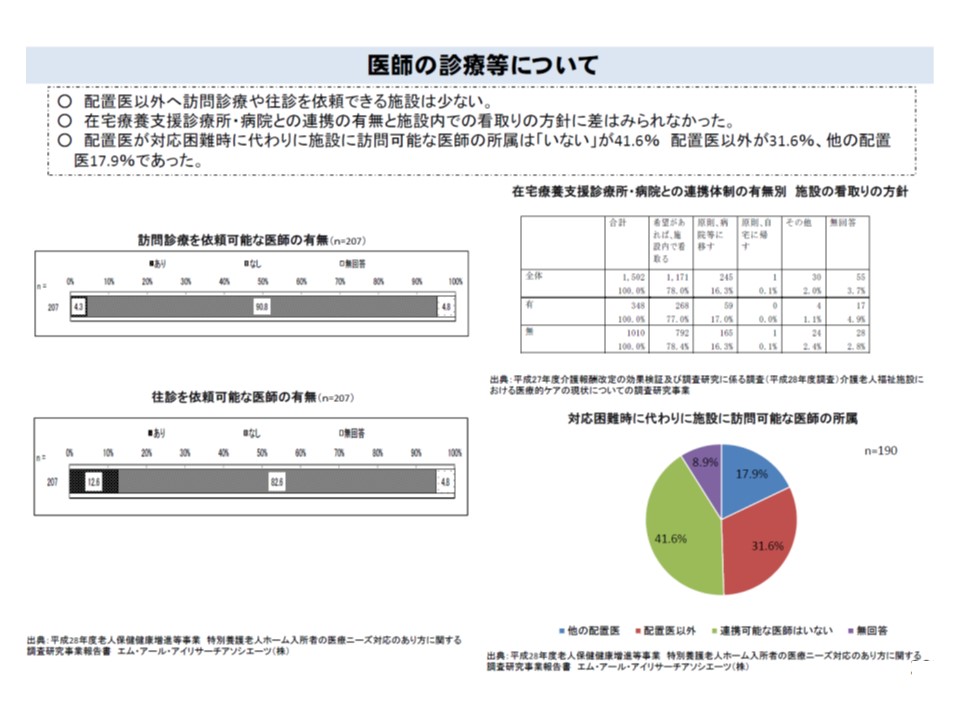
外部医師から訪問診療・往診を得られる体制をとっている特養ホームは少ない

特養の16%では、入所者が夜間に急変した場合などに「救急車を呼ぶ」のみの対応となっている
一方、看護職員については人員配置基準上、▽入所者数30人未満は1人以上▽30-50人未満は2人以上▼50-130人未満は3人以上―の配置が義務付けられ、実際に平均で3.8人(常勤換算)の配置がなされていますが、夜間は「オンコール体制」を敷いている施設がほとんどです。
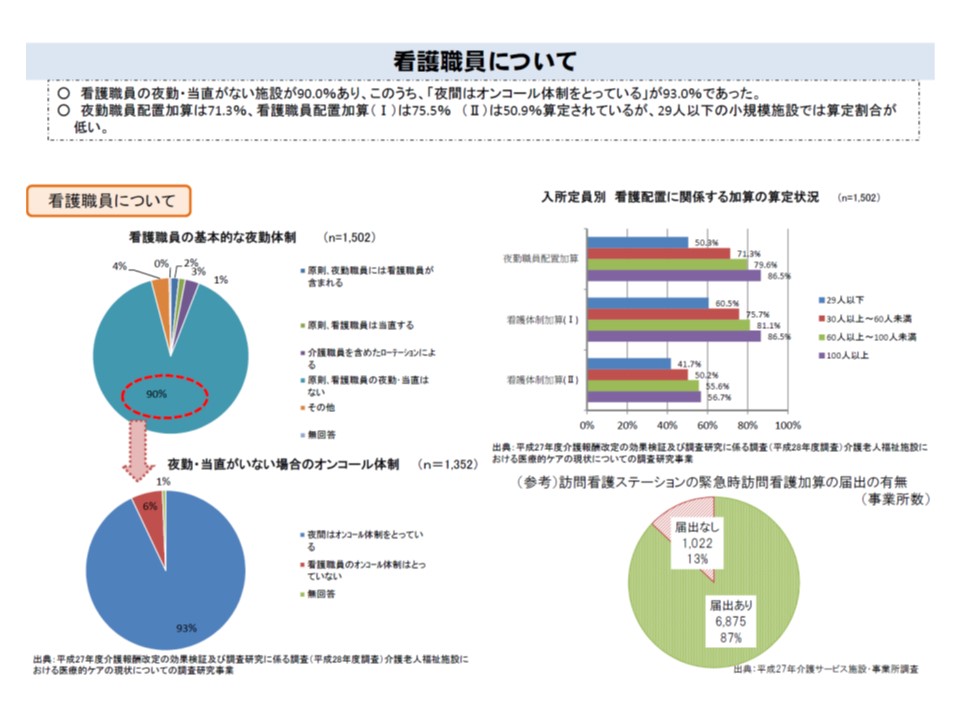
93パーセントの特養ホームでは、夜間オンコール体制となっている
つまり、ほとんどの特養ホームでは夜間は医師・看護師がおらず(オンコール体制)、介護職員などのみで対応している状況が伺えます。武久洋三委員(日本慢性期医療協会会長)は、「介護職員だけで重篤な人に対応するのは非常に心細いと思う」と指摘した上で、特養ホームにおける医療提供の抜本改革が必要と訴えています。
また鈴木邦彦委員(日本医師会常任理事)は、▼医師や看護職員の配置状況▼夜間の医療職配置状況—などで特養ホームの機能分化を進め、「老衰型の看取り」には配置医と必要に応じた外部医師との連携によって対応できる体制を構築する必要があると提案。一方で、医療ニーズの高い要介護高齢者に対しては、▼介護老人保健施設▼新設される介護医療院—で対応するといった、「介護保険3施設の機能・役割分担」を進める必要があるとも訴えています。瀬戸雅嗣委員(全国老人福祉施設協議会理事・統括幹事)も「介護医療院創設との兼ね合いも考え、特養ホームでどこまでの医療提供を行うべきかを検討する必要がある」とコメントしています。
なお、齋藤訓子委員(日本看護協会副会長)は「医療関連職種の配置充実は現実的には難しいかもしれない。必要に応じて訪問看護ステーションの看護師などが柔軟に訪問できる仕組みを設ける必要がある。これにより外部の看護職員が褥瘡ケア、認知症対策、糖尿病の重症化予防、摂食・嚥下機能の維持回復などに向けた指導・助言を介護職員などに行い、医療安全の確保も期待できる」と要望(現在、末期がんなどの場合に限り、医療保険の訪問看護を利用可能)。さらに「看護職員の夜間配置を進めるための評価充実」も求めています。
一方、本多伸行委員(健康保険組合連合会理事)は「95%超の特養ホームでは医師は非常勤配置となっており、外部医師との連携が不十分な施設も多い。こうした施設では施設内看取りが進まないのではないかと危惧される。配置医に関する人員配置基準の強化などを検討すべき」と提案。関連して松田晋哉委員(産業医科大学教授)からは、「ほとんどの特養ホーム入所者で外来レセプトが出ている(つまり医療機関の外来を受診している)ことが分かっている。配置医の専門以外の診療科を受診していると考えられ、『医師がチームを組んで入所者を管理する』という考え方もある」との見解を示しています。
特養ホームでの施設内看取り、看取り介護加算の報酬水準をどう考えるか
なお、「看取り」について厚労省老健局高齢者支援課の武井佐代里課長は、「特養ホームでの看取りを今後も進めていく必要がある。現在、【看取り介護加算】で評価しているが、医師配置の無い認知症グループホームや特定施設入居者生活介護の加算と同額の報酬(1日につき144-1280単位)となっている」ことを紹介しています。ここからは、「特養ホームにおける一定の看取りについては、報酬水準を引き上げる」考えがあるとも伺えます。
この点に関連し、齋藤訓子委員は「配置医と連携した施設内看取りの評価引き上げ」を、瀬戸委員からは「看取り介護加算の引き上げ」を、小林剛委員(全国健康保険協会理事長)からは「配置医以外の外部医師と連携した看取りの推進」などを求める意見が出ています。
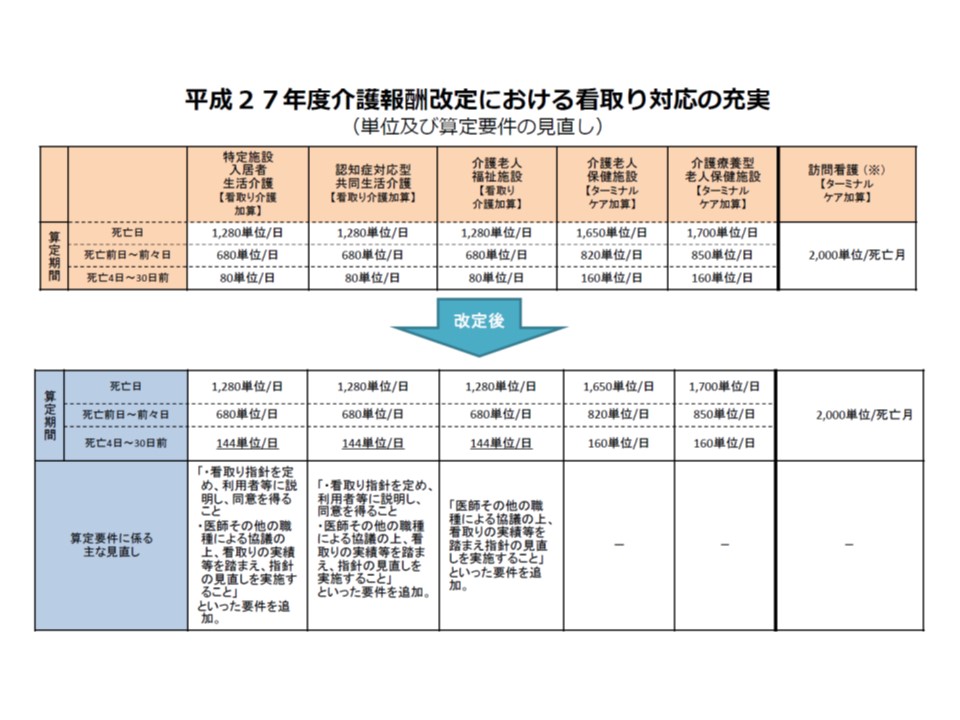
看取り介護加算の状況、医師配置のある特養ホームと、医師配置のない特定施設などとで同じ報酬水準となっている
ユニット型の推進だけでなく、多床室でのケアの質向上も重要課題
ところで特養ホームには、(1)多床室(2)従来型個室(3)ユニット型準個室(4)ユニット型個室—の4類型があります。特養ホームが「生活の場」であり、入所期間が長くなっていることを踏まえると、プライバシーに配慮し、個別的なケアを実現することを目指す(4)のユニット型個室や(3)のユニット型準個室—の整備が望ましいと考えられ、2015年には定員に占める個室ユニットの割合は40.5%に上昇しています。ただし、これらの施設は利用者負担(室料、光熱水費)が高額になるため、低所得者などを中心に、利用者負担の低い多床室のニーズも決して少なくありません。
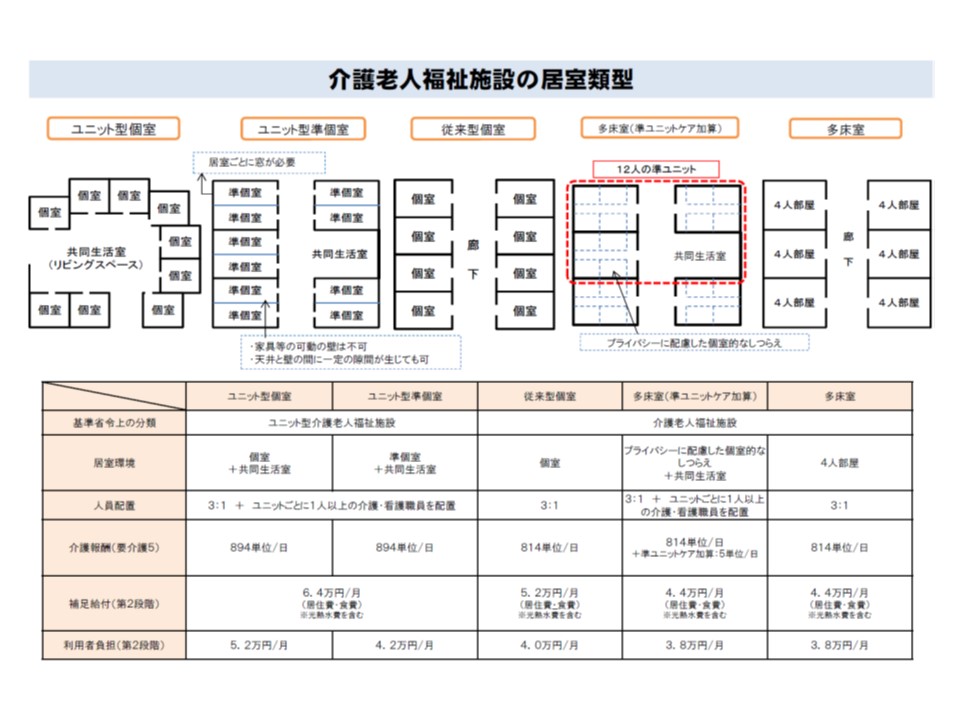
特養ホームの4類型(準ユニットケア加算算定施設を別分類にすれば5類型)
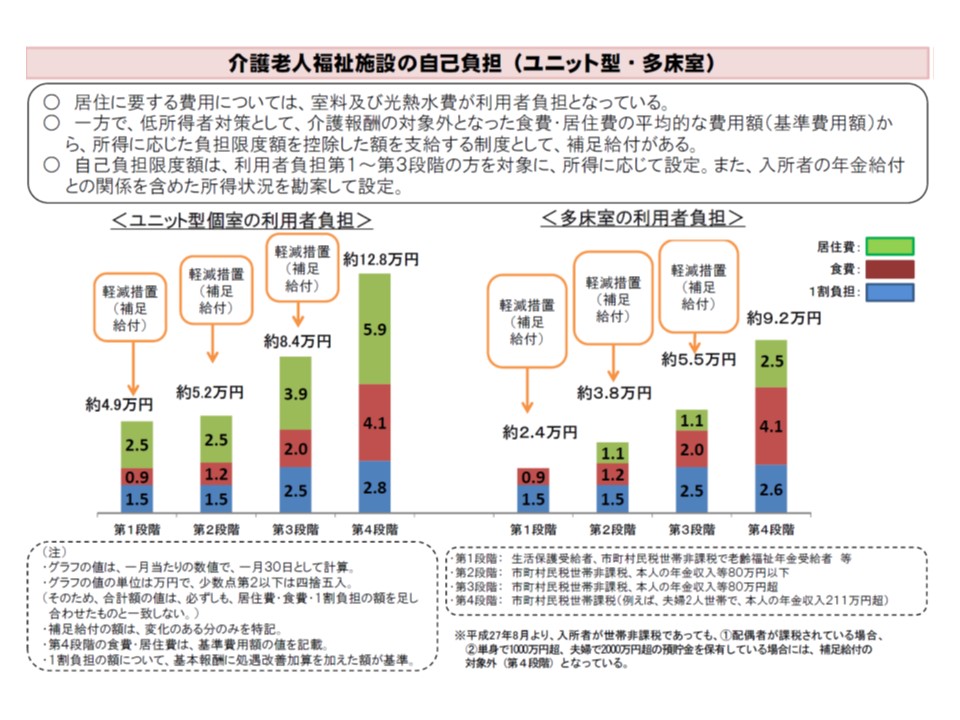
ユニット型と多床室とを比べてると、前者では利用者負担が大きなことが分かる
齊藤秀樹委員(全国老人クラブ連合会常務理事)や及川ゆりこ委員(人日本介護福祉士会副会長)は「ユニット型はケアの充実に大きく貢献しており、整備を進める必要がある」とした上で、「多床室を希望する高齢者もおり、ニーズに合わせた施設整備を進めるべき」との考えを述べています。
ところで厚労省は、多床室においてもプライバシー配慮や個別的ケアの実施が重要と考え、「プライバシーに配慮した個室的なしつらえ」などを行っている施設を対象に、2006年度の介護報酬改定で【準ユニットケア加算】(1人・1日につき5単位)を創設しました。▼12人を標準とする準ユニットにおいてケアを行っている▼プライバシーの確保に配慮した個室的なしつらえ(視線が遮断されることが前提。建具での仕切りは可、家具やカーテンによる仕切りでは不可)を整備し、準ユニットごとに利用できる共同生活室を設けている▼日中、準ユニットごとに常時1人以上の介護また看護職員を配置している—ことなどが要件となっています。

準ユニットケア加算の概要
鈴木委員は、こうした状況を踏まえ「ユニット型では、個室などのハード面だけでなく、個別的なケアという『ソフト面』が重要である。低所得者のために、『ユニット型の考えに立った多床室』の整備を進めるべき」と訴えました。瀬戸委員も「準ユニットケア加算の要件緩和」などを求めています。多床室に入所せざるを得ない低所得者にも、より質の高い生活の確保を目指すという考えに立つものと言えるでしょう。
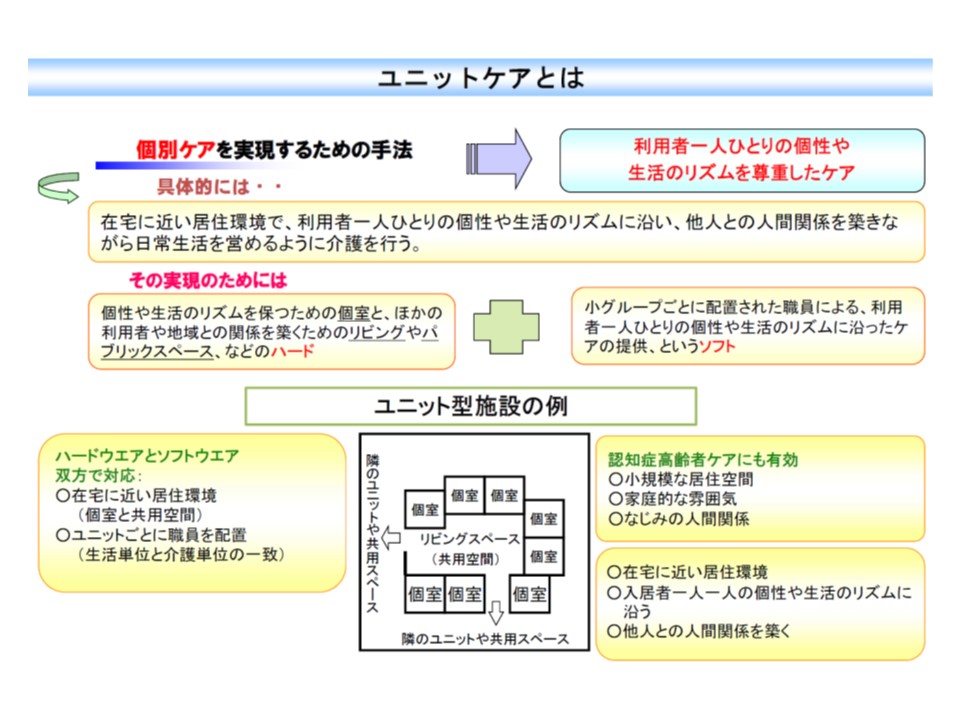
ユニットケアは、個室や共用空間といった「ハード面」と、個別ケアといった「ソフト面」とで成り立っている
一方、伊藤彰久委員(日本労働組合総連合会総合政策局生活福祉局長)は、「尊厳ある生活のために、ハード面・ソフト面を充実したユニット型の整備を推進すべき」と述べ、「低所得者は多床室でよいという考え方は平等原則に反する。住宅補助のような仕組みを創設し、低所得者でもユニット型に入所できるようにすべき」と、まったく異なる観点からの提案を行っています。
身体拘束や、事故、施設内感染などを含めたリスクマネジメントの在り方を検討
ところで、特養ホームの運営基準では「身体的拘束などを行う場合には、▼態様▼時間▼入所者の心身の状況▼緊急やむを得ない理由―を記載する」ことを義務付けており、記録がない場合には【身体拘束廃止未実施減算】(1日につき5単位を所定単位数から減算)が行われます。この点について武井高齢者支援課長は「身体的拘束が適正に行われたかの確認は各施設等に委ねられている」という課題を掲げており、2018年度改定に向けて、特養ホームに限らず【身体拘束廃止未実施減算】の要件厳格化が予想されます。この点について鈴木委員や東憲太郎委員(全国老人保健施設協会会長)は、「身体拘束だけでなく、虐待、転倒などの事故、誤薬、インフルエンザなどの感染症など、すべてを含めたリスクマネジメントを考える必要がある」と提言しています。
【関連記事】
ケアマネの特定事業所集中減算、廃止含めた見直し要望が多数—介護給付費分科会(1)
生活援助中心の訪問介護、給付切り下げに賛否両論—介護給付費分科会(2)
2018年度改定でも「訪問看護の大規模化」や「他職種との連携」が重要論点—介護給付費分科会(1)
通所介護の「質」をどのように考え、報酬に反映させるべきか—介護給付費分科会
介護報酬の居宅療養管理指導、在宅医療の診療報酬に合わせた体系としてはどうか—介護給付費分科会(2)
退院後2週間未満の訪問リハ開始が効果的だが、3割の要介護者では実現できず—介護給付費分科会(1)
認知症デイサービスはIIIa以上、一般デイではIIb以下が主に利用—介護給付費分科会
定期巡回や看多機の整備進まず、「ニーズの実態を精査すべき」との指摘も—介護給付費分科会(2)
一部有識者が提唱する「新型多機能」、小多機の理念に反すると猛反発—介護給付費分科会(1)
2018年度介護報酬改定に向けキックオフ、夏までに第1ラウンドの議論終える—介護給付費分科会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換(2)
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)





