再生医療等製品、独自の薬価算定ルールを設けるべきか―中医協・薬価専門部会
2019.9.12.(木)
高額になりがちな再生医療等製品の薬価について、その特殊性を踏まえた「独自の薬価算定ルール」を設けるべきだろうか。また、保険適用後に新たな有用性が客観的に示された場合、改めて補正加算等を上乗せするべきだろうか―。
9月11日に開催された中央社会保険医療協議会・薬価専門部会で、こういった議論が行われました。

9月11日に開催された、「第155回 中央社会保険医療協議会 薬価専門部会」
再生医療等製品、流通などで一般的な医薬品とは異なる大きなコストが生じる
2020年度の薬価制度改革に向けて、中医協では第2ラウンドの議論を開始しました。今後、製薬メーカーなど関係者のヒアリングも交えて議論を深め、年内(2019年内)に改革の骨子を取りまとめる予定です(関連記事はこちらとこちらとこちら)。
第2ラウンドの主な検討項目として、厚生労働省保険局医療課の田宮憲一薬剤管理官は▼薬価算定方式の妥当性・正確性の向上▼イノベーションの評価▼新薬創出・適応外薬解消等促進加算▼⻑期収載品の段階的引下げまでの期間の在り方▼再算定▼後発医薬品の薬価の在り方▼基礎的医薬品への対応の在り方▼2020年度改定における実勢価の反映―などを提示。9月11日には、このうち▼薬価算定方式の妥当性・正確性の向上▼イノベーションの評価―の2点について議論を行いました。
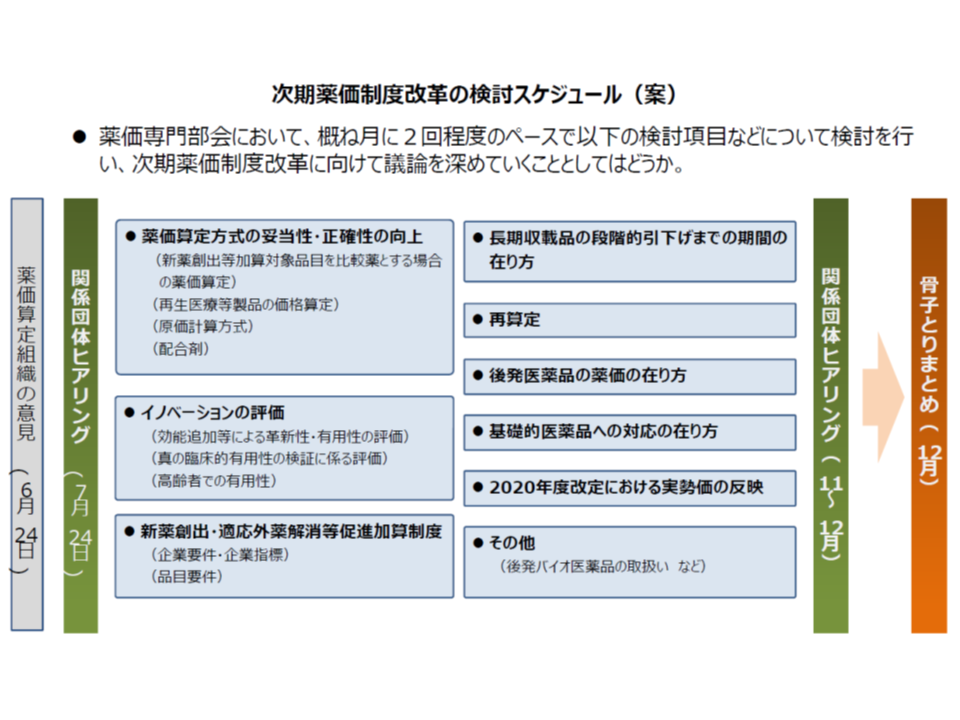
まず「薬価算定方式の妥当性・正確性の向上」に関しては、再生医療等製品の価格設定をどう考えるかが重要です。ヒトや動物の細胞に加工を施した再生医療等製品の中には、極めて高額で、医療保険財政に大きな与える影響を与えるものもあるためです。例えば、今年(2019年)5月に保険適用された、画期的な白血病・悪性リンパ腫治療薬である「キムリア点滴静注」は約3349万円の薬価が設定されています(関連記事はこちら)。
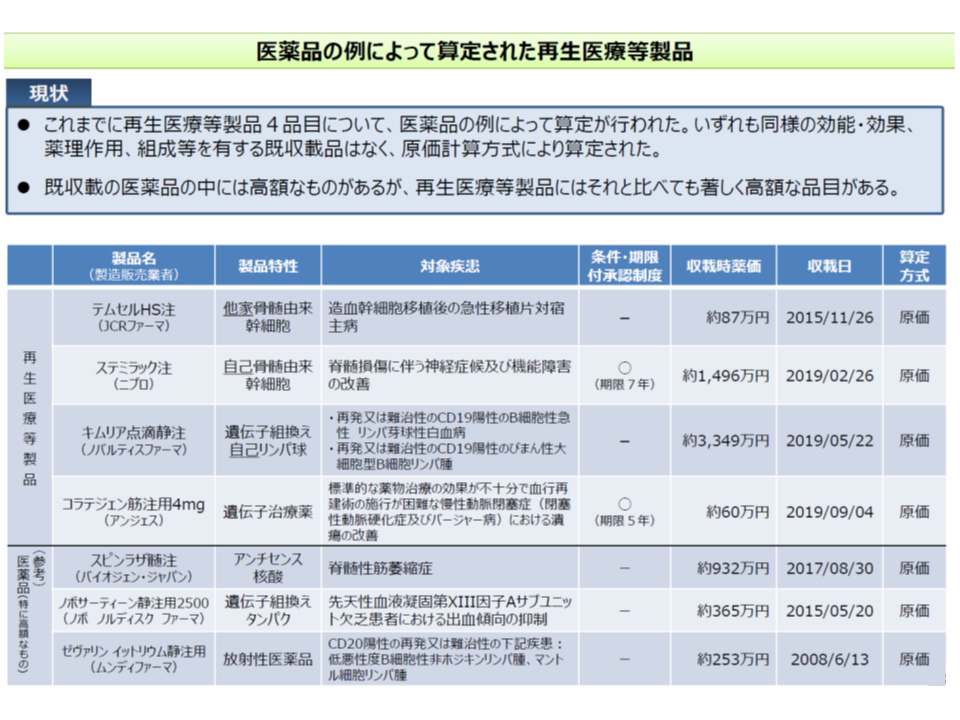
再生医療等製品は、その特性等に応じて「医薬品として扱う」ケース、「医療材料として扱うケース」がありますが、いずれにおいても類似品のない場合が多く、営業利益や流通経費、原料などの費用を積み上げる「原価計算方式」で価格設定をすることが多くなります。
このうち「流通」について、再生医療等製品では▼変質を防ぐために低温での輸送が必要となる▼患者本人の細胞を原料として当該患者のみに使用できる「自家細胞由来製品」では、大量輸送などができない―ことなどから「高コスト」になりがちです。
また、優れた医薬品については各種の補正加算(画期性加算(70-120%)、有用性加算(5-60%)、小児加算(5-20%)など)が付加されますが、もともとが高額である再生医療等製品では、同じ加算率であっても、付加される加算額は極めて大きくなります。キムリア点滴静注では、補正加算額だけで約276万円が付加されます。
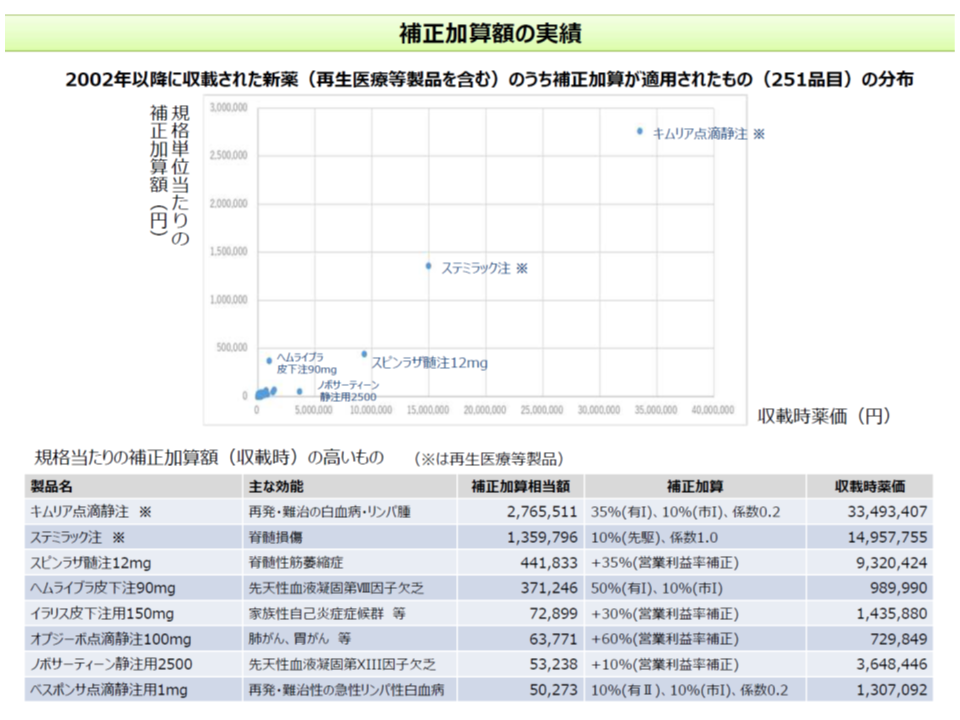
こうした状況、さらにこれまでの中医協論議を踏まえて、「再生医療等製品について独自の価格体系を作るかどうか」を検討してほしいと田宮薬剤管理官は中医協委員に要請しました。
この点について製薬メーカー代表として参画する上出厚志専門委員(アステラス製薬株式会社上席執行役員渉外部長)は、「流通の特殊性や、1回の投与で治療が終了する製品が存在するケースがあることなどを踏まえた独自の価格設定ルールを是非検討してほしい」と要望しましたが、支払側の松本吉郎委員(日本医師会常任理事)や今村聡委員(日本医師会副会長)は「再生医療等製品はこれまで4品目しか保険適用されておらず、その特性等もさまざまである。独自の価格設定ルール構築はまだ難しいのではないか」と慎重な姿勢を示しています。また、支払側の吉森俊和委員(全国健康保険協会理事)は「費用対効果評価の論議を参考に専門組織などを設け、独自の価格設定ルールの研究を速やかに始めるべき」と提案しています。
なお、支払側の幸野庄司委員(健康保険組合理事)は補正加算について、「2018年度の前回改定では原価の開示度に応じて補正加算に差を設ける仕組みが導入されたが、加算のベースが製造原価全体に拡大された(従前は営業利益のみ)ため、開示度が低く(つまり加算率が小さい)とも、加算額が大きくなることとなった。このため原価の開示が思うように進んでいない。再生医療等製品など加算額が大きくなるケースでは、補正加算に傾斜を設けるべきである」と主張しています。
保険適用後に有用性が客観的に示された医薬品、改めて補正加算などを付加すべきか
また、「薬価算定方式の妥当性・正確性の向上」に関して、田宮薬剤管理官は「類似薬効比較方式(I)で算定され、かつ新薬創出・適応外薬解消等促進加算(以下、新薬創出等加算)の対象外である新薬」の薬価について、「新薬創出等加算分を除外すべきかどうか」という論点も提示しました。
新薬の薬価設定においては、まず「類似薬がある場合には、その医薬品と同じ価格とする(1日薬価を同じくする)」という類似薬効比較方式を探り、類似薬がない場合に原価を積み上げて薬価を考える「原価計算方式」が採用されます。
ただし、新規性の乏しい新薬については、類似薬の薬価から「新薬創出等加算分を除外」した価格に合わせて薬価が設定されます(類似薬効比較方式(II))。
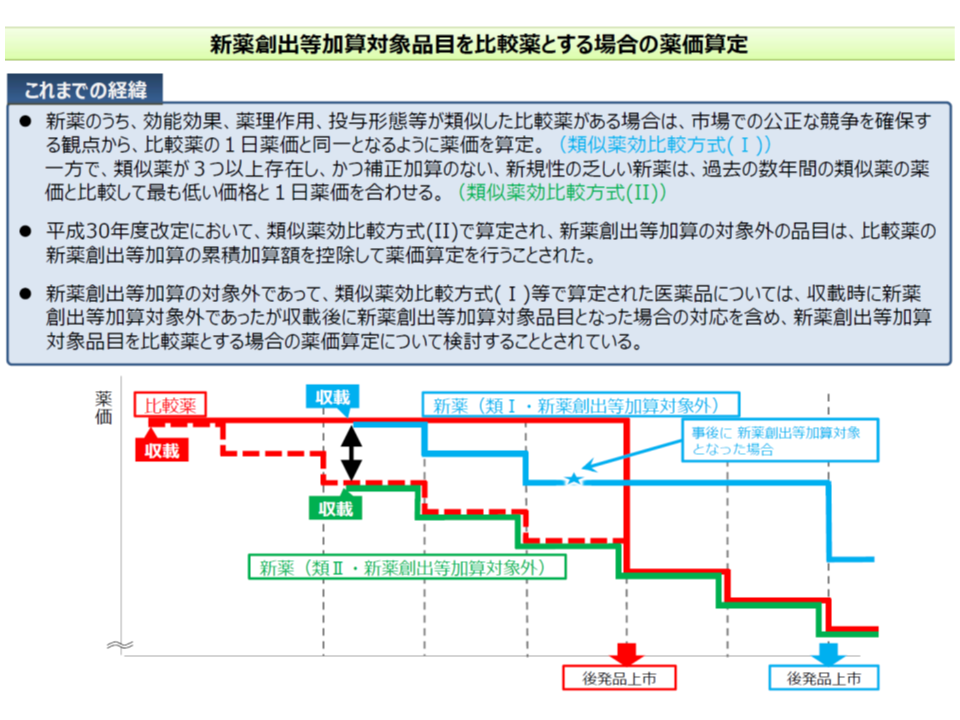
この点、「新規性がある」として、新薬創出等加算を含めた薬価と同じ価格に設定される新薬(類似薬効比較方式(I))についても、当該医薬品が新薬創出等加算の対象外である場合、あるいは後に加算の対象外となった場合には、類似薬効比較方式(II)と同様に「新薬創出等加算分を除外した価格に合わせて薬価を考えるべきではないか」という点が検討されます。新薬創出等加算の適用には厳格な要件が設定されており、「その要件に合致しない類似の新薬にまで新薬創出等加算分を乗せること問題ではないか」との考えに基づく論点です。
松本委員は「保険適用されてから一定期間の間に有用性等が示されない場合には、しかるべきタイミングで、新薬創出等加算分を除外(過去の加算分を含めて薬価を引き下げる)するべきではないか」との考えを示しました。
また幸野委員は、▼新薬の保険適用時点では新薬創出等加算分を除外して薬価を設定する▼後に効能効果追加等が行われた場合には、その有用性を評価する―という仕組みへの見直しを提案しました。
後者は「イノベーション評価」の論点にも含まれるもので、現在「保険適用後に小児、希少疾病等の効能を新たに追加した薬剤では、薬価改定時に加算を行う」という仕組みを拡大し、「より広範に保険適用後の有用性評価を行う」ことを検討してはどうかという論点です。幸野委員は「後に有用性が確認されれば価格引き上げが行われるので、保険適用時点で新薬創出等加算分を除外した価格設定を行っても問題ないではないか。逆に新薬創出等加算を含めた薬価設定では、当初から『ある程度の有用性を評価』しており、後に有用性を再評価するのでは、評価の重複になるのではないか」との考えを示しました。
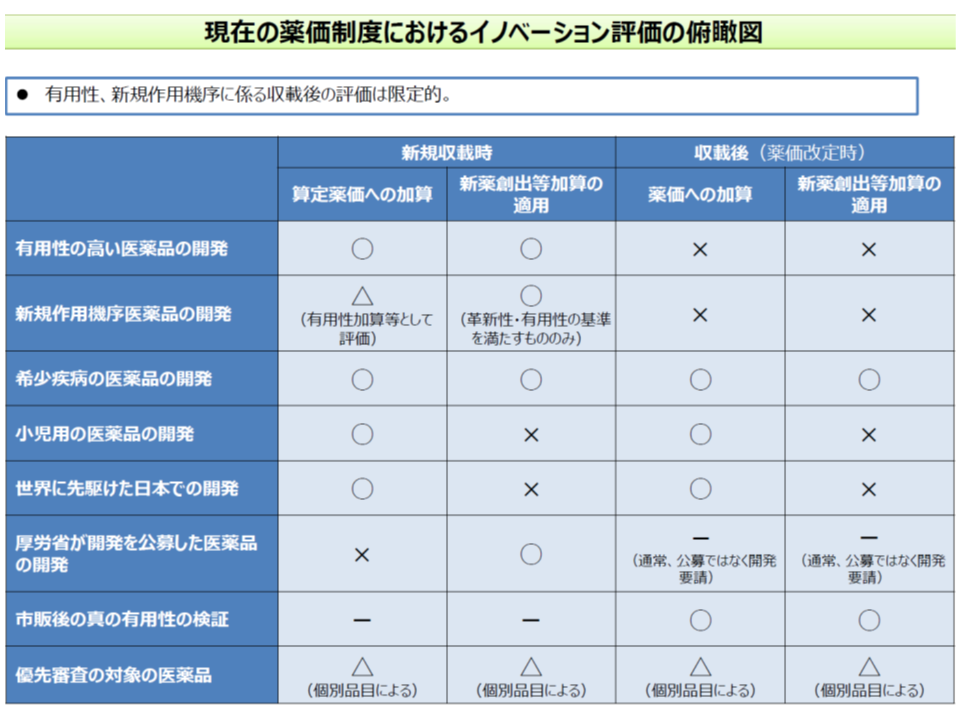
これに対し上出専門委員は、「保険適用時の評価と、保険適用後の効能効果追加に関する評価とは、別の次元のものである」旨の強い反論を行いました。あるA医薬品の薬価については、▼保険適用時には「類似薬と同じ効能効果」という価値に着目して価格を設定する(類似薬と同一の薬価(新薬創出等加算分を含む)とする)▼効能効果追加がなされた場合には、当初(保険適用時)に判明していなかった新たな価値を別途評価する(加算を付加する)―というもので、評価の対象が異なり、「重複評価には該当しない」との考えです。
専門委員の考え方が論理的と考えられますが、一方で「厳しい医療保険財政」を考慮した場合、幸野委員の指摘を無視することも難しそうです。今後の議論に注目すべきでしょう。

【関連記事】
新薬の価値そのものに着目した評価を求めるメーカーに対し、中医協委員は「新薬開発の競争促進」も重要と指摘―中医協・薬価専門部会
2020年度の薬価・材料価格制度改革に向けて、中医協で本格議論スタート―中医協、薬価・材料専門部会
2020年度薬価制度改革、新薬創出等加算や後発品使用促進策などが重要テーマ―中医協・薬価専門部会
先行バイオ医薬品とまったく同一の「バイオセイム」登場、薬価の在り方など検討―中医協総会(2)
薬価制度抜本改革案を修正、新薬創出等加算の厳格化を一部緩和―中医協薬価専門部会
新薬創出等加算の見直し、「容認できない」と製薬メーカー猛反発—中医協薬価専門部会
薬価制度抜本改革の具体案、費用対効果評価による価格引き上げも—中医協薬価専門部会
医療現場に必要不可欠な医薬品の価格下支え、対象拡大の方向―中医協・薬価専門部会
新薬の原価計算方式、診療・支払双方が改めて問題点指摘—中医協・薬価専門部会
医薬品の画期性・革新性、薬価にどう公平に反映させていくべきか—中医協・薬価専門部会
新薬創出等加算、「産業構造の転換」促すため対象企業要件を厳格化してはどうか—中医協・薬価専門部会
長期収載品から後発品への置き換え促進、新薬創出等加算などとセットで議論すべき—中医協・薬価専門部会
製薬メーカーが新薬創出等加算の継続を強く要望―中医協・薬価専門部会
後発品の薬価、現在3区分の価格帯をさらに集約していくべきか-中医協・薬価専門部会
原価計算方式における薬価算定、製薬メーカーの営業利益率などどう考えるか-中医協・薬価専門部会
薬価調査において、医療機関に対する価格調査は継続すべきか-中医協・薬価専門部会
中間年の薬価見直し、対象品目の基準(乖離率など)を事前に示しておくべきか―中医協・薬価専門部会
新薬の薬価設定で、比較対象薬(類似薬)に付加された補正加算をどう考えるべきか―中医協・薬価専門部会
材料価格制度も「皆保険の維持」や「イノベーション」目的に、2018年度に抜本改革―医療材料専門部会
薬価の外国平均価格調整、診療・支払両側から「米国価格は参照対象から除外すべき」との指摘―中医協・薬価専門部会
効能追加などで市場拡大した医薬品の薬価再算定、対象や引き下げ方法の議論開始―中医協薬価専門部会
薬価の毎年改定方針を決定、DPC点数表も毎年改定へ―厚労省
かかりつけ医機能を評価する【機能強化加算】、要件を厳格化すべきか―中医協総会
小規模な急性期一般1で認知症患者が多い背景、回復期リハの実績評価の妥当性など検討を―中医協・基本小委
2020年度診療報酬改定に向けた議論整理、地域医療構想の実現・働き方改革・オンライン診療などで意見対立―中医協総会
スタッフの8割以上が理学療法士の訪問看護ステーション、健全な姿なのか―中医協総会
2040年にかけて人口が70%減少する地域も、医療提供体制の再構築に向け診療報酬で何ができるのか―中医協総会
CT・MRIの共同利用、医療被曝防止に向けたガイドライン活用などを診療報酬でどう進めるか―中医協総会(2)
ポリファーマシー対策を診療報酬でどう進めるか、フォーミュラリの報酬評価には慎重意見―中医協総会(1)
新規の医療技術、安全性・有効性のエビデンス構築を診療報酬で促し、適切な評価につなげよ―中医協総会(2)
オンライン診療、「有効性・安全性のエビデンス」に基づき算定要件などを議論―中医協総会(1)
医師の働き方改革、入院基本料や加算の引き上げなどで対応すべきか―中医協総会(2)
がんゲノム医療の推進に向け、遺伝子パネル検査を6月から保険収載―中医協総会(1)
外来医療の機能分化に向け、「紹介状なし患者の定額負担」「かかりつけ医機能の評価」など議論―中医協総会(2)
画期的な白血病治療薬「キムリア」を保険収載、薬価は3349万円―中医協総会(1)
高齢者へのフレイル・認知症・ポリファーマシ―対策、診療報酬でどうサポートすべきか―中医協総会(3)
診療報酬で生活習慣病の重症化予防、治療と仕事の両立をどう進めていくか―中医協総会(2)
遺伝子パネル検査の保険収載に向けた検討進む、C-CATへのデータ提出等を検査料の算定要件に―中医協総会(1)
「院内助産」「外来での妊産婦対応」を診療報酬でどう支援していくべきか―中医協総会(2)
2020年度改定論議スタート、小児疾患の特性踏まえた診療報酬体系になっているか―中医協総会(1)
2020年度診療報酬改定に向け、「医師働き方改革」等のテーマ別や患者の年代別に課題を議論―中医協総会
東日本大震災を受けた診療報酬の被災地特例、福島では継続するが、宮城・岩手は最長2021年3月で終了―中医協総会(2)
要介護高齢者への維持期「疾患別リハ料」は2019年3月末で終了、介護保険への移行完了―中医協総会(1)
回復期リハ病棟でのFIM評価、療養病棟での中心静脈栄養実施、適切に行われているか検証を―入院医療分科会(2)
入院で実施されていない「免疫抑制剤の内服」「膀胱脱手術」など、看護必要度の評価対象から除くべきか―入院医療分科会(1)
回復期リハビリ病棟から退棟後の医療提供、どのように評価し推進すべきか―入院医療分科会(3)
地域包括ケア病棟の実績評価要件、在宅医療提供の内容に大きな偏り―入院医療分科会(2)
点数が「DPC<地域包括ケア」時点にDPC病棟からの転棟が集中、健全なのか―入院医療分科会(1)
療養病棟に入院する医療区分3の患者、退院患者の8割弱が「死亡」退院―入院医療分科会(2)
入退院支援加算1の「病棟への入退院支援スタッフ配置」要件、緩和すべきか―入院医療分科会(1)
介護医療院の整備など進め、患者・家族の「退院後の介護不安」解消を図るべき―入院医療分科会(2)
急性期一般1では小規模病院ほど認知症入院患者が多いが、看護必要度への影響は―入院医療分科会(1)
看護必要度IとIIとで重症患者割合に大きな乖離、要因を詳しく分析せよ―中医協・基本小委
自院の急性期患者の転棟先として、地域包括ケア病棟を選択することは「問題」なのか―入院医療分科会(2)
7対1から急性期2・3への移行は3%強にとどまる、看護必要度IIの採用は2割弱―入院医療分科会(1)
2020年度改定、入院医療では「救急」や「認知症対策」なども重要論点に—入院医療分科会(2)
DPC対象病院の要件を見直すべきか、入院日数やDPC病床割合などに着目して検討―入院医療分科会(1)
2018年度改定で新設された【急性期一般入院料1】を選択する理由はどこにあるのか―入院医療分科会
2020年度の次期診療報酬改定に向け、急性期一般入院料や看護必要度などを調査―入院医療分科会
鈴木医務技監・迫井医療課長がGHC改定セミナーに登壇!「重症患者受け入れ」に軸足を置いた入院報酬に!
200床以上で看護必要度II要件を満たさない場合、急性期一般入院料2・3は届出可能か―厚労省
DPCのEF統合ファイル用いる看護必要度II、選択可能な病院の条件を提示―厚労省
2018年度診療報酬改定、答申内容を一部訂正―厚労省
【2018年度診療報酬改定答申・速報6】がん治療と仕事の両立目指し、治療医と産業医の連携を診療報酬で評価
【2018年度診療報酬改定答申・速報5】在総管と施設総管、通院困難患者への医学管理を上乗せ評価
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
【2018年度診療報酬改定答申・速報3】かかりつけ機能持つ医療機関、初診時に80点を加算
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定




