看護必要度の評価、「評価の手引き」の定義等と照らし合わせて判断してよい―日看協
2020.10.8.(木)
重症度、医療・看護必要度(以下、看護必要度)の評価において、個別ケースで迷う際には、「看護必要度評価票 評価の手引き」の定義や留意点と照らし合わせ、現場で判断してよい。「評価の手引き」の記載内容以上に細かな、厳密な評価が求められているものではない―。
日本看護協会は10月5日に「2020年度診療報酬改定対応!重症度、医療・看護必要度 困ったときのQ&A」を示し、こうした点を明確にしました(日看協のサイトはこちら)。
看護現場からの疑問に、日看協が回答
2020年度の診療報酬改定では、看護必要度に関して、例えば次のような見直しが行われました。併せて急性期一般病棟入院料(旧7対1・10対1)などにおける重症患者割合(看護必要度を満たす患者割合)の基準値についても見直しが行われています(関連記事はこちら)。
(1)A項目:看護必要度Iの「救急搬送後の入院」について評価期間を入院後2日間から5日間に見直し、看護必要度Ⅱにおいて、救急医療管理加算1・2または夜間休日救急搬送医学管理料算定患者を入院後5日間評価対象とする
(2)B項目:「患者の状態」と「介助の実施」に分けた評価とし、根拠記録を不要とする
(3)C項目:評価期間を延長し(例えば開頭手術は7日間→13日間、開腹手術は7日間→12日間)、入院実施割合が9割以上かつ2万点以上の手術、入院実施割合が9割以上の手術を対象項目に追加する
(4)重症患者(看護必要度を満たす患者)のカウント対象から、「『A1点以上・B3点以上』で、『診療・療養上の指示が通じる』『危険行動』のいずれかに該当する患者」(いわゆる基準2)を除外する
(5)看護必要度I(看護必要度に係る評価票を用いる)においても、看護必要度II(DPCのEF統合ファイルを用いる)と同じく、「一般病棟用の重症度、医療・看護必要度A・C項目に係るレセプト電算処理システム用コード一覧」を用いてA項目の一部とC項目の評価を行うこととする

看護必要度の見直し概要1(2020年度改定告示・通知(1)2 200305)

看護必要度の見直し概要2(2020年度改定告示・通知(1)2 200305)
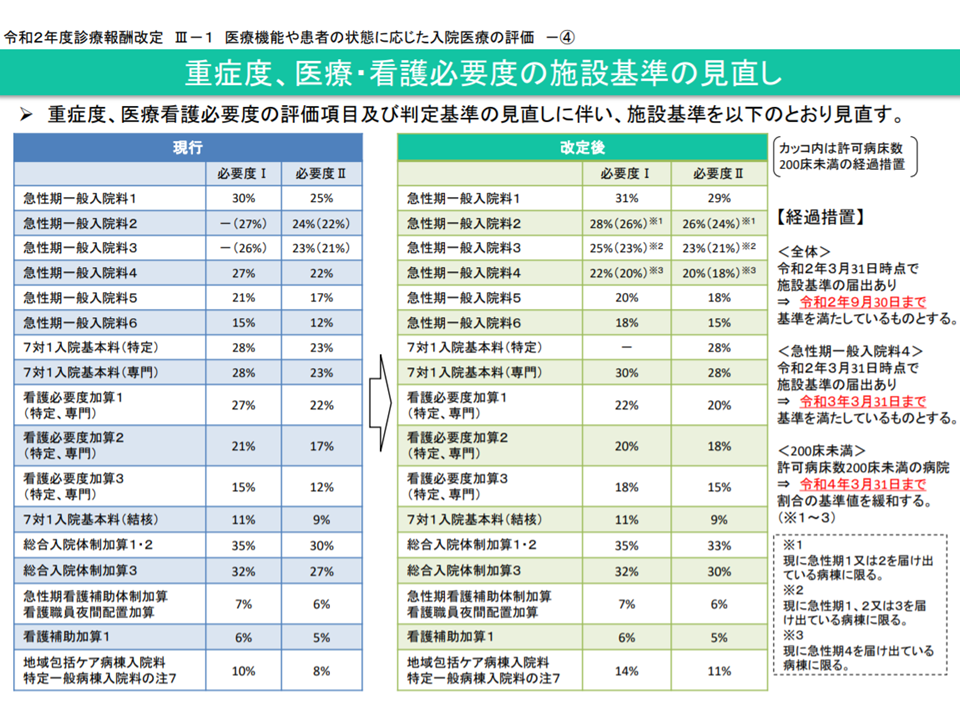
重症患者割合の基準値の見直し概要(2020年度改定告示・通知(1)3 200305)

看護必要度の見直し概要2(2020年度改定告示・通知(1)4 200305)
この点、基準値の見直し(例えば、急性期1では看護必要度Iで31%以上、看護必要度IIで29%以上)については、新型コロナウイルス感染症が医療機関に及ぼす影響を踏まえて「経過措置を来年(2021年)3月まで延長する」(2020年3月31日時点で急性期1などの届け出を行っていれば、来年(2021年)3月31日までは看護必要度に関する施設基準は満たしているものと見做す)こととなりましたが、その他の見直しについては4月または10月から適用がスタートしています。
このため医療現場、とりわけ病棟看護職においてはさまざまな疑問が生じており、日看協がそれに回答しているものです。
まず、上記(5)の「レセプト電算処理システム用コード一覧を用いた評価」にあたり、病棟の看護職員等は、「日々使用した薬剤や実施された手術・処置がコード一覧に該当するかを確認する必要はない」ことを明確にしています。コードを用いた評価は、評価結果の客観性を確保するとともに、「病棟の看護職員等の負担軽減」を目的としていることから、当然こうした解釈が導かれます。
また(2)のB項目に関しては、「看護必要度に係る評価票 評価の手引き」の「B項目共通事項」の4のただし書きにおいて「動作が禁止されているにもかかわらず、患者が無断で当該動作を行ってしまった場合には『できる』または『自立』とする」こととされています。
この点について、当該動作を行ってしまう状態が1日中継続したか、一時的なものかで次のように分けて評価することが示されました。
▼評価日に1日中続く場合
→「できる」または「自立」と評価する
▼当該動作が一時的なものである場合
→評価日当日の介助を必要とする状況(当該動作の禁止指示に従っている状況も含む)に合わせて「自立度の低い状態」をもとに評価を行う(B項目共通事項の「2」)

看護必要度評価票 評価の手引きの「B項目共通事項」の4から
また、「B項目共通事項」の3には、「当該動作が制限されていない場合、可能であれば動作を促し、観察した結果をもとに『患者の状態』を評価する。動作の確認をできなかった場合には、通常、介助が必要な状態であっても『できる』または『自立』とする」こととされています。
この点、動作制限等の指示のない患者で、評価日にB項目に該当する動作(例えば、移乗や衣服着脱など)を行う機会がなかった場合には、当該動作を促すことができず、上記どおり「できる」または「自立」と評価することになります。
ただし、当該動作を促すことができなくとも、患者の状態を観察した結果、「当該動作ができない」と判断される場合(例えば意識障害など)には、「全介助」や「一部介助」になるとの考えを示しています。当然の解釈結果と言えるでしょう。

看護必要度評価票 評価の手引きの「B項目共通事項」の3から
さらに、B項目については上記(2)のとおり「根拠記録が不要」(評価表への評価記入のみで良い)とされましたが、日看協では「入院基本料の算定にあたり、従前どおり経過記録や看護計画に関する記録が必要である。診療報酬の算定に関わらず、看護実践の証明や継続性の担保、質の向上のために看護記録は必要である」旨を指摘しています。

基本診療の施設基準・解釈通知における「入院基本料に係る看護記録」から
このほかB項目について、次のような点を明確にしています。
▽「衣服の着脱」について、「検査や手術のために一時的に着用した検査着やオムツ」も衣服に含まれる(「評価の手引き」には衣服の着用目的は示されていない)

看護必要度評価票 評価の手引きのB項目「衣服の着脱」の定義・判断基準・留意点
▽「診療・療養上の指示が通じる」について、鎮静薬使用や意識障害等のため意思疎通ができず、指示を理解することが困難な患者では、「いいえ」と評価してよい(「評価の手引き」では、背景疾患について言及されていない)

看護必要度評価票 評価の手引きのB項目「診療・療養上の指示が通じる」の定義・判断基準・留意点
▽「食事摂取」について、内服薬や飲水の介助を実施した場合、「介助の実施」は「実施あり」と評価することも可能である(介助の状況や内容を、評価表の「項目の定義」などに照らして判断してよい)

看護必要度評価票 評価の手引きのB項目「食事摂取」の定義・判断基準・留意点
▽「移乗」について、ストレッチャーからベッド等への移乗の介助を実施した場合も「実施あり」と評価してよい(「乗り移ること」という定義に当てはまると判断できれば、「実施あり」と評価して差し支えない)

看護必要度評価票 評価の手引きのB項目「移乗」の定義・判断基準・留意点
「評価の手引き」にあらゆる看護実践場面を盛り込むことはできません。日看協は、▼「評価の手引き」の記載内容以上に細かな、厳密な評価が求められているものではない▼個別ケースについては「評価の手引き」の定義や留意点と照らし合わせ、現場で判断してよい―ことを強調しています。
【関連記事】
急性期病棟の重症患者割合、回復期リハのリハ実績、地ケアの診療実績、経過措置を2021年3月まで延長―厚労省
「2020年度診療報酬改定の影響」と「新型コロナの影響」との切り分けを睨んだ入院医療の調査方針固める—中医協総会
2020年度の次期診療報酬改定に向け、看護必要度の状況など調査、新型コロナの影響をどう切り分けるか―入院医療分科会
看護必要度IIでの評価が求められる病院、当初予定どおり「7月1日以降は看護必要度IIでの評価」を―疑義解釈30【2020年度診療報酬改定】
「看護必要度の基準値」見直しなど、経過措置を来年(2021年)3月末まで延長する予定―厚労省
新型コロナ禍で、「看護必要度の経過措置延長」「診療報酬の柔軟措置の拡大」を一律に行うべきか―中医協総会(1)
新型コロナは日本全国のすべての医療機関に影響、診療報酬の算定・届け出に係る柔軟措置を充実・拡大―厚労省
看護必要度A項目・C項目のレセ電算システムコードを一部訂正、抗がん剤の追記等行う―2020年度診療報酬改定の関連通知等訂正
看護必要度のB項目、評価票による評価が実施記録であり、別に「根拠記録」を残す必要なし―疑義解釈29【2020年度診療報酬改定】
HBOC患者への予防的「乳房切除」、1.5テスラ以上のMRI装置がなくとも実施可能―疑義解釈23【2020年度診療報酬改定】
摂食嚥下支援加算、別医療機関での「月1回以上の内視鏡下嚥下機能検査・嚥下造影」実施も可―疑義解釈20【2020年度診療報酬改定】
看護必要度A項目のレセ電算システムコードを一部訂正、【療養・就労両立支援指導料】の算定可能期限を明確化―2020年度診療報酬改定の関連通知等訂正
K930【脊髄誘発電位測定等加算】の1、DPCでの出来高評価は「食道手術」のみに限定―厚労省
ICUの早期栄養介入管理加算、在宅自己導尿の特殊カテーテル加算でQ&A提示―疑義解釈15【2020年度診療報酬改定】
【腎代替療法指導管理料】は腎代替療法導入後患者には算定不可、【退院時薬剤情報連携加算】の情報提供文書は手帳貼付は不可―疑義解釈5【2020年度診療報酬改定】
新たな看護必要度、急性期1継続病院では2020年7月から、急性期4継続病院では2021年1月から評価を―疑義解釈1【2020年度診療報酬改定】(1)
救急医療管理加算、JCSやNYHAなど「患者の具体的な状態」をレセプトに記載―厚労省
地域包括ケア病棟中心に診療報酬で病院の機能分化推進、400床以上病院で地ケア病棟新設は不可―厚労省
がん患者等の仕事と治療の両立、【療養・就労両立支援指導料】や外来化学療法の【連携充実加算】等でサポート―厚労省
遺伝性乳がん卵巣がん(HBOC)患者、未発症の乳房等の切除や手厚い遺伝カウンセリング等を保険適用―厚労省
人工腎臓の評価引き下げ、腎移植に向けた情報提供の推進、シャント設置術に見直しなど実施―厚労省
1-12月の救急搬送2000件以上で他要件を満たせば、4月-翌年3月まで【地域医療体制確保加算】を算定可―厚労省
総合入院体制加算、地域医療構想調整会議の合意あれば「産科、小児科」の標榜・入院医療提供せずとも可―厚労省
急性期一般等の看護必要度、C項目に乳腺悪性腫瘍手術や観血的関節固定術など追加し、6日間カウント認める―厚労省
【2020年度診療報酬改定答申5】がん患者への「ゲノム医療」「治療と仕事の両立支援」「外来での化学療法」推進
【2020年度診療報酬改定答申4】リハビリが必要な患者に適切なリハが実施されるよう、回復期リハ病棟入院料や疾患別リハ料見直し
【2020年度診療報酬改定答申3】400床以上病院の地ケア病棟、「急性期病棟からの転棟」6割以上で、入院料1割減額のペナルティ
【2020年度診療報酬改定答申2】救急2000件以上で勤務医負担軽減図る病院、【地域医療体制確保加算】(520点)でサポート
【2020年度診療報酬改定答申1】重症患者割合、特定機能病院は看護必要度IIで28%、急性期1は必要度Iで31%、必要度IIで29%に





