DPCデータの提出義務、回復期リハ病棟や療養病棟へも拡大か―入院医療分科会(1)
2017.9.6.(水)
現在、DPC病棟や7対1病棟、地域包括ケア病棟、200床以上の10対1病棟などに義務付けされているDPCデータの提出について、回復期リハビリテーション病棟や療養病棟にも義務付けを検討してはどうか。その際には回復期リハ病棟や療養病棟の入院患者像に着目したデータ項目や入力頻度を検討する必要があるのではないか—。
6日に開催された診療報酬調査専門組織の「入院医療等の調査・評価分科会」でこう言った議論が行われました。

9月6日に開催された、「平成29年度 第7回 診療報酬調査専門組織 入院医療等の調査・評価分科会」
200床以上では、回復期リハの8割、療養の4割がデータを提出
DPC制度では、包括評価に伴う課題として「粗診粗療」があるため、DPC病院には詳細な診療に係るデータの提出が義務付けられています。例えば、簡易カルテである「様式1」、DPC包括対象患者の診療報酬請求情報である「Dファイル」、出来高点数情報である「EF統合ファイル」、重症度、医療・看護必要度情報である「Hファイル」などを、3か月に一度、厚労省に提出することになります。
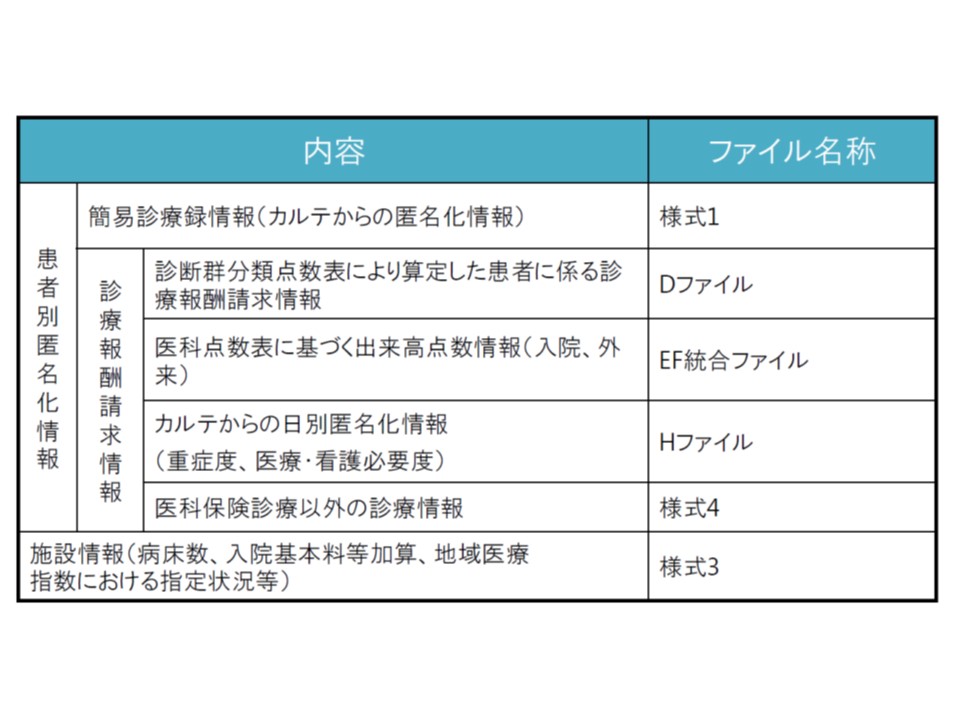
DPCデータの内容(出来高病棟ではDファイルの提出が求められないなど、病棟により若干の提出項目の違いがある)
また2012年度の診療報酬改定ではA245【データ提出加算】が創設され、DPC病棟以外の病棟にもDPCデータの提出を可能とし(後にDPC病棟でも本加算の算定が可能となる)、2016年度改定では加算の算定対象が「全病棟に拡大」されています。
これらのデータからは、各病院における入院患者の状況や医療提供内容が把握できるため、診療報酬改定論議をする際の基礎データとして「極めて有用」であり(とくに2014年度改定から多用されている)、2014年度以降、DPC病棟以外の病棟においてもデータ提出の義務付けが順次拡大されてきています(7対1病棟・地域包括ケア病棟では2014年度から、200床以上の10対1病棟では2016年度から)。
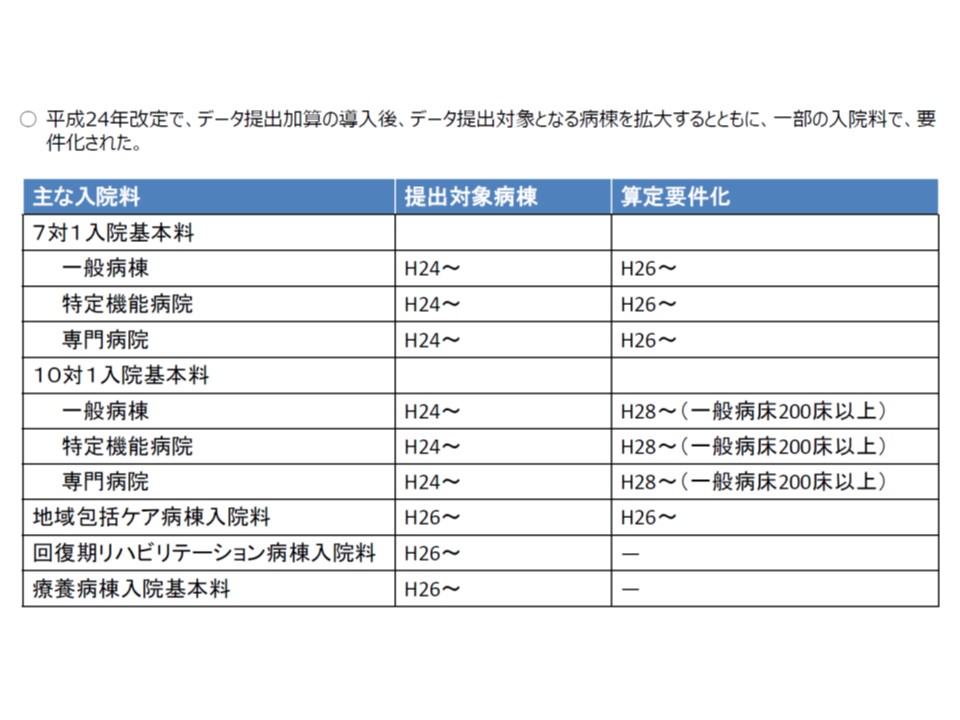
データ提出可能病棟、義務病棟は順次拡大されてきている
この点、回復期リハビリ病棟や療養病棟ではデータ提出は「任意」(義務ではない)となっていますが、厚生労働省の調査によれば、回復期リハビリ病棟の61%(ベッド数ベースでは57%)、療養病棟の28%(同25%)が実際にデータ提出を行っています。
さらに病院の規模によって区分けして見てみると、許可病床数200床以上で回復期リハ病棟を持つ病院では83%(200床未満では56%)、同じく200床以上で療養病棟を持つ病院では40%(200床未満では24%)がデータ提出を行っています。
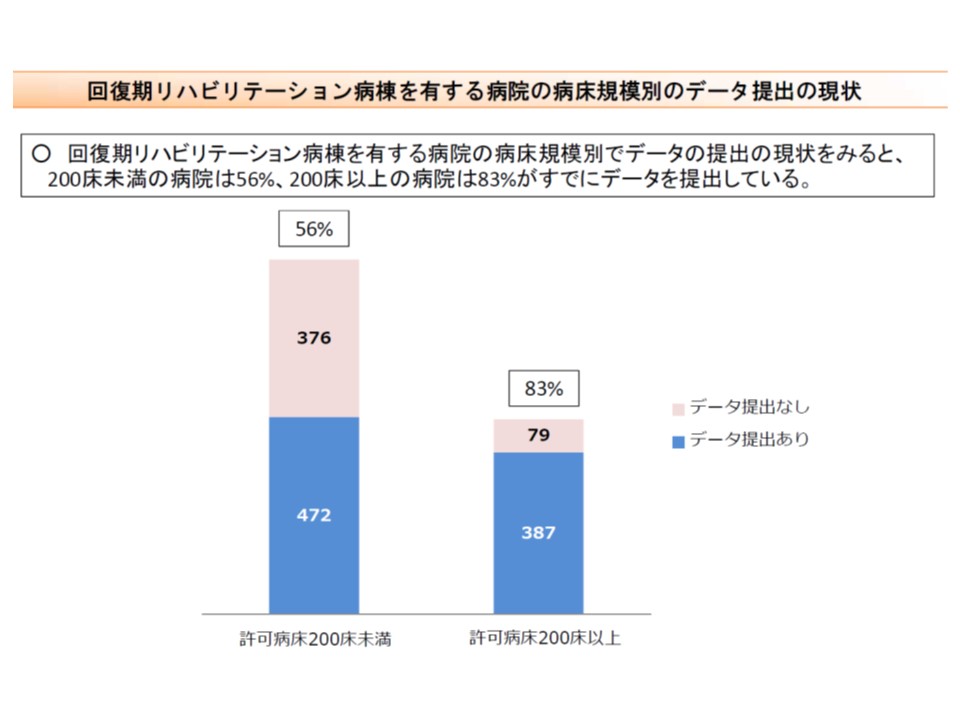
許可病床200床以上で回復期リハ病棟を持つ病院では8割超がデータを提出している
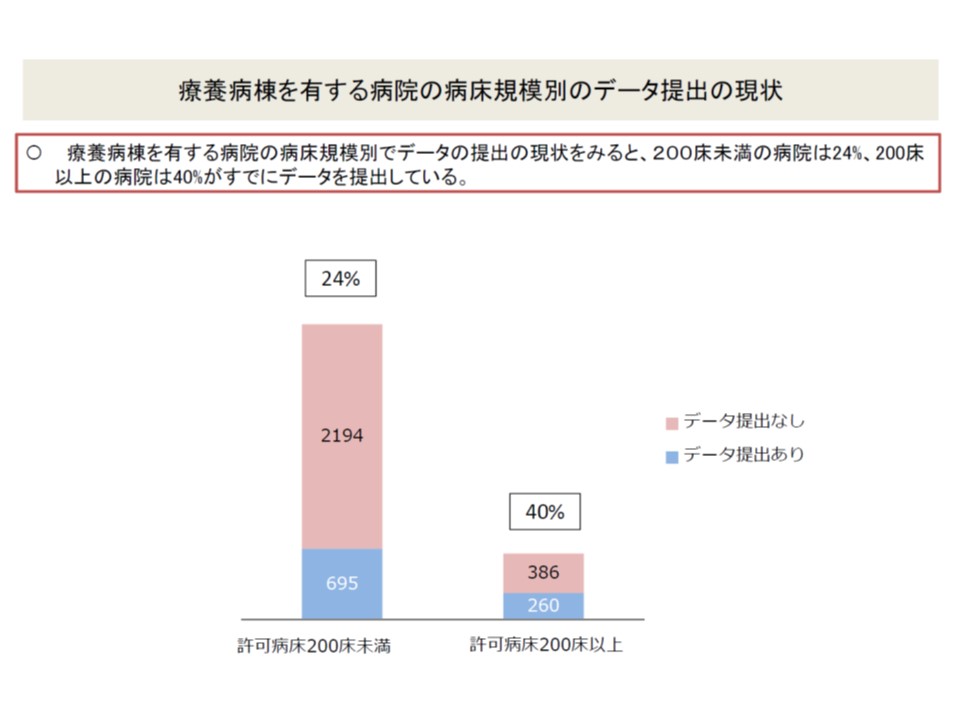
許可病床200床以上で療養病棟を持つ病院では4割がデータを提出している
こうした点を踏まえて厚労省は、「データ提出の対象範囲をどう考えるか」という論点を提示。委員からは「義務付けの拡大を検討すべき」との意見が多数出されています。
池端幸彦委員(医療法人池慶会理事長)は「データ提出は病院・病棟のパフォーマンスを把握するために重要である。ただしすべての療養病棟に提出を義務づけるのは厳しいので、例えば現在の10対1と同様に『200床以上』に限定するなどして義務付け拡大を検討してはどうか」と提案。神野正博委員(社会医療法人財団董仙会理事長)や本多伸行委員(健康保険組合連合会理事)らも、池端委員の提案に賛同しています。
さらに本多委員は「13対1病棟や15対1病棟」へ、藤森研司委員(東北大学大学院医学系研究科公共健康医学講座医療管理学分野教授)は「200床未満の10対1病棟」へもデータ提出の義務付けを検討すべきと提案しています。
200床以上の病院における回復期リハ病棟や療養病棟へのデータ提出義務化に向けた検討が、今後進むものと予想されます。もっともデータ提出が義務付けられた場合には病院側に一定の負担(体制・人材の確保)がかかるため、2018年度診療報酬改定で導入が決定した場合でも、一定の経過措置が設けられると思われます。
回復期や慢性期(療養)の患者像・診療内容を把握できる項目を検討
ところで前述のようにデータの提出は、▼DPC病棟→▼7対1病棟→▼10対1病棟と義務付けが拡大しているとおり、専ら「急性期病棟」を対象としています。簡易カルテである「様式1」の中身を見ると、▽各疾患の重症度分類(脳卒中、心疾患、肺炎、狭心症、急性心筋梗塞、急性膵炎、熱傷)▽JCS(意識障害患者の意識レベルを評価する指標)▽TMM分類(悪性腫瘍の病期分類)―など急性期の診療内容、重症度を表す項目が多く、▽ADL▽FIM―といった回復期・慢性期の患者像を表す項目は少ないのが現状です。

様式1には急性期医療を把握する項目が多く、回復期・慢性期医療の把握項目は少ない
このため池端委員や神野委員は「回復期、慢性期ならではの項目」を検討することも合わせて要請しています。
これに関連して池端委員は、現在の療養病棟で毎日のチェックが義務付けられている医療区分・ADL区分の評価票について、病院側の負担が大きいと訴え「データ提出項目への包含」「入力頻度の軽減(例えば1週間単位など)」も検討してほしいと求めています。
療養病棟入院基本料では、「医療区分2・3の患者割合」が施設基準の1つとして設定されており(療養病棟入院基本料1では8割以上、基本料2では5割以上)、病院では毎日、全療養病棟入院患者について、医療区分・ADL該当項目のチェックを行っていますが、この詳細なデータは厚労省に提出されておらず、十分な活用がなされていません。そこで、データ提出の項目に医療区分・ADL区分を盛り込むことで、今後の診療報酬改定などの基礎データに活用することが期待されるのです。

療養病棟では、入院患者の医療区分・ADL区分を毎日チェックし記録しなければならない
厚労省の分析によれば、▼医療区分1の患者のうち資源投入量(入院基本料を除く、包括外を含む)の多い患者(上位10%)は、平均資源投入量が2218.2点(医療区分1平均の3.8倍)で「処置」の比率が高い▼医療区分2の患者のうち資源投入量(同)の多い患者(上位10%)は、平均資源投入量が2121.7点(医療区分2平均の2.9倍)で「手術」「処置」の比率が高い▼医療区分3の患者のうち資源投入量(同)の多い患者(上位10%)は、平均資源投入量が2391.7点(医療区分3平均の3.2倍)で「手術」「処置」の比率が高い—といったことが分かっています。より詳細なデータが揃えば、臨床現場の実態に即した点数設定や区分設定につながると考えられます。
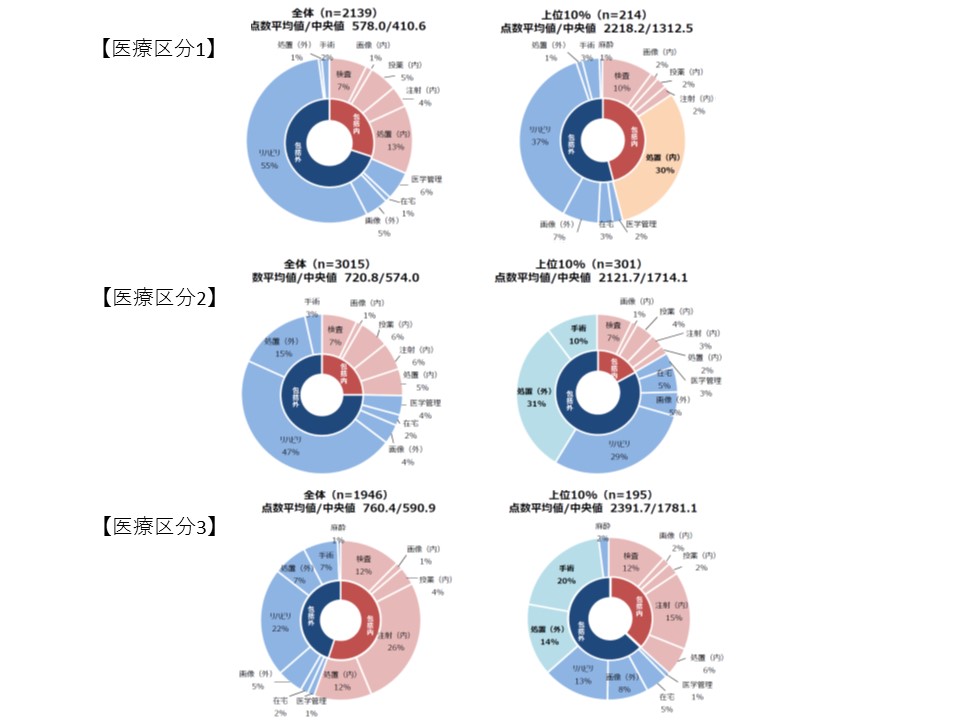
医療区分1・2・3のそれぞれで、平均と上位10%について、出来高点数換算と診療行為を比較すると、さまざまな違いがある
回復期リハ病棟や療養病棟の特有の項目をどのような方法で提出するのかは決まっておらず(様式1を見直すのか、新たなGファイルなどを創設するのか)、今後の検討を見守る必要があります。
なお、DPC病院とそれ以外の病院とで、データの質(部位不明・詳細不明コードの割合)を比較すると前者(DPC病院)のほうが「質が高い」ことも分かっています。DPC病院では、質の悪いデータ(現在は「部位不明・詳細不明コード割合が20%以上」)を提出する病院に対するペナルティ(保険診療指数の減点、全患者に適用されてしまう)が背景にあると考えられ、「データの質」向上に向けてDPC以外病院にもペナルティの拡大(例えばデータ提出加算の減点など)が検討される可能性もあります。
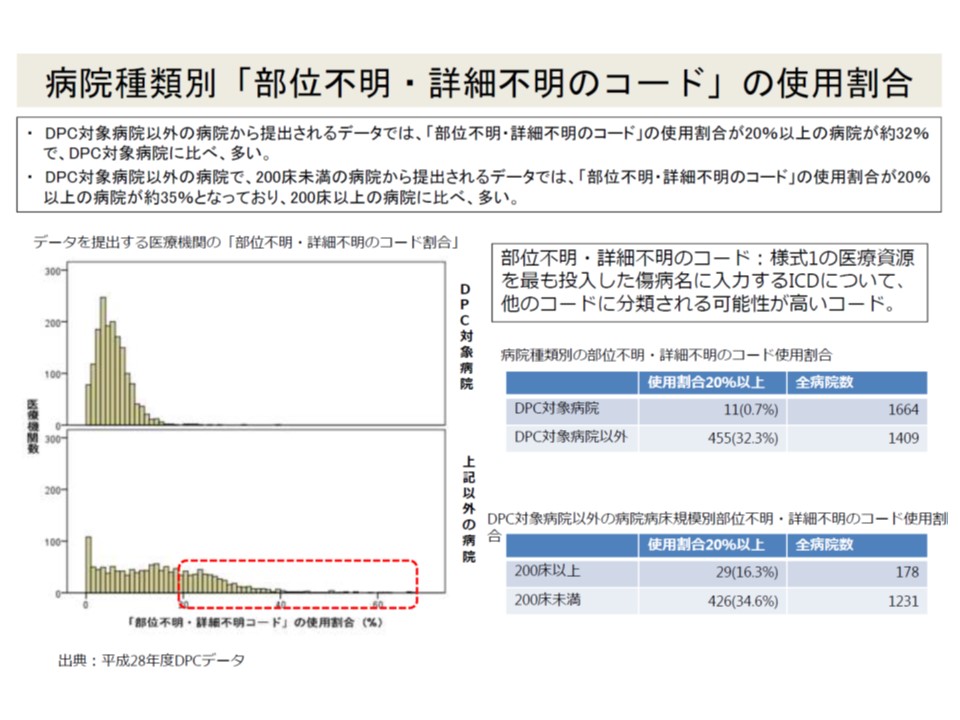
データの質を把握する指標の1つである「部位不明・詳細不明コード」の割合は、ペナルティのあるDPC病院で圧倒的に低い(つまりデータの質が良い)


地域包括ケア病棟、初期加算を活用し「自宅からの入院患者」の手厚い評価へ—入院医療分科会(2)
看護必要度該当患者割合、7対1と10対1で異なっている活用方法をどう考える—入院医療分科会(1)
療養病棟、医療区分2・3患者割合を8割・6割・4割ときめ細かな設定求める意見も—入院医療分科会
回復期リハ病棟、「退院後のリハビリ提供」の評価を検討—入院医療分科会(2)
地域包括ケア病棟、「自宅からの入棟患者」割合に応じた評価軸などが浮上—入院医療分科会(1)
看護必要度、2018年度改定だけでなく将来を見据えた大きな見直しを行うべきか—入院医療分科会
退院支援加算、「単身高齢者などへの退院支援」ルールを求める声—入院医療分科会(3)
地域包括ケア病棟、機能に応じた「点数の細分化」案が浮上か—入院医療分科会(2)
看護必要度割合は7対1病院の7割で25-30%、3割の病院で30%以上—入院医療分科会(1)
在宅医療診療ガイドラインを完成し、在宅医療の「質の底上げ」を推進―全国在宅医療会議ワーキング
退院支援加算1、会合や研修で一堂に会するだけでは「年3回以上の面会」に該当せず―疑義解釈2【2016年度診療報酬改定】
退院支援加算1の社会福祉士どこまで兼任可能か、認知症ケア加算で必要な研修を例示―疑義解釈1【2016年度診療報酬改定】
看護必要度や病棟群単位届け出、退院支援加算などの詳細が明らかに―2016年度診療報酬改定で厚労省
【16年度改定答申・速報1】7対1の重症患者割合は25%で決着、病棟群単位は18年3月まで―中医協総会
【16年度改定答申・速報2】専従の退院支援職員配置など評価する「退院支援加算1」、一般600点、療養1200点―中医協総会



