外来や在宅、慢性期性期入院医療など療養環境の特性踏まえ、高齢者への医薬品適正使用を―厚労省
2019.6.18.(火)
高齢者に対し医薬品を適正に使用するために、例えば「外来医療・在宅医療・特別養護老人ホーム」では、医師が常に患者状態等を把握できるわけではない点などに考慮し、処方の変更は「緩やかに」行わなければならない。また、「回復期・慢性期等の入院医療」では退院後の生活に十分に配慮し、地域のかかりつけ医や薬局薬剤師らと情報連携を緊密にしなければならない―。
厚生労働省は、6月14日に通知「高齢者の医薬品適正使用の指針(各論編(療養環境別))について」を発出し、こうした点に留意するよう求めました(厚労省のサイトはこちら)。
目次
高齢者へのポリファーマシ―対策を、療養環境の特性に応じて進めることが必要
高齢になると、▼細胞内水分の減少▼血清アルブミンの低下▼肝血流や肝細胞機能の低下▼腎血流の低下―といった生理機能の低下が生じます。その一方で、薬物吸収能には大きな変化がないことから、「医薬品が効き過ぎる」ことがあります。
ただし高齢者では複数の傷病を抱えることが多く、各傷病の治療のために「多剤投与」が行われがちです。この多剤投与の中でも害を伴う「ポリファーマシー」が問題視され、さまざまな対策が図られています。
厚労省はポリファーマシ―対策の一環として、2017年4月に「高齢者医薬品適正使用検討会」を設置。検討会では、医薬品の処方を行う医師・歯科医師、調剤を行う薬剤師を主なターゲットとした「高齢者の医薬品適正使用の指針」(ガイダンス)作成に向けた議論を行い、昨年(2018年)5月には、指針の【総論編】をまとめました。そこでは、▼高齢者の状態▼治療の必要性▼薬剤処方内容―などを総合的に勘案し、医師・薬剤・看護師等が協働して「医薬品処方の適正性」を常に評価し、必要があれば減薬や中止などの見直しを行うことを提言しています(厚労省のサイトはこちら)(関連記事はこちらとこちら)。
さらに、地域医療連携や在宅医療等が進む中で「療養環境の特性」に応じた指針が必要となっていることから、外来や在宅医療、慢性期等入院医療などの、それぞれの療養環境の特性に応じた「高齢者に対する医薬品処方の適正性」を確保するための指針を検討し、今年(2019年)4月に意見を取りまとめ、今般、厚労省から指針の【各論編(療養環境別)】として公表されたものです。
各論は、(1)外来・在宅医療・特別養護老人ホーム等の常勤の医師が配置されていない施設(2)急性期後の回復期・慢性期入院医療(3)その他の療養環境(常勤医師が配置されている介護施設(例えば介護老人保健施設)など)―の3つの療養環境について、▼処方確認・見直し → ▼長期的な安全性とリスク・ベネフィットバランスの確認 → ▼処方変更検討時の留意点―を整理しています。なお急性期入院医療」については【総論編】でカバーしています。
それぞれについて、ポイントを絞って眺めてみましょう。
外来や在宅医療などでは、医師が常に患者の状態を把握できない点に留意を
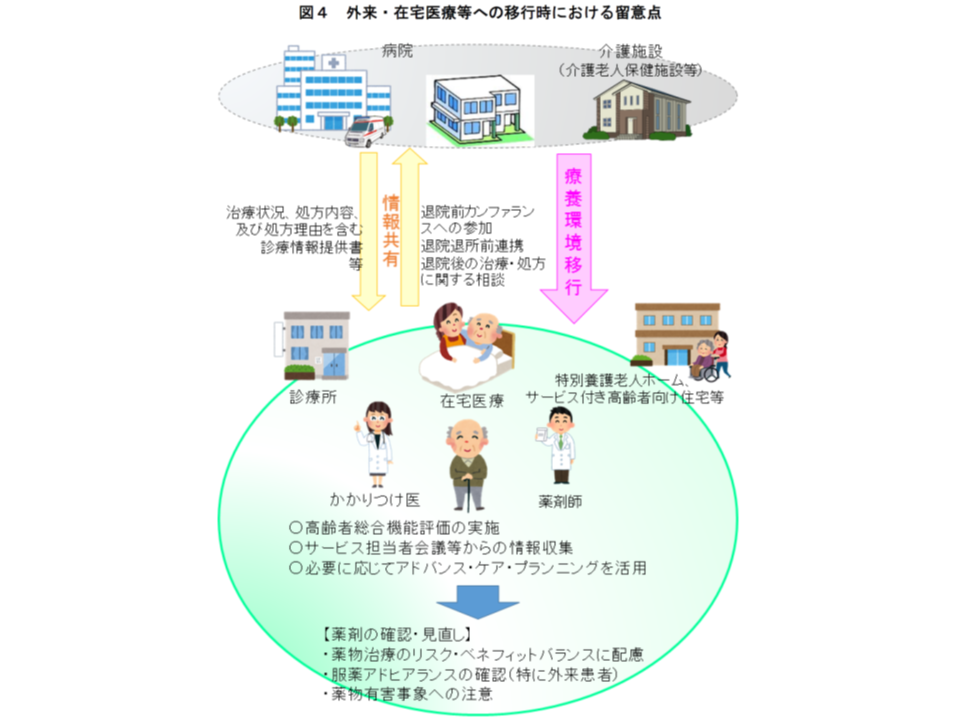
まず(1)の外来・在宅医療・特別養護老人ホーム等の常勤の医師が配置されていない施設に関しては、とくに、「入院医療からの移行」後の処方が重要となります。検討会では「入院医療機関の専門医による処方に縛られてしまいがちである」「入院医療と異なり、所属の異なる多職種の連携が難しい(例えば、薬剤師が処方医に対し、減量に関する疑義紹介を行うことが難しいケースも依然としてある)」「医師が常に患者の状態を把握できる環境でないため、処方変更の効果を確認しにくい」などの課題が指摘されていました。
こうした課題を踏まえ、▼地域のかかりつけ医は、退院前カンファランス等を活用して病院の専門医から処方内容を含めた治療状況・処方理由を的確に引き継ぎ、疾患状態と療養状況を総合的に評価し「退院後の生活にあわせた処方」を検討する▼患者の治療やケアにかかわる多職種と「サービス担当者会議」などを通じて情報を共有し、療養環境に合わせた処方見直しや服薬支援の方法を検討する▼「お薬手帳」などで重複処方や薬歴を把握しながら、処方理由も含めて確認する―ことの重要性が強調されています。
また、処方変更の効果を確認しにくいという課題に関しては、▼入院中と同じ薬剤の管理・服用が困難な場合には、「服薬アドヒアランス(積極的な薬物治療への参加)の低下」と「病状が悪化する可能性」を考慮する▼病状悪化に備え、減量・中止は「緩徐に実施」する―ことを指摘。
なお、特別養護老人ホームなどでは、看護・介護職が常駐している点に鑑み、▼看護・介護職向けの定期的な勉強会や日々の業務の中で「薬物療法に関する積極的な情報提供」を行う▼減薬する際は、できる限り減薬のタイミングや減薬後のモニタリングの内容や方法について明確に伝える―ことを強調しています。
慢性期入院医療、退院後も在宅医療の必要性が高い点などに留意を
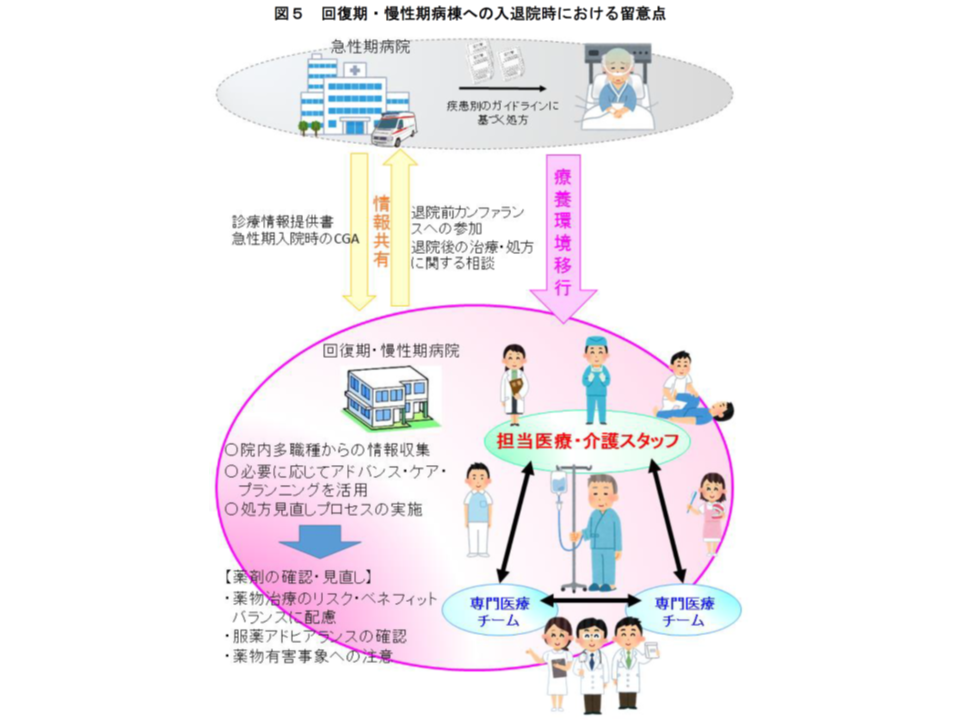
次に(2)の急性期後の回復期・慢性期入院医療を見てみましょう。診療報酬改定について議論する中央社会保険医療協議会(の下部組織「入院医療等の調査・評価分科会」)に厚労省が提示した資料を見ると、「病棟から自宅に退院し、しかも在宅医療提供を受ける」患者の割合は、急性期一般入院料1(従前の7対1一般病棟)では6.1%にとどまりますが、地域包括ケア病棟では9.7%、回復期リハビリテーション病棟も9.7%、療養病棟では8.0%となっており、ここから、「回復期・慢性期医療では、退院に向けた地域のかかりつけ医や薬剤師との連携が、とくに重要である」ことが伺えます(関連記事はこちらとこちらと こちら)。
このため【各論編】では、▼長期処方となりがちな在宅医療へ移行する場合には、認知機能の低下等による「アドヒアランスの低下」に留意する▼処方見直しに際しては、患者本人・家族等を交えた「入退院支援カンファランス」等を通じて、服用管理能力を把握し、移行先での生活、サポートする同居者の有無などを見据えた工夫・服薬支援を考える(そこでは介護支援専門員からの情報が有用)▼入院中に薬剤の変更・中止が行われた理由や処方変更後の状態について、地域のかかりつけ医や薬剤師に十分に情報提供する▼入院前の療養環境に戻っても適正な服薬が維持されるよう、退院に向けて「今後の処方を取りまとめる医師、歯科医師を決めておく」ことが推奨される▼退院後の療養において留意すべき観察事項や増悪時の対応などについて関係者間であらかじめ協議しておく―ことの重要性を強調しています。
入院前に複数の医療機関・薬局にかかっていたために「多剤処方」が行われていた患者が、入院中に専門医・薬剤師(病棟薬剤師)の管理の下で「減量」を実現できた。にもかかわらず、退院後に元(多剤投与)に戻ってしまった、というケースが少なくありません。回復期・慢性期入院医療に携わる医師や薬剤師は、前方(急性期入院医療)だけでなく、後方(地域のかかりつけ医や薬剤師など)との連携も密にすることが必要です。
なお、入院中に患者の病態に鑑みた「処方の内容の評価」が必要なことは述べるまでもなく、「それまで必要であった薬物療法でも、身体機能や活動の低下により薬物有害事象のリスクが増大してベネフィットを上回ると考えられた場合は、処方内容の変更を検討する」ことが必要です。
介護医療院や介護老人保健施設、「看取り」も視野に入れた医薬品適正使用を
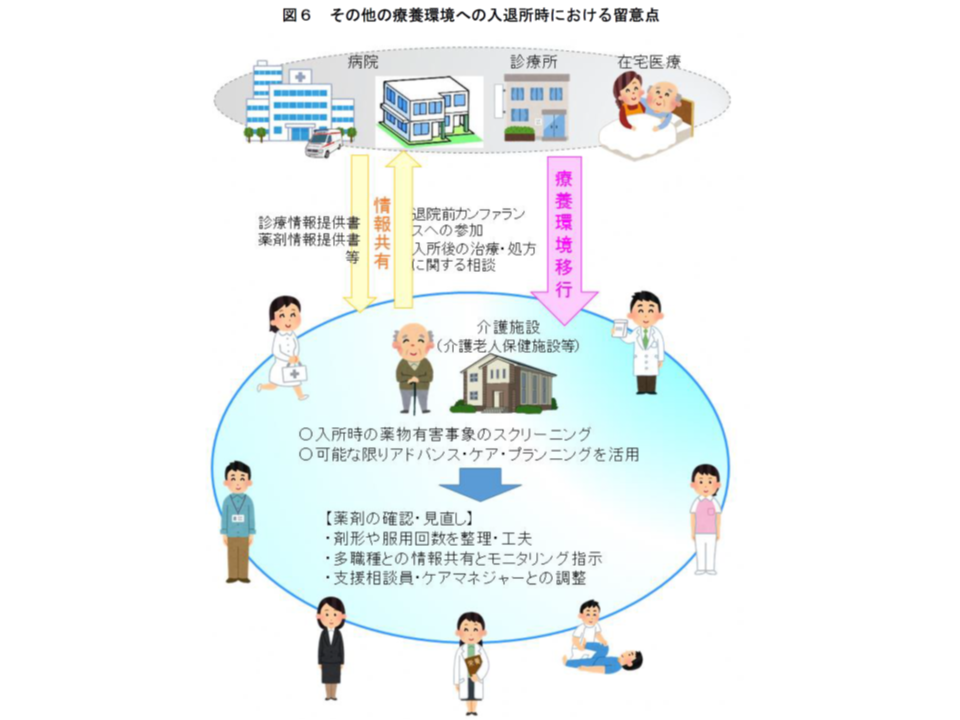
さらに(3)のその他の療養環境(常勤医師が配置されている介護施設(例えば介護老人保健施設や介護医療院)など)に関しては、「看取り」をも視野に入れた処方の評価が重要となってきます。
いわゆるACP(Advanced Care Planning、我が国では「人生会議」)を通じて、本人が「最期にどのような医療を受けたいのか、逆にどのような医療は受けたくないのか」を把握するとともに、意思決定支援を行い、処方の確認・見直しを検討することが重要です(関連記事はこちらとこちらとこちら)。
なお、【各論編】では、医療関係者だけではポリファーマシー対策は実現できず、「患者・家族を含む一般国民の理解と協力」が不可欠であると強調しています。しかし、一般国民のほとんどは「医療・医学・薬学」などに明るくありません。このため、▼平易で丁寧な説明・注意喚起を行う▼自己判断による減薬や中止の危険性に関して注意喚起を行う▼「服薬状況を医師、歯科医師、薬剤師に正しく伝えることの重要性についても患者・家族に繰り返し理解を求める必要がある―ことも併せて強調しています。
【関連記事】
外来・在宅、慢性期医療、介護保険施設の各特性に応じた「高齢者の医薬品適正性」確保を―高齢者医薬品適正使用検討会
医師と薬剤師が連携し、高齢者における薬剤の種類・量の適正化進めよ―高齢者医薬品適正使用検討会
具体的薬剤名を掲げ、高齢者への適正使用促すガイダンス案―高齢者医薬品適正使用ワーキング
血糖降下剤や降圧剤など、高齢者への適正使用ガイドライン作成へ—高齢者医薬品適正使用検討会
ベンゾチアゼピンなどで高齢者に有害事象も、多剤投与適正化の加速目指す—高齢者医薬品適正使用検討会
かかりつけ薬剤師指導料、対象患者は高齢者や多剤処方患者に絞るべきか—中医協総会(2)
かかりつけ薬剤師指導料、届け出に当たっては「地域ケア会議」などへの継続参加が必要―疑義解釈3【2016年度診療報酬改定】
かかりつけ薬剤師の業務を包括的に評価する調剤版の「地域包括診療料」を新設―中医協総会
どの医療機関を受診しても、かかりつけ薬局で調剤する体制を整備―厚労省「患者のための薬局ビジョン」
薬剤服用歴管理指導料、「服用歴」記載なし薬局が1220―中医協総会
保険薬局の機能に診療・支払の双方から厳しい意見相次ぐ―中医協
調剤報酬や薬局の構造基準を抜本的に改めよ―規制改革会議の第3次答申
抗不安薬などの多剤投与で処方せん料など減額、対象薬剤を追加―厚労省
薬剤総合評価調整加算、段階的な減薬でも都度算定可能―日医・2016年度改定Q&A(その1)
十分な指導なく抗精神病薬を大量処方した場合、診療報酬を適正化―中医協総会
75歳以上の要介護者などの3割、75歳以上の配偶者が介護する老老介護―2016年国民生活基礎調査
看護必要度IとIIとで重症患者割合に大きな乖離、要因を詳しく分析せよ―中医協・基本小委
自院の急性期患者の転棟先として、地域包括ケア病棟を選択することは「問題」なのか―入院医療分科会(2)
7対1から急性期2・3への移行は3%強にとどまる、看護必要度IIの採用は2割弱―入院医療分科会(1)
ACP等の普及に向けて多くの提案、「医師少数地域での勤務経験」の活用法に期待集まる―社保審・医療部会(2)
ACP、実は既に医療・介護現場で実践している「最期の過ごし方」に関する話し合い―厚労省・検討会
人生の最終段階の医療・ケア方針、決定後も「繰り返し話し合う」ことが重要―厚労省





