本格的な「介護費10兆円時代」が到来、要介護認定率の都道府県間格差はやや縮小―厚労省
2020.7.6.(月)
2018年度の介護費は、高額介護サービス費等を含まない純粋な保険給付のみで10兆1129億円となり、本格的な「介護費10兆円時代」に突入している―。
要介護認定率の地域差は前年度に比べて縮小しており、2018年度から稼働している「インセンティブ交付金」の効果などが早くも現れている可能性がある―。
このような状況が、厚生労働省が7月3日に公表した2018年度の「介護保険事業状況報告(年報)」から明らかになりました(厚労省のサイトはこちら(ポイント)とこちら(概要)とこちら(全国計))(前年度の記事はこちら、前々年度の記事はこちら)。
目次
高額介護サービス費等を含めた介護費は10兆4319億円に
高齢化が進展する中では、社会保障費の中でも「介護費の増加」がとくに大きくなっていきます。医療・年金の費用も増加しますが、医療分野ではさまざまな適正化方策が図られ、年金制度ではマクロ経済スライド(現役世代の負担が過重にならないように、年金額の伸びを抑えることでバランスをとる仕組み)が導入されているため、「介護費の増加」が目立つのです。
いわゆる団塊の世代が、2022年度から75歳以上の後期高齢者となりはじめ、2025年度には全員が75歳以上に到達することから、今後、急速に介護費が増加していくと考えられます。一方、人口動態推計によれば、その後、2040年度にかけて高齢者の増加ペース自体は鈍化するものの、「支え手」となる現役世代人口が急速に減少していくことが分かっています。「少なくなる支え手」で「多くの高齢者」を支えなければならず、公的介護保険制度の財政基盤は非常に脆くなっていくと考えられます。
このため、介護保険制度改革では、サービスの確保(例えば人材確保)と質の向上に加え、「制度の持続可能性確保」が重要な視点となるのです。
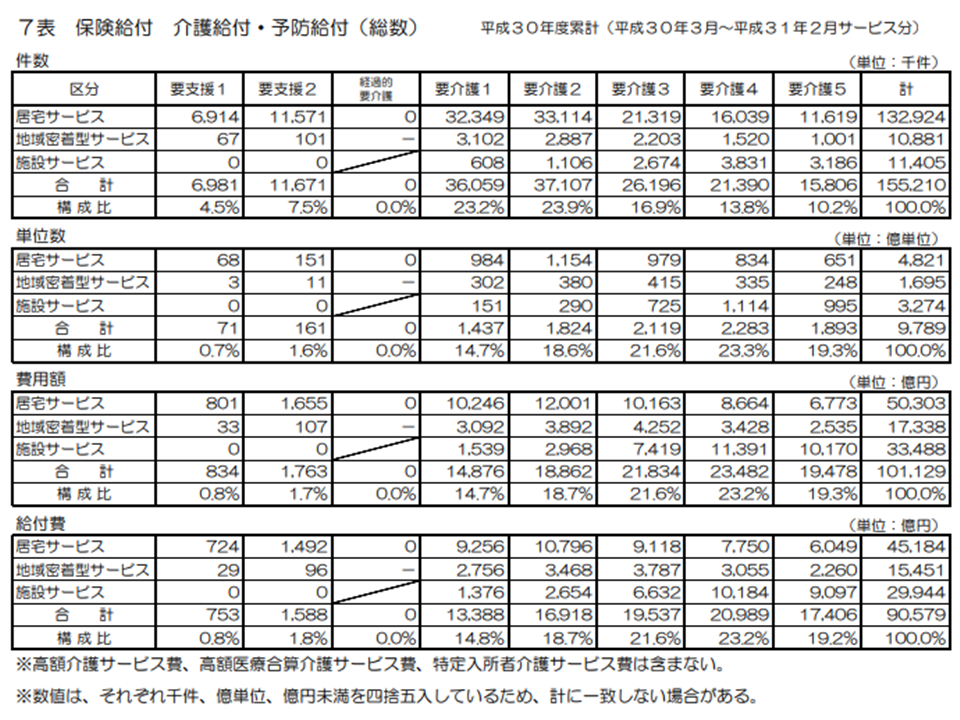
2018年度の介護費用を見てみると、10兆1129億円(前年度に比べて2106億円・2.1%増加)、利用者負担を除いた給付費は9兆579億円(同1711億円・1.9%増加)となりました。純粋な保険給付費(後述する高額介護サービス費等を含まない)のみで10兆円を超過しており、本格的に「介護費10兆円時代」に突入した格好です。
また高額介護サービス費、高額医療合算介護サービス費、特定入所者介護サービス費を含む介護費用は10兆4319億円(同2131億円・2.1%増)となっています。
介護保険給付費等の状況(2018年度介護保険事業状況報告1 200703)
ところで、介護保険制度がスタートした2000年度には、介護費は3兆6273億円でした。18年間で「2.8倍」に規模が拡大した格好です。その背景には、▼高齢化の進展▼制度の国民への浸透▼サービス提供体制の拡充―など様々な要素が複雑に絡み合っており、「介護費の適正化」に向けた議論を丁寧に進めていく必要があるでしょう。
地域密着型サービスの給付費、前年度比4.5%増
介護保険給付費の内訳を見ると、▼(予防)居宅介護サービス:4兆5184億円(前年度から262億円・0.6%増加)▼(予防)地域密着型介護サービス:1兆5451億円(同667億円・4.5%増)▼施設介護サービス:2兆9944億円(同782億円・2.7%増)―という状況です。
居宅サービス・施設サービスに比べて、地域密着型介護サービス費の増加がやや高い状況が再確認できます(2015→16年度は34.9%増(特別養護老人ホームの新規入所が「原則、要介護3以上」との制度改正が行われたためのシフトと考えられる)、2016→17年度には7.8%増)。要介護・要支援高齢者の状態やニーズがますます多様化する中で、複合的なサービスを提供する地域密着型サービスへの期待は今後もさらに高まり、居宅サービス・施設サービスからのシフト(=地域密着型介護サービス費の増加)が続くと考えられます。
また施設サービス費の増加率がやや大きくなっている(2015→16年度には0.3%増、2016→17年度には2.1%増)背景には、医療療養病床から介護医療院(▼介護▼医療▼住まい—の3機能を併せ持つ新たな介護保険施設)への転換があると考えられます。医療施設動態調査からは「医療療養病床の減少が続いている」状況が明らかになっており、その多くは介護医療院へ転換しているものと考えられます。
要介護認定率の都道府県間格差はやや縮小、インセンティブ交付金等の影響か
介護費増加する要素は上述のようにさまざまですが、分析のためには介護費を(1)利用者数(2)1人当たり介護費―に分解して見ていくことが有用です。(1)の利用者数増加の要素が大きければ、例えば「重度者に保険給付を重点化していくべきか」という論点が重要となり、また(2)の1人当たり介護費増の要素が大きければ、「重度化防止、自立支援に力をいれるべきではないか」という議論を積極的に進めることが重要となるなど、「介護費の適正化に向けた実効性のある議論」が可能となるためです。
(1)の利用者数は、さらに「高齢者数」と「要介護認定の状況」に分解できます。前者の「高齢者数」増加を抑えることは困難である(「第1号被保険者を75歳以上に引き上げる」などすれば可能だが、それには根本的な制度改正論議が必要となり、時間がかかる)ため、後者の「要介護認定の状況」を見てみましょう。
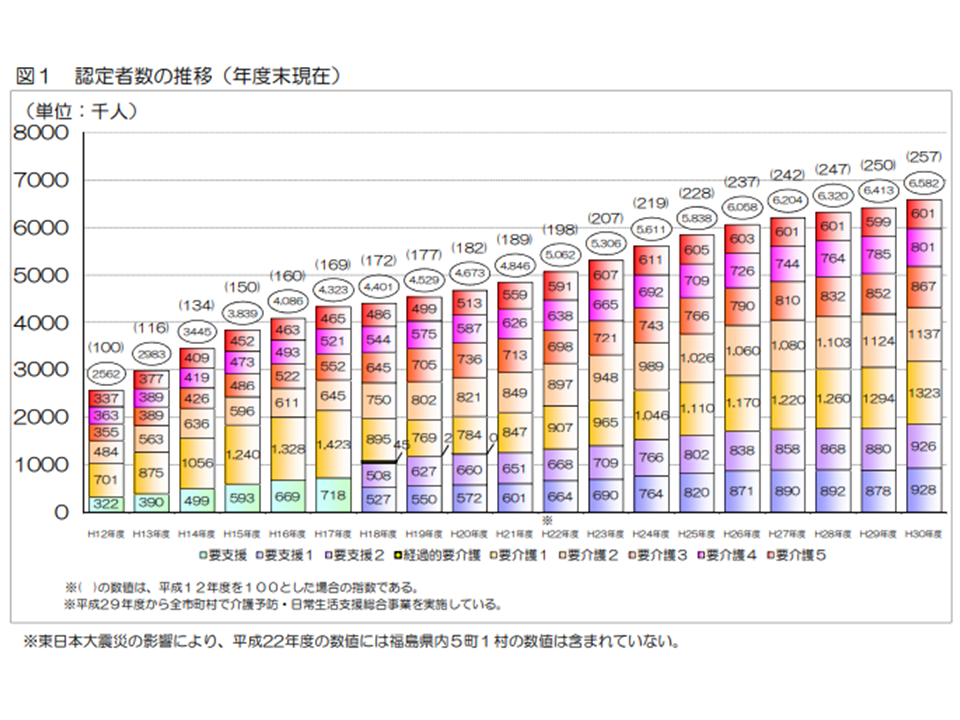
介護保険サービスを受けるためには、市町村から「要介護・要支援状態である」と判定されることが必要です(要介護・要支援認定)。認定者数は、2018年度末には658万人(前年度から17万人・2.7%増)で、要介護度別の構成比は次のようになりました。
▼要介護5:60万1000人・9.1%(前年度から0.2ポイント減)
▼要介護4:80万1000人・12.2%(同増減なし)
▼要介護3:86万7000人・13.2%(同0.1ポイント減)
▼要介護2:113万7000人・17.3%(同0.2ポイント減)
▼要介護1:132万3000人・20.1%(同0.1ポイント減)
▼要支援2:92万6000人・14.1%(同0.4ポイント増)
▼要支援1:92万8000人・14.1%増(同0.4ポイント増)
第1号被保険者(65歳以上、2018年度末時点で3525万人)のうち要介護・要支援と判定された人(658万人)の割合(要介護等認定率)は18.7%となっています(前年度から0.7ポイント増)。
前年度までは「要介護1-4の増加」という傾向がありましたが、2018年度には「要支援1・2と認定された高齢者が増加」しており、やや様相が異なっています。ここから「重度化防止策・自立支援策の効果が出ているのではないか」との可能性も出てきますが、認定率は上昇を続けており(重度化等が進んでいると見ることができる)、今後、中長期的に状況を分析していく必要があるでしょう。
認定者数の推移(2018年度介護保険事業状況報告2 200703)
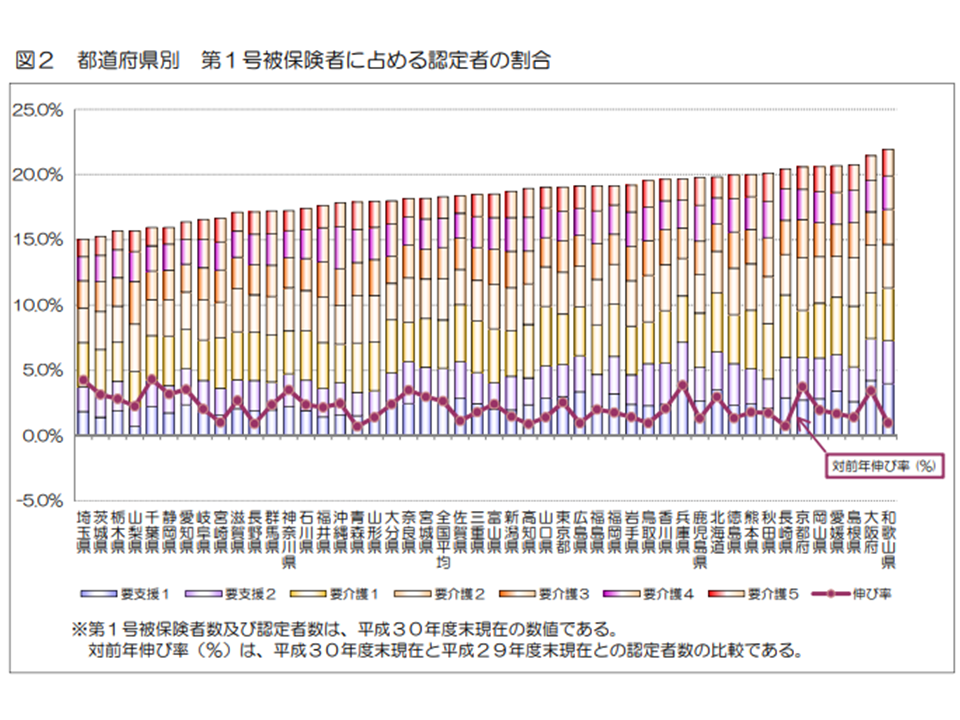
また都道府県別に要介護等認定率を見ると、最高は和歌山県の21.9%(前年度から0.1ポイント上昇)、逆に最低は埼玉県の15.0%(同0.4ポイント上昇)です。両県間の格差は1.46倍となっています(同0.4ポイント低下)。
都道府県別にみた認定率(2018年度介護保険事業状況報告3 200703)
こうした都道府県別の「要介護等認定率のバラつき」について、政府は「改善の余地がある」と見ています。「要介護等認定率が高い=悪い」という単純な構図にはなりません。認定率が高い地域では「利用者の状態を丁寧にアセスメントしている」とも考えられ、逆に認定率の低い地域では「恣意的に認定基準を厳しくしている」ことも論理的にはあり得るからです。
もっとも、認定率の都道府県別格差が1.46倍もあることについて合理的な説明は難しいでしょう。厚労省は2018年度より「自立支援・重度化防止に実際に取り組み、成果も出す市町村により多くの補助金(保険者機能推進交付金、いわゆるインセンティブ交付金)を交付する」仕組みを新設しており、認定率の格差縮小(2017年度:1.5倍→18年度:1.46倍)は、この成果と見ることもできそうです。今後、中長期的に状況把握していくことが重要です(関連記事はこちらとこちら)。
1人当たり介護費は0.9%の増加、最高の島根県と最低の埼玉県で1.48倍の格差
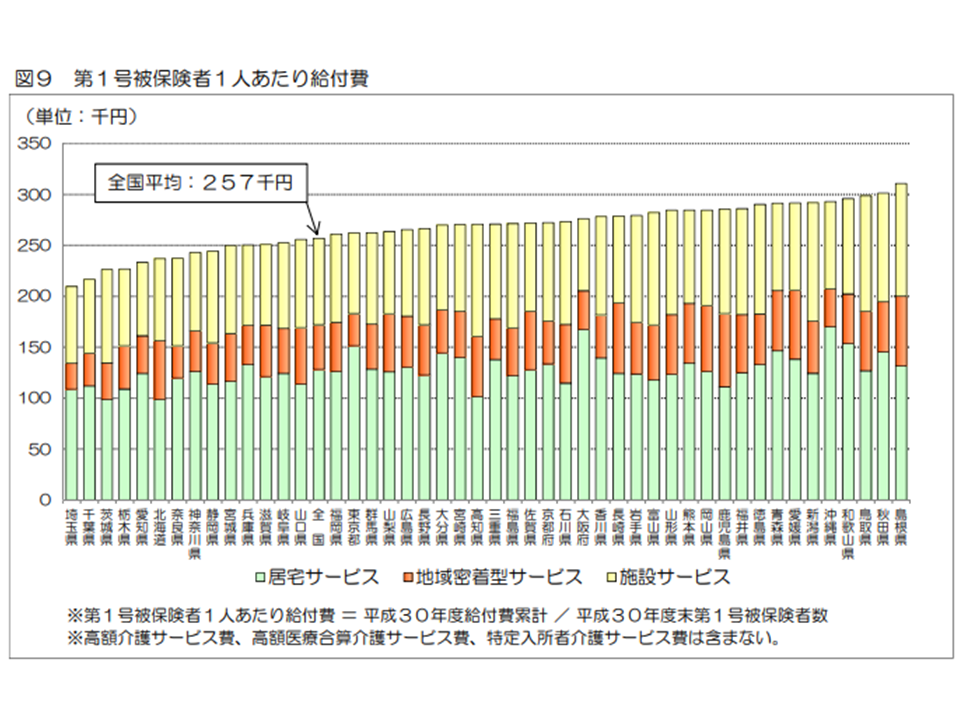
介護費用のもう1つの要素が(2)の「1人当たり介護費用」です。2018年度の「1人当たり介護給付費」(第1号被保険者、高額介護サービス等などを含む)は25万7000円で、前年度から2200円・0.9%増加しました。内訳を見ると、▼居宅サービス:12万8000円(前年度から1000円・0.8%減)▼地域密着型サービス:4万42000円(同2000円・4.5%増)▼施設サービス:8万5000円(同1000円・1.2%増)―となりました。地域密着型サービスの利用増がここでも確認できます。
また1人当たり介護給付費を都道府県別に見ると、最高は島根県の31万800円(前年度から1900円・0.6%減)、最低は埼玉県の20万9600円(同5200円・2.5%増)で、1.48倍の格差があります。
この点、「介護保険施設の整っていない地域では、医療療養病床などが機能補填をしている」などの状況もあり、現時点では単純に「1人当たり介護費が高い=介護費に無駄がある」などと判断することはできません。ただし政府は、「1人当たり介護費の『不合理な地域差』縮小」を目指す方向を示しています。なお、医療療養から介護医療院への転換等に伴い、地域の介護サービス提供体制が徐々に変わっていくと考えられ、今後の動向に注目する必要があります。
なお、1人当たり介護給付費について、「施設サービス費が高い都道府県」と「居宅・地域密着型サービス費が高い都道府県」とを見てみると、前者としては新潟県・鳥取県・島根県などが、後者としては大阪府や東京都などが目立ちます。この点、一般的には「人口密集地域では居宅サービス等が比較的効率的に行えますが、そうでない地域ではA利用者宅からB利用者宅への移動(送迎など)に時間がかかり施設サービスのほうが効果的かつ効率的になる」と考えられますが、グローバルヘルスコンサルティング・ジャパンの湯原淳平シニアマネジャーは、介護現場コンサルの経験も踏まえ「移動の面では、かって地方の方が便利である。例えば東京では一方通行が多く、路地も細いため車移動には向かない。またマンション居住者などでは高低の移動となり、必ずしも効率的でないことも多い。地方では、土地代が安いこと、家族介護者も高齢で施設利用をせざるを得ないことなどが施設サービス費が高い背景にあるのではないか」と分析しています。地域の状況を踏まえたサービス提供体制の整備・充実が重要です
地域別に見た1人当たり給付費の状況(2018年度介護保険事業状況報告4 200703)
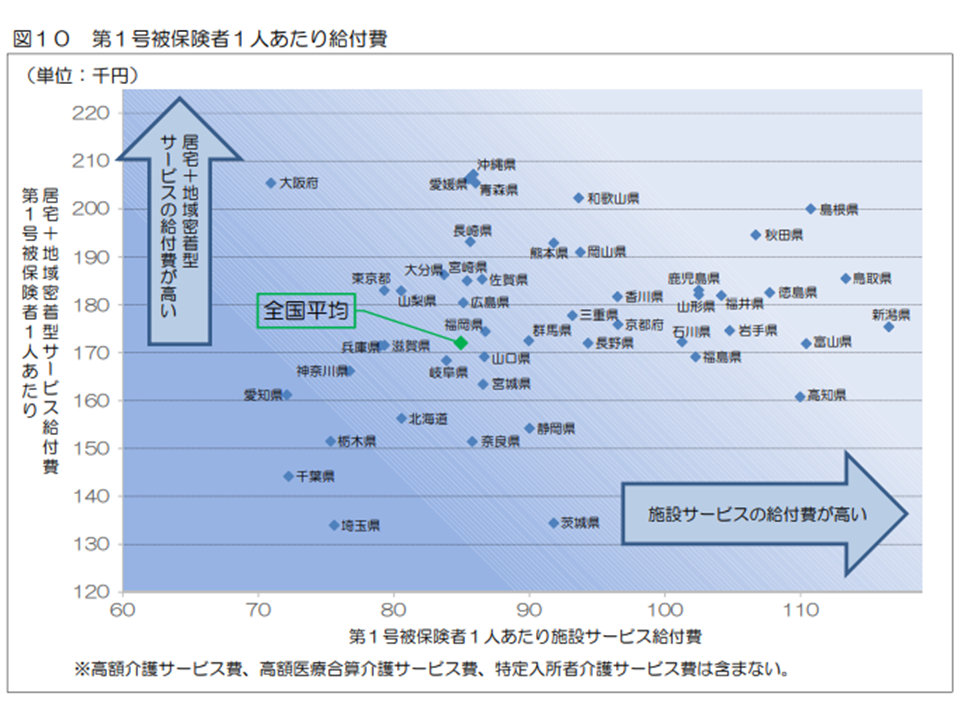
1人当たりの居宅・地域密着型サービス費と、1人当たりの施設サービス費とのバランス(2018年度介護保険事業状況報告5 200703)
2018年度は居宅サービス利用者が0.6%減少、地域密着型サービスでは3.4%増
ところで要介護認定を受けた人がすべて介護保険サービスを利用するわけではありません(要支援・要介護と判定されても公的介護保険サービスを使わない人もいる)。実際にサービスを利用している人(受給者数)を見ると、2018年度の累計では、▼(予防)居宅介護サービス:4489万人(前年度から29万人・0.6%減)▼(予防)地域密着型サービス:1035万人(同34万人・3.4%増)▼施設サービス:1129万人(同13万人・1.3%増)—となりました。居宅サービス受給者減少の背景には、▼要支援1・2について訪問・通所サービスを市町村の総合事業(介護予防・日常生活支援総合事業)へ移管している(2018年度から全面移管)▼生活援助が多数であるケアプランに対する市町村のチェック▼居宅介護サービスから地域密着型サービスへのシフト―などの要素があります。
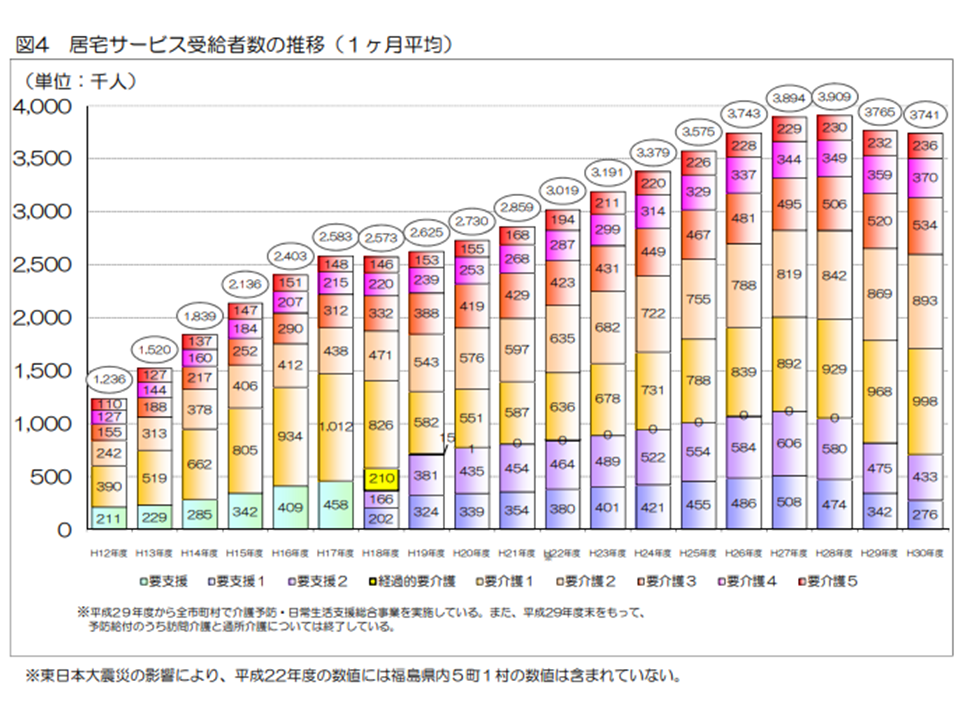
居宅サービス実利用者数の推移(2018年度介護保険事業状況報告6 200703)
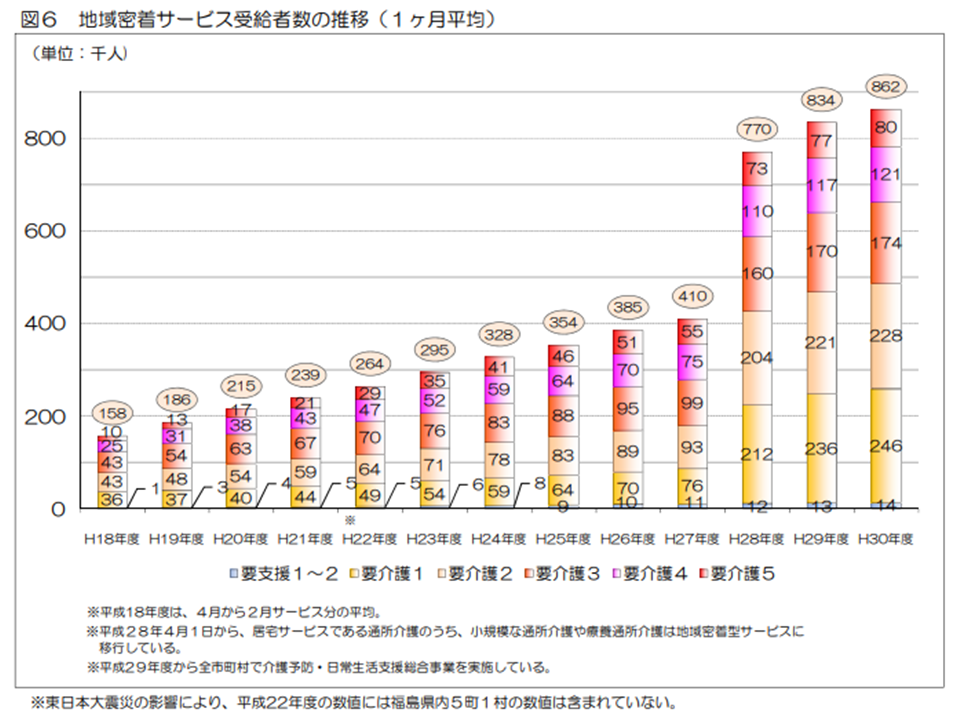
地域密着型サービス実利用者数の推移(2018年度介護保険事業状況報告7 200703)
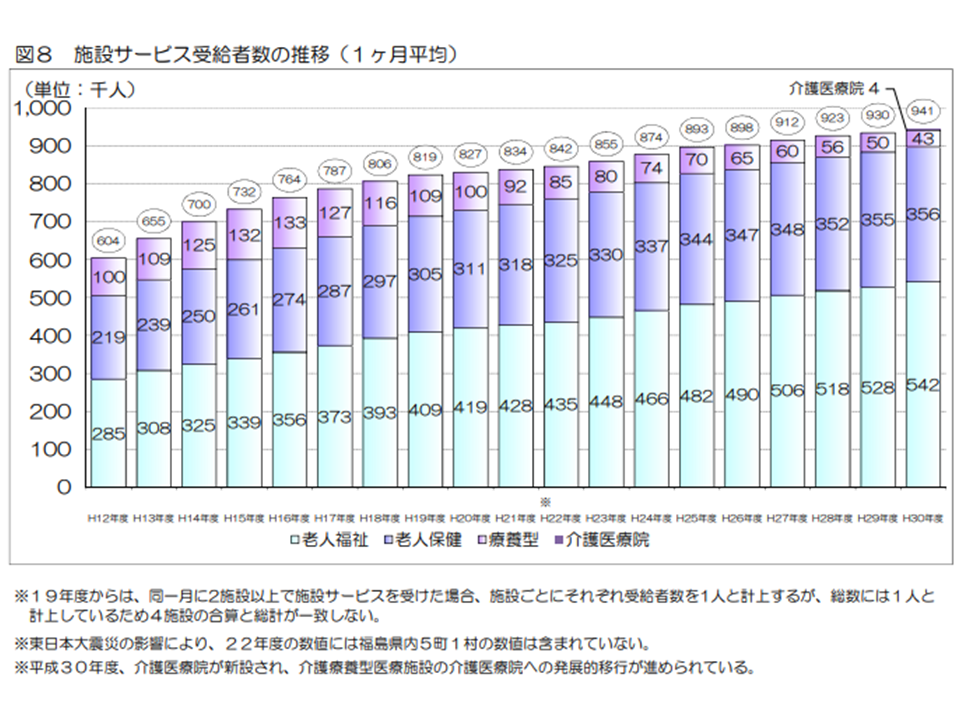
施設サービス実利用者数の推移(2018年度介護保険事業状況報告8 200703)
実受給者数からも「地域密着型サービスの増加」が再確認できます。2021年度の介護報酬改定に向けた議論にも注目が集まります(関連記事はこちらとこちらとこちら)。


【関連記事】
2017年度、ついに「介護費10兆円時代」に突入、地域密着型の利活用さらに活発に―厚労省
2016年度、「特養ホームの新規入所者制限」で地域密着へ利用者・費用ともに急速にシフト―厚労省
2021年度介護報酬改定、介護サービスのアウトカム評価、人材確保・定着策の推進が重要—社保審・介護給付費分科会
2021年度介護報酬改定、「複数サービスを包括的・総合的に提供する」仕組みを―社保審・介護給付費分科会
2021年度介護報酬改定、「介護人材の確保定着」「アウトカム評価」などが最重要ポイントか―社保審・介護給付費分科会
2021-23年度の介護保険事業(支援)計画、地域により増減動向が異なる介護ニーズ踏まえよ―社保審・介護保険部会
【速報】「2040年を見据えた介護保険制度改革」に向けて意見取りまとめ―社保審・介護保険部会
補足給付を細分化し、比較的所得の高い層の食費自己負担を引き上げへ―社保審・介護保険部会
ケアマネジメントの利用者負担・軽度者の生活援助サービス・老健施設等の多床室負担などで詰めの議論―社保審・介護保険部会
在宅医療・介護連携推進事業の一部を「選択実施」可能に、更新認定の上限を48か月まで延長へ―介護保険部会
高齢者向け住まい、介護保険者(市町村)が的確に関与し、サービスの質向上確保を目指す―社保審・介護保険部会(2)
ケアプラン作成に利用者負担を求めるべきか、介護医療院等の多床室料を全額自己負担とすべきか―社保審・介護保険部会(1)
ケアマネジメント業務は増加し複雑化、ケアマネジャーの処遇も改善すべき―介護保険部会
自立支援・重度化防止に向けた自治体の取り組み、底上げされてきたが、大きなバラつき―介護保険部会
「増加する足元の介護ニーズ」と「減少する将来の介護ニーズ」の双方にどう応えるべきか―介護保険部会
介護保険制度の「給付と負担」論議スタート、被保険者年齢などにまで切り込むか―社保審・介護保険部会
介護助手の活用、介護事業所管理者へのマネジメント力向上研修、介護の魅力PRなどを進めよ―介護保険部会
かかりつけ医と専門医の連携による認知症「予防」、医療・介護スタッフの認知症対応力向上など目指せ―介護保険部会(1)
高齢化踏まえ、介護離職ゼロを目指し、既存資源も活用した介護サービスの整備を―社保審・介護保険部会
介護予防・重度化防止に向けた「地域支援事業」を各市町村でさらに推進せよ―介護保険部会
介護保険改革論議スタート、給付と負担の見直し・事業所等の大規模化・人材確保などが重要テーマ―介護保険部会
地域住民同士の互助を進め、医療・介護等の専門家の知恵も借りて「地域づくり」進めよ―厚労省・大島老健局長
「住民の集い」「互助」「専門職の知恵の出し合い」を進め、地域づくりに資する介護保険制度を構築―厚労省・大島老健局長
2018年度から重度化予防等に力を入れる自治体に重点補助―厚労省・介護保険等課長会議(1)
フレイル対策と介護予防の一体実施、「無関心層の参加」が重要課題―社保審・介護保険部会
要介護者の自立支援に向けた取り組み実績に基づき、市町村などに交付金—介護保険部会



