ケアプラン作成に利用者負担を求めるべきか、介護医療院等の多床室料を全額自己負担とすべきか―社保審・介護保険部会(1)
2019.10.28.(月)
次期介護保険制度改革では、介護保険制度の持続可能性を確保するための「給付と負担の見直し」も最重要論点の1つとなります。
10月28日に開催された社会保障審議会・介護保険部会で、こうした点に関する議論が行われ、軽度者(要介護1・2)サービスの「介護保険給付から地域支援事業への移行」については「時期尚早」との意見が大勢を占めましたが、例えば「ケアプラン作成に利用者負担を求めるか」「補足給付の厳格化を行うか」「介護医療院などの多床室において室料を全額自己負担とすべきか」「高額介護サービス費の上限額を引き上げるか」などの諸論点については、賛否両論が出ており、いまだ「方向性」は固まっていません。
年内(2019年)の意見取りまとめに向けて、さらに熱い議論が続けられます。

10月28日に開催された、「第84回 社会保障審議会 介護保険部会」
目次
介護保険の被保険者、今すぐに「広げる」ことは難しいが、議論継続が必要
介護保険部会では、2021-23年度を対象とする「第8期介護保険事業計画」を睨み、制度改正論議を継続しています。春から夏までに分野横断的な事項に関する第1ラウンド論議を行い、秋からは個別分野に関する第2ラウンド論議を進めています。
年内(2019年内)の意見取りまとめを目指して濃密な議論が交わされており、10月28日には(1)介護サービス基盤と高齢者向け住まい(2)科学的介護の推進、介護関連データベースなどの更なる利活用等(3)制度の持続可能性の確保―の3分野を議題としました。
まず(3)の「制度の持続可能性確保」について見てみましょう。すでに8月29日の会合で、「被保険者・受給者の範囲をどう考えるか」「ケアプラン作成に利用者負担を求めるべきか」など8つの個別具体的な論点が提示されており、10月28日の会合でも同じ論点について議論を深めました。
「被保険者・受給者の範囲」については、「介護費が膨張し続ける中では、支え手の拡大を目指すために被保険者の範囲を見直して(広げて)はどうか」という指摘があります。端的に「40歳以上」とされている被保険者年齢を「30歳以上」などに引き下げてはどうか、という考えです。この点について、安藤伸樹委員(全国健康保険協会理事長)や井上隆委員(日本経済団体連合会常務理事)は「現役世代のさらなる負担増につながり反対である」との考えを改めて明確化。石田路子委員(高齢社会をよくする女性の会理事、名古屋学芸大学看護学部教授)は「若年世代の意見も十分に聞いた上での慎重な検討が必要」と強調しています。者が高齢世代に
ただし、2025年度には、いわゆる団塊の世代がすべて75歳以上の後期高齢者となる(給付費の増加)一方で、2024年度にかけて現役世代人口が急速に減少していく中では、「支え手をどう増やしていくか」というテーマから逃げることはできません。このため桝田和平委員(全国老人福祉施設協議会介護保険事業等経営委員会委員長)は「例えば、20歳代、30歳代を『第3号被保険者』と位置づけ、保険料を低く抑えることなどを検討してはどうか」と提案しています。
このほか、「事由に関係なく要支援・要介護状態になった場合に介護保険給付を受けられる」第1号被保険者の年齢について「現在の65歳から引き上げるべきか」という論点もあります(ただし、「介護保険給付の受給が本格化するのは75歳以上であり、引き上げても大きな混乱はない」とする指摘、さらに「受給本格化が75歳以上であるなら、引き上げに意味はない」という指摘もある)。
これまでの議論の流れを見る限り「被保険者年齢を今すぐ見直す」ことにはならなそうですが、そう遠くない将来、確実に「お尻に火が付く」状態となります。そうなる前に、まさに「今から」議論を始めておく必要があります。
低所得者の居住費負担等を補填する補足給付、在宅利用者とのバランスをどう考えるか
介護保険施設(特別養護老人ホーム、老人保健施設、介護療養、介護医療院)・短期入所生活・療養介護(ショートステイ)においては、食費・居住費が全額自己負担となります。居宅サービス利用者では、当然、食費等は自身で賄っており、バランスをとる必要があるためです。
ただし、低所得者に対しては、福祉的な意味で「食費・居住費の一部」を介護保険財源から支給しており【補足給付】、従前より「保険財源を使うべきか」「居宅サービス利用者とのバランスを考慮し、廃止すべきではないか」との根本的な議論を行うとともに、「所得だけでなく、利用者や世帯員の預貯金を勘案して給付の対象者を限定する」などの見直しが行われてきました。
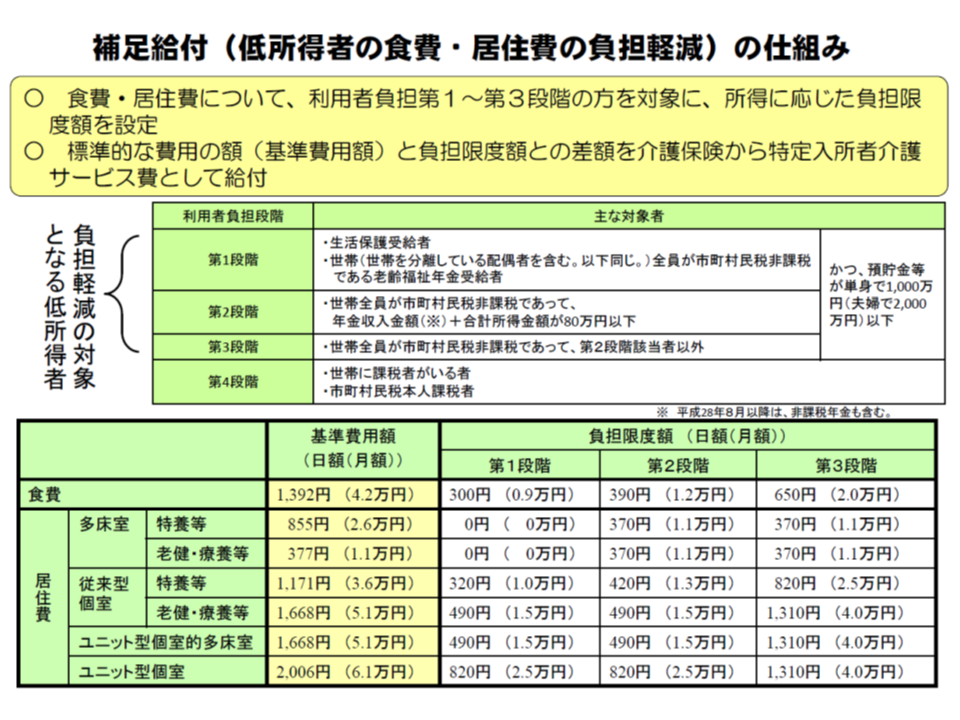
補足給付の概要(介護保険部会(1)1 191028)
厚生労働省老健局介護保険計画課の山口高志課長は、次期制度改正に向けて▼従前より続く根本的論議▼保有不動産の勘案―の2点を議論してほしいと介護保険部会に要望しています。
前者については、「所得に応じた自己負担割合を導入するなど、応能負担の性格が強くなっている介護保険制度では、低所得者対策である補足給付は堅持すべき」(桝田委員)という意見がある一方で、「居宅サービス利用者とのバランスを考慮し、少なくとも食費については全額自己負担とすべき」(齋藤訓子委員:日本看護協会副会長)との意見も出ており、「そもそもの在り方」論議は今後も続く見込みです。
後者の「不動産の勘案」については、「公平性を確保するために必要である」との意見とともに、「地価の変動、経年劣化による価値の減少などがあり価値の把握は難しい。研究を続ける必要がある」との声が安藤委員や佐藤主光委員(一橋大学国際・公共政策大学院、大学院経済学研究科教授)、河本滋史委員(健康保険組合連合会常務理事)らから出されています。また佐藤委員は「死亡時精算」の仕組みを真剣に議論すべき時期に来ているとも付言。医療・介護サービスの利用料や保険料について、被保険者の死後に「不動産の売却益」で精算する仕組みですが、「売却益が低くなった場合にどうするのか」などの検討課題もあり、リバースモゲージ(不動産を担保に貸し付けを行う仕組み)などともに、海外事例なども参考にして研究を続けていく必要があるでしょう。
なお、伊藤彰久委員(日本労働組合総連合会総合政策推進局生活福祉局長)は「預貯金の勘案など、補足給付の支給要件厳格化で、自己負担増になった人が多い(自己負担のより少ない第2段階対象者よりも、自己負担のより多い第3段階対象者が増加している)」点を取り上げましたが、「経済的な弱者の救済」という補足給付の趣旨に鑑みれば、「預貯金が相当程度あるなど、必ずしも経済的に弱くない者への補足給付が是正・適正化された」と見ることもできるでしょう。
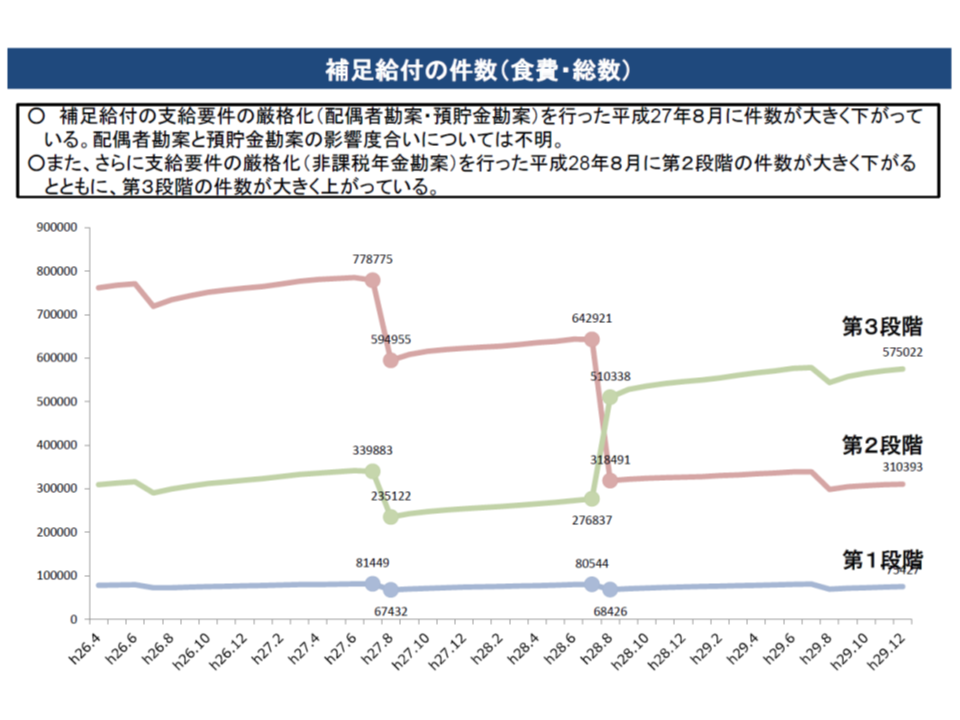
補足給付の見直しにより、自己負担が増加した利用者が多い(介護保険部会(1)2 191028)
介護医療院や老健施設等の「多床室」、室料を全額自己負担とすべきか
関連して、▼介護老人保健施設▼介護療養▼介護医療院―の「多床室」入所者に対し、「室料負担」を求めるべきか、という論点があります。
▼介護保険施設の「個室」入所者▼介護老人福祉施設(特養ホーム)の「多床室」入所者のうち、一定の所得のある者―については、すでに「室料」負担が求められています。居宅サービス利用者において、「介護保険財源を活用した家賃補助などはなされていない」こととバランスをとるものです。
この点を考慮すれば、老健施設や介護医療院などの「多床室」入所者からも室料徴収が妥当とも思えます。安藤委員や佐藤委員、河本委員らは室料徴収を求めています。
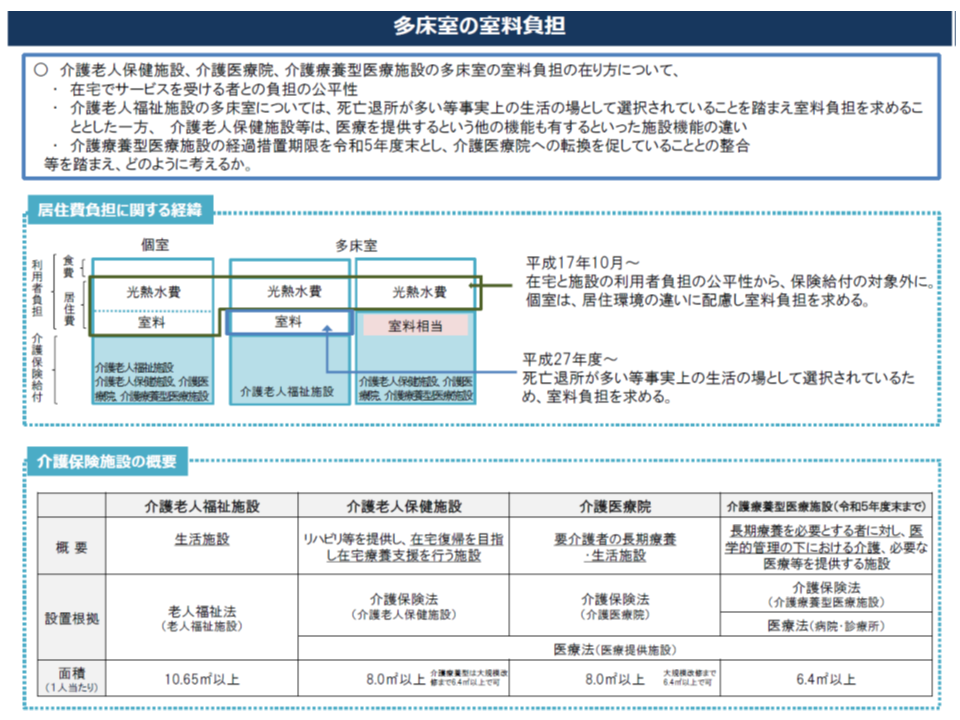
介護保険施設の個室なる、特養の多床室(一定所得以上)では入所者が室料を負担するが、老健施設や介護医療院の多床室では室料負担はない(介護保険部会(1)3 191028)
一方、江澤和彦委員(日本医師会常任理事)らは「老健施設や介護医療院では、『居室』であるとともに『治療を行う病室』でもある。そこに室料負担を求めることはいかがなものか」と指摘。また江澤委員は「介護医療院への転換を進めている中で、室料負担が発生すれば、転換にブレーキがかかる可能性もある」とも付言しています。次期制度改正でどういった見直しが行われるのか、まだ方向は固まっていません。
ケアプラン作成への利用者負担導入、サービスの質低下につながるのか
「ケアマネジメントに関する給付の在り方」、つまりケアプラン作成に関し利用者負担を求めるべきかどうか、という点についても賛否両論が出ており、議論の行方はまだ不透明です。
久保芳信委員(UAゼンセン日本介護クラフトユニオン会長)や石本淳也委員(日本介護福祉士会会長)らは、▼ケアマネジメントは介護保険制度の「入口」であり、被保険者や家族が気兼ねなくケアマネジャーに相談できるようにすべき▼利用料を求めればセルフプランが増加し、自立支援が阻害されてしまう(結果、サービスの質が低下する)可能性がある―ことなどを危惧し、利用者負担導入に強く反対。また濵田和則委員(日本介護支援専門員協会副会長)は、「海外では現金給付や特定のサービスへの偏りが生じ、これらを是正するために、『後にケアマネジメントを導入』している」と述べ、無料ケアプランの維持を強く求めています。
一方、安藤委員や河本委員らは「2000年度の介護保険制度創設から20年近くが経過し、ケアマネジメント・ケアマネジャーは深く浸透してきている。介護保険サービスの中で、居宅介護支援(ケアマネジメント)のみが無料となっている。他サービスとのバランス、介護保険財政の健全化を考慮すべき」とし、利用者負担導入に向けた検討を進めるべきと訴えています。河本委員は「セルフプランの増加を危惧するのであれば、セルフプランに基づく介護保険サービスは保険給付から除外することなども検討すべき」と提案しました。
また佐藤委員は、「ケアマネジャーが誰の代理人か」を明確にすべきと指摘。保険者の代理人であるならば利用者負担導入の必要はなく、利用者の代理人であれば当然利用者負担を導入すべきと、論理的に検討する必要があるとの見解です。
可能であるならば「一部地域でケアプラン作成に利用者負担を導入し、セルフプランや介護保険の利用控えの動向などを探る」などの試験が望まれますが、それは難しく、間接的なデータなどをもとに「どういう方向を目指すべきか」、さらに議論を深めていく必要がありそうです。
要介護1・2サービスの地域支援事業への移行、「時期尚早」との声が多数
要支援1・2の訪問・通所サービスについては、介護保険給付から市町村の実施する「地域支援事業」に移行しました(2018年4月から全面移行)。この点、「軽度者(要介護1・2など)の生活援助サービス等についても、地域支援事業への移行を検討してはどうか」という論点があります。
この点については、「要支援者1・2のサービス移行によっても『利用者の1日当たり利用日数』などに大きな変化はない」との調査結果があり、こうしたデータを見ると「要介護1・2の地域支援事業への移行」も一定程度進めていけそうです。
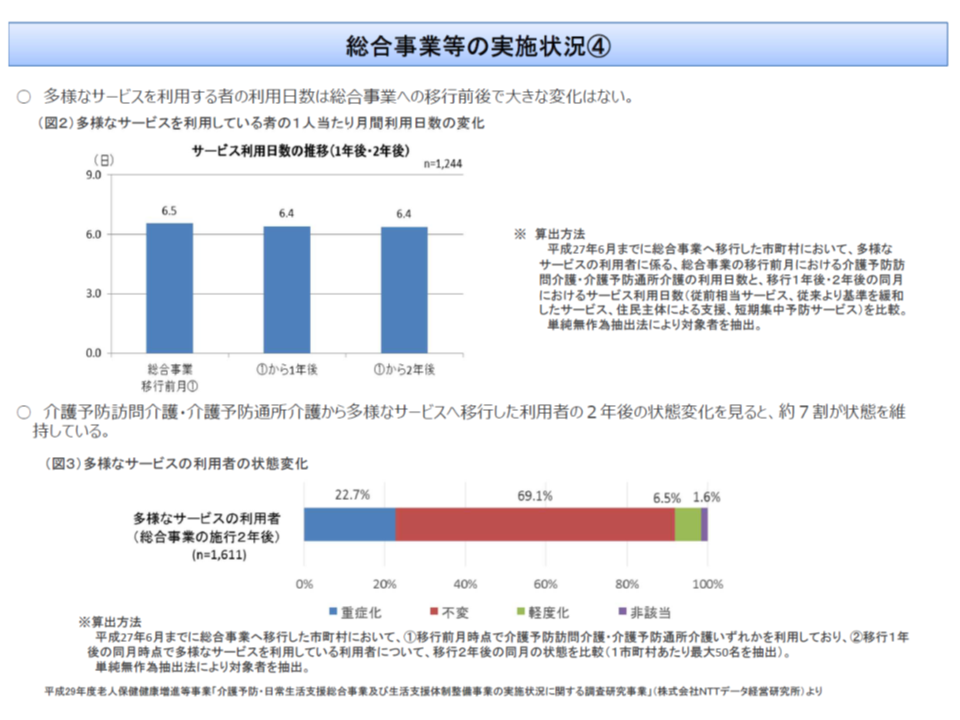
しかし、▼地域支援事業への移行で期待された「多様な主体によるサービス」(住民ボランティアなど)は進んでいない▼2018年4月から地域支援事業を開始した市町村も少なくなく、さらなる実態調査が必要である(上記調査は2015年6月までに移行した市町村を対象)―とし「要介護1・2に対するサービスの地域支援事業への移行は時期尚早である。まず地域において『多様な主体によるサービス』の提供体制構築を急ぐべき」との声が大勢を占めています。
高額介護サービス費、「より高所得の者に、より多くの自己負担求める」仕組みを検討
介護保険制度でも、医療保険と同じく「自己負担額を一定に抑える」仕組み【高額介護サービス費】が設けられています。
ただし、一昨年(2017年)8月・昨年(2018年)8月と段階的に医療保険の【高額療養費】における負担上限額が見直され、所得の多い高齢者において「1か月当たりの上限額」を細分化が行われました。「より所得の高い世帯で、より多くの負担をしてもらう」点が強化されています。
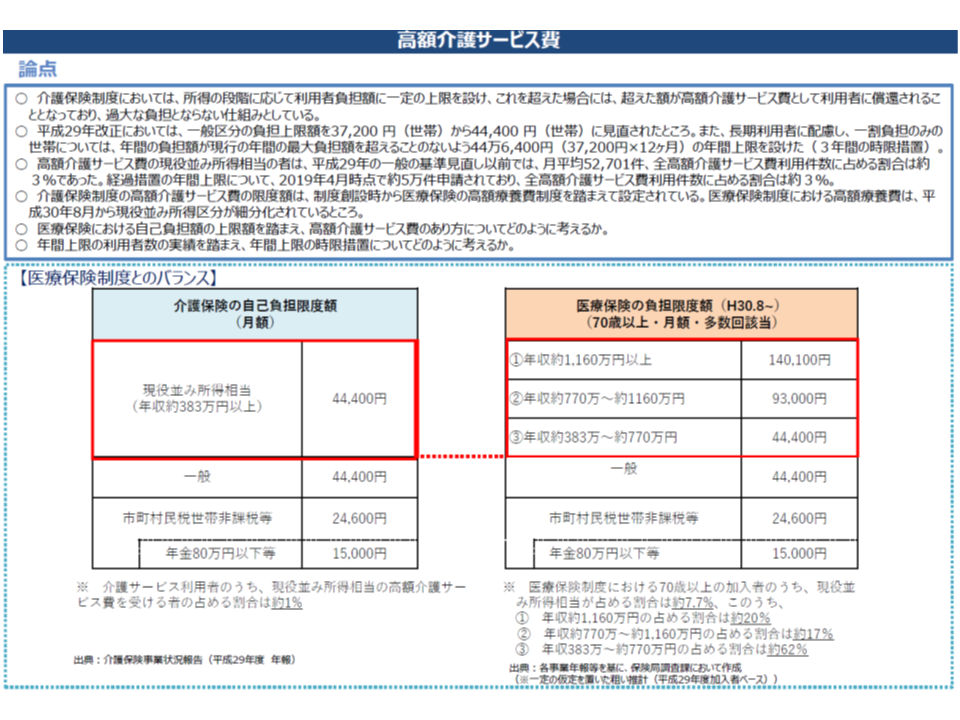
高額療養費と高額介護サービス費との間には、ずれが生じてしまっている(介護保険部会(1)4 191028)
この点、安藤委員や河本委員らは「医療保険の【高額療養費】と足並みを揃えよ(つまり細分化して、より高所得の場合に、負担上限を高くする)」との指摘が出ている一方で、「医療に比べ、介護サービスをより長期間に利用するケースが多いのではないか」(伊藤委員)との意見も出ています。
今後、利用者の所得状況などから、「●●の所得区分で【高額介護サービス】の対象になる人は●万人程度」などを詳しく見たうえで、さらに検討を進めていくことになりそうです。
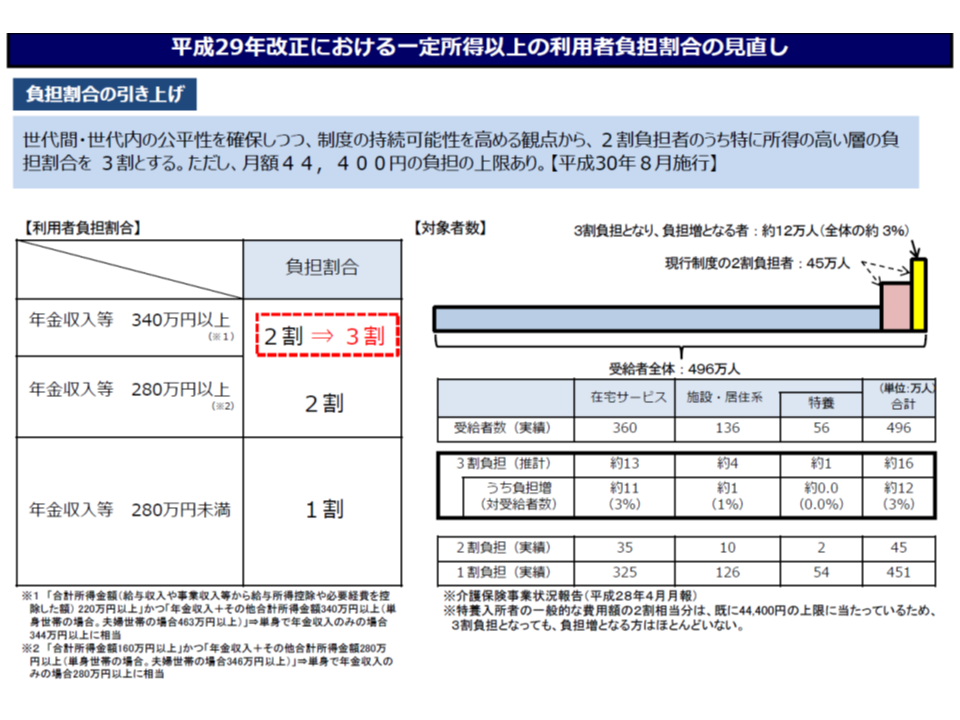
併せて、介護保険サービスの利用者負担割合をどう考えるか、という論点もあります。現在、利用者負担割合は「原則として1割」ですが、▼合計所得金額160万円(年金収入のみの1人暮らし高齢者であれば年収280万円)以上であれば「2割」負担▼合計所得金額220万円(同340万円)以上であれば「3割」負担―となります。
「2割」「3割」となる者の基準値について、現役世代所得との均衡・バランスを踏まえ「見直す(より低い所得にも2割・3割負担を求める)べきか」という論点です。
この点、「将来的に、『原則1割負担を原則2割負担へ引き上げる』必要があり、まずは2割負担者の対象を広げるべき」(安藤委員)という意見がある一方で、「高齢者の生活を考慮すれば、自己負担の引き上げにつながる見直しは慎重に行うべき」(伊藤委員)、「自己負担割合の引き上げは、財政効果が小さい点も考慮すべき」(江澤委員)などさまざまな意見が出ています。
こちらも一定の仮定を置き、「2割負担の対象基準を●万円以上にすると、1割から2割へ負担増となる者が●万人増える」などの試算を行った上で検討を深めていく必要があります。
このように、「給付と負担の見直し」に関する論点については、方向が見えてきた項目(軽度者サービスの地域支援事業への移行)もありますが、賛否両論があり「方向が固まったとは言えない」項目が多数あります。2020年度予算編成の行方なども睨みながら(厳しい予算編成となれば、自負担増などに向けた流れが強くなる)、さらに介護保険部会で議論を進める必要があります。
【関連記事】
ケアマネジメント業務は増加し複雑化、ケアマネジャーの処遇も改善すべき―介護保険部会
自立支援・重度化防止に向けた自治体の取り組み、底上げされてきたが、大きなバラつき―介護保険部会
「増加する足元の介護ニーズ」と「減少する将来の介護ニーズ」の双方にどう応えるべきか―介護保険部会
介護保険制度の「給付と負担」論議スタート、被保険者年齢などにまで切り込むか―社保審・介護保険部会
介護助手の活用、介護事業所管理者へのマネジメント力向上研修、介護の魅力PRなどを進めよ―介護保険部会
かかりつけ医と専門医の連携による認知症「予防」、医療・介護スタッフの認知症対応力向上など目指せ―介護保険部会(1)
高齢化踏まえ、介護離職ゼロを目指し、既存資源も活用した介護サービスの整備を―社保審・介護保険部会
介護予防・重度化防止に向けた「地域支援事業」を各市町村でさらに推進せよ―介護保険部会
介護保険改革論議スタート、給付と負担の見直し・事業所等の大規模化・人材確保などが重要テーマ―介護保険部会
地域住民同士の互助を進め、医療・介護等の専門家の知恵も借りて「地域づくり」進めよ―厚労省・大島老健局長
「住民の集い」「互助」「専門職の知恵の出し合い」を進め、地域づくりに資する介護保険制度を構築―厚労省・大島老健局長
新たな【特定処遇改善加算】の加算率、訪問介護では6.3%・4.2%、介護療養では1.5%・1.1%など―介護給付費分科会(1)
2017年度創設の新介護職員処遇改善加算Iで、介護職員給与は1万3660円増加―介護給付費分科会(1)
介護職員処遇改善加算の新区分、キャリアパス要件IIIの内容や手続きを詳説―厚労省
介護職員処遇改善加算の新区分、4月から算定するためには「4月15日」までに届け出を―厚労省
定期巡回・随時対応で13.7%、看多機で10.2%の新たな介護職員処遇改善加算を創設―社保審・介護給付費分科会
来年度(2017年度)から、介護職員処遇改善加算に上位区分設けることを了承―社保審・介護給付費分科会
2018年度から重度化予防等に力を入れる自治体に重点補助―厚労省・介護保険等課長会議(1)
フレイル対策と介護予防の一体実施、「無関心層の参加」が重要課題―社保審・介護保険部会
要介護者の自立支援に向けた取り組み実績に基づき、市町村などに交付金—介護保険部会
2018年8月から高所得者の介護サービス利用料を3割に、介護療養からの新転換先「介護医療院」を創設
介護保険の3割負担、個人単位で2018年8月から導入―厚労省
介護保険制度改革案で意見まとめ、利用者負担や総報酬割は両論併記―社保審・介護保険部会
軽度者への生活援助サービス、総合事業への移行は時期尚早―社保審・介護保険部会(2)
介護保険、現役並み所得者での3割負担を厚労省が提案―社保審・介護保険部会(1)
在宅医療・介護連携、連携の手順を明確にし、都道府県による市町村支援を充実―社保審・介護保険部会
40-64歳が負担する介護保険の保険料、どこまで公平性を求めるべきか―介護保険部会(2)
能力に応じた利用者負担を求めるべきだが、具体的な手法をどう考えるべきか―介護保険部会(1)
全国平均より著しく高額な「福祉用具の貸与価格」を設定するには保険者の了承が必要に―介護保険部会(2)
「軽度者への生活援助」の地域支援事業への移行、要支援者の状況検証が先―介護保険部会(1)
要支援者への介護サービス、総合事業への移行による質低下は認められず―介護保険部会(2)
地域包括支援センター、「土日の開所」や「地域での相談会実施」など相談支援機能の拡充を―介護保険部会(1)
ケアプラン作成費に利用者負担を導入すべきか―介護保険部会
介護従事者の処遇改善に向け、来年度(2017年度)に臨時の介護報酬改定―介護保険部会(2)
要介護認定の「更新」有効期間、上限を現在の24か月から36か月に延長―介護保険部会(1)
介護保険の被保険者対象年齢、「40歳未満」への引き下げは時期尚早―介護保険部会
介護費用の分担、現役世代の頭割りを維持すべきか、負担能力も勘案していくべきか―介護保険部会(2)
所得の高い高齢者、介護保険の利用者負担を2割よりも高く設定すべきか―介護保険部会(1)
介護保険の福祉用具貸与・販売や住宅改修、標準価格を導入すべきか―介護保険部会(2)
軽度者への生活援助、保険給付のあり方などめぐり激論続く―介護保険部会(1)
介護人材不足に元気高齢者の協力やロボット活用を、2025年に向けた生産性向上を検討―介護保険部会
要支援者のケアマネジメント、地域包括支援センターの業務から外すべきか―介護保険部会
適切なケアマネジメントの推進に向け、「特定事業所集中減算」の是非も論点に―介護保険部会
「あるべきでない地域差」是正に向け、市町村へのインセンティブ付与などを検討―介護保険部会
在宅医療・介護連携の推進、市町村と医師会との連携が不可欠―社保審・介護保険部会
軽度の要介護者への生活援助サービス、介護保険から地域支援事業に移行すべきか―社保審・介護保険部会
オンライン資格確認や支払基金支部廃止などを盛り込んだ健保法等改正案―医療保険部会
市町村が▼後期高齢者の保健事業▼介護の地域支援事業▼国保の保健事業—を一体的に実施―保健事業・介護予防一体的実施有識者会議
高齢者の保健事業と介護予防の一体化、「無関心層」へのアプローチが重要課題―保健事業・介護予防一体的実施有識者会議
高齢者の保健事業と介護予防の一体化に向け、法制度・実務面の議論スタート―保健事業・介護予防一体的実施有識者会議
2025年度には介護人材が34万人不足、処遇改善などで年間6万人の確保を目指す―厚労省
健康寿命延伸・ICT活用、2040年度に必要な医療・介護人材は935万人に圧縮可能―経済財政諮問会議
2019年10月からの特定処遇改善加算、経験・技能ある介護職員を最優先に―2019年度介護報酬改定QA(2)
2019年10月からの特定処遇改善加算で、Q&Aを公開―2019年度介護報酬改定QA(1)
常勤介護職員の月給、2017年度から18年度にかけて1万850円アップ―介護給付費分科会(1)
2019年10月に新設される【特定処遇改善加算】、事業所等の柔軟な裁量認める―介護給付費分科会
2019年10月予定の消費税率引き上げに伴い、介護報酬の基本単位数を引き上げ―介護給付費分科会(2)
新たな【特定処遇改善加算】の加算率、訪問介護では6.3%・4.2%、介護療養では1.5%・1.1%など―介護給付費分科会(1)
スタッフの8割以上が理学療法士の訪問看護ステーション、健全な姿なのか―中医協総会
2040年に向けた社会保障改革、19年夏には厚労省が健康寿命延伸や医療・福祉サービス改革プラン策定―社保審
2040年を見据え、医療機関・介護事業所等の統合・再編等を検討―厚労省





