75歳以上の後期高齢者医療、2019年度は839億円の赤字、不測の事態に備える準備金も減少―厚労省
2021.7.21.(水)
75歳以上の方が加入する「後期高齢者医療制度」は、2019年度には単年度で839億円の赤字となり、また国庫負担の清算を行うと「302億円の赤字」となる。このため、不測の事態に備える準備金は、前年度から107億円減少し、2321億円となってしまった―。
このような状況が、厚生労働省が7月16日に公表した2019年度の「後期高齢者医療制度(後期高齢者医療広域連合)の財政状況等について」から明らかになりました(厚労省のサイトはこちら)(前年度の関連記事はこちら、前々年度の関連記事は こちら、さらにその前年度の関連記事はこちら)。
「支出の増加」が「収入の増加」を上回り、不測の事態に備える準備金は減少
我が国では、すべての国民が何らかの医療保険制度に加入することとなっています【国民皆保険制度】。大企業のサラリーマンやその家族は主に健康保険組合(健保組合)に、中小企業のサラリーマンとその家族は主に協会けんぽに、公務員とその家族は共済組合に、自営業者や無職者は市町村国民健康保険に加入することになります。
75歳以上の後期高齢者は、現役で企業勤めをしていても、自営業を営んでいても、無職で年金生活であっても、都道府県単位の「後期高齢者医療制度(後期高齢者医療広域連合)」に加入します。2008年の医療保険制度改革において、「現役世代全体で後期高齢者の医療(費)を支えていく必要がある」との考えの下に、こういった仕組みが創設されました。
このように後期高齢者医療制度は、いわば「75歳以上の高齢者のための医療保険制度」と考えることもできます。ただし、高齢者は一般的に「所得水準が低い」一方で、「傷病になりやすく、かつ治療が長期間に及ぶことが多い」(医療費が高い)という特性があることから、「後期高齢者単独での運営」は困難です(仮に単独で運営するとなれば、極めて高額な保険料を設定するか、保険給付範囲を極めて狭くしなければならない)。
このため、後期高齢者医療制度では「若人からの支援」が不可欠となり、その財政構造は▼公費:約5割(国が25%、都道府県と市町村が12.5%ずつ)▼若人の医療保険(健康保険組合や市町村国保)からの支援金:約4割▼高齢者自身の保険料:約1割―となっています。公費・支援金が収入の9割を占めており、厳密には「医療保険制度ではない」点に留意が必要です。
2019年度における後期高齢者医療全体の収入(前年度からの繰越金などを除く単年度収入)は16兆5575億円で、前年度に比べて5210億円・3.2%増加しました。主な増加要因は、▼後期高齢者交付金(若人からの支援金)の増加(前年度から2334億円・3.7%増)▼国庫支出金の増加(同1461億円・2.9%増)▼保険料の増加(同584億円・4.7%増)―などです。
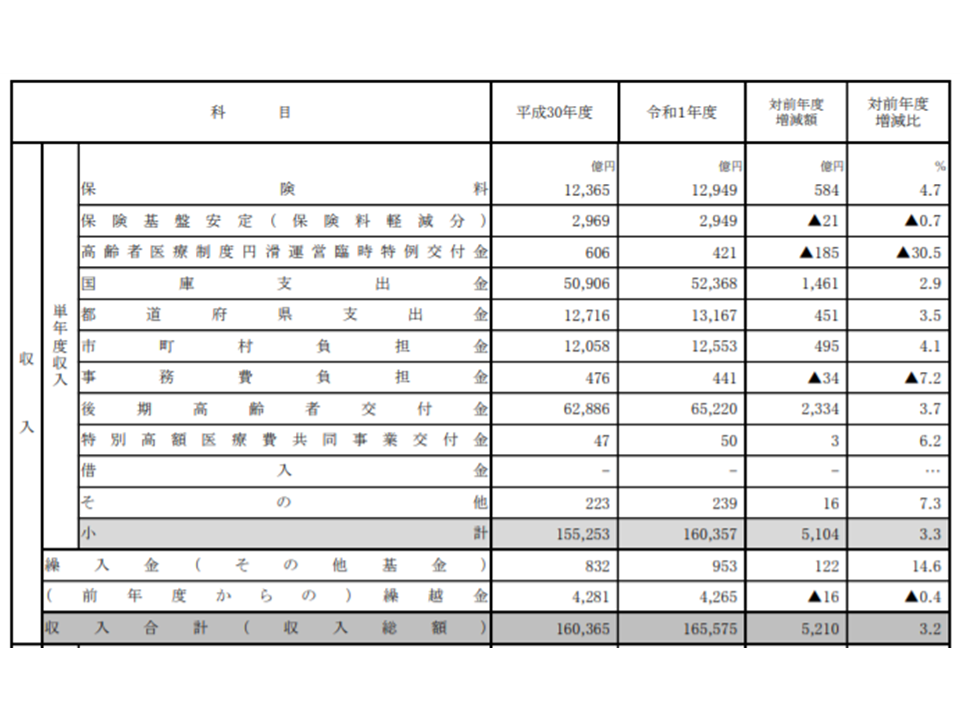
2019年度後期高齢者医療の財政状況(1)
一方、支出(同じく単年度)は16兆1969億円で、前年度に比べて5954億円・3.8%の増加となりました。うち給付費(つまり医療費)は15兆7447億円で、前年度に比べて5981億円・3.9%の増加となっています。
「支出の増加」が「収入の増加」を上回ったことから、2019年度の収支差は前年度から744億円減少した「3607億円の黒字」となりました。
ただし、単年度の収支を見ると839億円の赤字となり、また、国庫支出金の精算分を加味した「精算後単年度収支差引額」は302億円の赤字となりました。前年度から赤字幅は289億円拡大しており、財政状況は悪化してしまっています(2016年度:321億円の黒字 → 2017年度:176億円の黒字 → 2018年度:12億円の赤字→2019年度:302億円の赤字)。
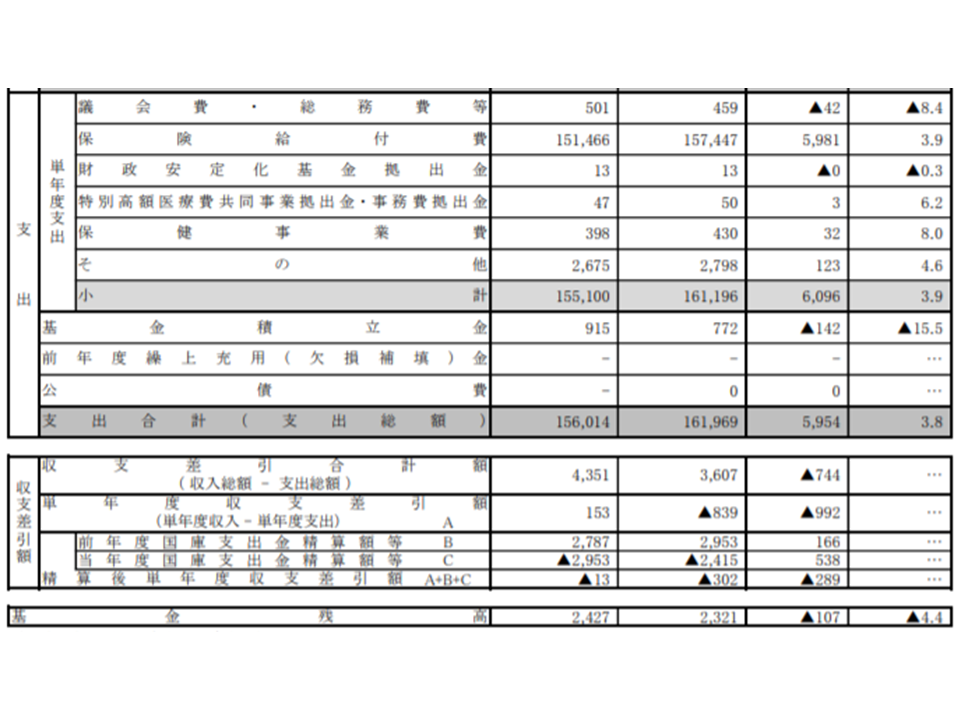
2019年度後期高齢者医療の財政状況(2)
後期高齢者医療制度の財政は、後述するように医療保険制度全体の財政にも大きな影響を及ぼすため、「後期高齢者医療制度財政の健全化」が医療保険制度の持続可能性確保において非常に重要なテーマとなります。今後の動向を注視していくことが重要です。
不測の事態に備える積立金は2321億円に減少
医療保険制度を運営していく上では、突発的な事態に備えておく必要があります。突発的な事態としては、例えば、▼今般の新型コロナウイルス感染症のような新興・再興感染症が蔓延(パンデミック)し、医療ニーズが急増する▼天災(大地震など)によって保険料(収入)が十分に確保できなくなるにもかかわらず、医療ニーズが増加する—ケースなどが代表的です。
こうした事態が生じた際に、医療機関に対して「医療費が急増して支払いきれませんので、我慢してください」と依頼することはできません。医療従事者の給与を支払うためには、医療機関が相応の収益を確保できなければならないためです。
そこで国は、医療保険者に対して「一定の期間、仮に収入が確保できなくなるなどの事態が生じても保険制度を持続できる(つまり医療費の支払いが可能な)ように、積立金を保有する」よう求めています。後期高齢者医療制度も同様で、2019年度の積立金は2321億円となり、前年度から107億円・4.4%減少してしまっています。
2019年度の保険給付費は15兆7447億円で、1か月あたりに単純計算(12で除す)すると「1兆3120億円」となります。すると、2321億円の積立金では「0.18か月分」しか賄うことができず、さらなる財政基盤の強固に向けた努力が必要です。
健保組合の4分の1超が、収入の半分超を「高齢者の医療費」支援に費やす
ところで後期高齢者医療制度を巡っては、健康保険組合など若人(現役世代)の加入する医療保険者から「支援金負担が重過ぎる」との指摘があります。
2021年度の健康保険組合全体の予算を見ると、後期高齢者(75歳以上、若人の医療保険全体で支援する)と前期高齢者(70-74歳、若人の医療保険に加入しており、前期高齢者の多い国民健康保険等へ、前期高齢者の少ない健保組合から財政支援を行う)に対する拠出金の合計が義務的経費に占める割合は、▼0.6%の組合では60%以上▼25.6%の組合では50パーセント以上60%未満▼58.6%の組合では40%以上50%未満▼15.2%の組合では40%未満—となっています。4分の1を超える健保組合が、「支出の半分以上を、高齢者のために支出している」格好です。
こうした状況から、「75歳以上の後期高齢者の医療をどのように支えていくか」が重要課題となっています。2021年の改正健保法では「一定以上の所得がある75歳以上の後期高齢者では、医療機関の窓口負担を2割に引き上げる」こととなりました(施行は2022年度後半、関連記事はこちらとこちらとこちら)。
2022年度からは、いわゆる団塊の世代が75歳以上の後期高齢者となりはじめ、2025年度には全員が75歳以上に到達し、「後期高齢者数の急増→現役世代負担の急増」を見据えたものですが、「焼け石に水である」との厳しい指摘も少なくありません。
そう遠くない将来、「保険給付範囲をどう考えていくのか」という難しいテーマについて正面から議論しなければならない時期がくることでしょう。
【関連記事】
協会けんぽ10年連続の黒字決算だが、新型コロナの影響等もあり楽観視できない―全国健康保険協会
●コロナ感染症関連
75歳以上の後期高齢者医療制度、2018年度は単年度で153億円の黒字を実現―厚労省
75歳以上の後期高齢者医療制度、2017年度は単年度で357億円のマイナス決算―厚労省
75歳以上の後期高齢者医療制度、2016年度は単年度で737億円の黒字―厚労省
7月からオンライン資格確認等の集中支援、関連して「資格過誤レセの自動修正」を10月から実施―社保審・医療保険部会(1)
診療日数補正を行うと、2020年7-11月「医療費全体は前年同月比1-2%減」で推移―社保審・医療保険部会(2)
オンライン資格確認等システムの本格運用延期、10月までプレ運用続けデータ精度向上等に努める―社保審・医療保険部会(1)
オンライン資格確認等システム、「3月下旬の本格稼働」スケジュールに変更なし―社保審・医療保険部会(2)
オンライン資格確認等システム、まず「国の補助の範囲内」で導入を進めてはどうか―日病・相澤会長
オンライン資格確認等、ベンダーからの「補助額を超える高額見積もり」がハードルに―四病協
オンライン資格確認等システムの円滑導入に向け、システムベンダー等は「納得感のある適切な見積もり」提示を―社保審・医療保険部会
患者データの全国医療機関・薬局での共有、機微性の高さ踏まえた慎重な制度設計・運用を—社保審・医療保険部会
全体で見れば、5月→6月→7月→8月と患者数・医療費は順調に回復―社保審・医療保険部会
紹介状なし患者の特別負担拡大、一定所得以上の後期高齢者の2割負担論議を確認―社保審・医療保険部会
紹介状なし外来受診患者の特別負担、対象病院の拡大・金額引き上げ等を了承―社保審・医療保険部会
後期高齢者の窓口負担2割化、現役世代の「負担増抑制効果」の視点で見ると、最大でもわずか2%強にとどまる―社保審・医療保険部会(2)
紹介状なし患者の特別負担拡大、「初・再診料相当額の保険給付からの控除」には医療提供サイドが反対―社保審・医療保険部会(1)
後期高齢者の窓口負担2割導入、「現在の自己負担が4500円-1万3500円の人」では緩和措置も―社保審・医療保険部会(2)
紹介状なし患者の初診料等相当を保険給付から控除、初診時の特別負担は7000円程度に増額へ―社保審・医療保険部会(1)
紹介状なし大病院受診患者への「定額負担」、後期高齢者の窓口負担などの議論続く―社保審・医療保険部会(2)
休日補正を行うと、コロナ禍でも5月→6月→7月と患者数・医療費は増加―社保審・医療保険部会(1)
広範囲の健診データを医療保険者に集約し、効果的な予防・健康づくりを可能とする法的枠組みを整備—社保審・医療保険部会
マイナンバーカードの保険証利用で、患者サイドにもメリット—社保審・医療保険部会(3)
不妊治療、安全性・有効性を確認し「できるだけ早期」に保険適用—社保審・医療保険部会(2)
新型コロナの影響で未就学児の医療機関受診が激減、受診日数はほぼ半減—社保審・医療保険部会(1)
オンライン資格確認で使用可能なカードリーダー、医療機関等が3機種から選択—社保審・医療保険部会
2021年からのオンライン資格確認等システム、支払基金サイトへ登録し情報収集を—社保審・医療保険部会
2021年からのオンライン資格確認、カードリーダー等端末は支払基金が一括購入し医療機関へ配付―社保審・医療保険部会
2021年3月からマイナンバーカードに「保険証機能」付与、既存保険証が使えなくなる訳ではない―社保審・医療保険部会
オンライン資格確認や支払基金支部廃止などを盛り込んだ健保法等改正案―医療保険部会
被保険者証に個人単位番号を付記し、2021年からオンラインでの医療保険資格確認を実施―医療保険部会
2020年度中に、医療保険のオンライン資格確認を本格運用開始―社保審・医療保険部会
医療機関等で患者の薬剤・診療情報を確認できる仕組み、電子カルテ標準化に向けた方針を固める―健康・医療・介護情報利活用検討会
電子カルテの標準化、全国の医療機関で患者情報を確認可能とする仕組みの議論続く―健康・医療・介護情報利活用検討会
「健康・医療・介護情報共有方針」固まる、全国の医療機関等で薬剤・手術等の情報共有可能に―健康・医療・介護情報利活用検討会
「レセ情報とレセ以外情報」をセットで格納・共有し、効果的かつ効率的な医療提供の実現を―健康・医療・介護情報利活用検討会
全国の医療機関間で、患者の「薬剤情報」「手術情報」など共有できれば、救急はじめ診療現場で極めて有用―医療等情報利活用ワーキング
電子カルテ標準化や国民への健康情報提供(PHR)など一体的に議論し、夏までに工程表まとめる―健康・医療・介護情報利活用検討会
電子カルテの標準化、まず「電子カルテの将来像」固め、それを医療情報化支援基金の補助要件に落とし込む―医療情報連携基盤検討会
2019年度予算案を閣議決定、医師働き方改革・地域医療構想・電子カルテ標準化などの経費を計上
異なるベンダー間の電子カルテデータ連結システムなどの導入経費を補助―厚労省・財務省





