2022年度の入院医療改革、例えば救急医療管理加算の基準定量化に踏み込むべきか、データ集積にとどめるべきか―中医協
2021.9.22.(水)
2022年度の次期診療報酬改定では、「コロナ禍であっても、やるべき見直しはしっかりと行う」べきか。それとも、コロナ禍で前回改定(2020年度改定)の効果・影響が十分に分析できないことを踏まえ「必要最低減の見直しにとどめる」べきか―。
例えば【救急医療管理加算】について、2020年度改定では「患者の状態や処置等の内容」記載を求めることとなり、徐々に算定患者の実態が見えてきた。2022年度改定ではこのデータ収集を継続するにとどめるべきか、それとも依然、存在する「不適切と思われる事例」を排除するために「基準の定量化」などに踏む込むべきか―。
9月22日に開催された中央社会保険医療協議会・総会と診療報酬基本問題小委員会でこういった議論が行われました。下部組織である入院医療等の調査・評価分科会でさらに分析・検討が進められます。
目次
救急医療管理加算、要件や基準の見直しなど行うべきか、データ集積を待つべきか
Gem Medでお伝えしているとおり、2022年度の次期診療報酬改定に向けた議論が急ピッチで進んでいます。これまでに、中央社会保険医療協議会や入院医療分科会で次のような議論が行われています。
◆入院医療の総論に関する記事はこちら(入院医療分科会の中間とりまとめ)とこちら
◆急性期入院医療に関する記事はこちらとこちらとこちら
◆DPCに関する記事はこちら
◆ICU等に関する記事はこちら
◆地域包括ケア病棟に関する記事はこちら
◆回復期リハビリテーション病棟に関する記事はこちらとこちら
◆慢性期入院医療に関する記事はこちらとこちら
◆入退院支援の促進に関する記事はこちら
◆救急医療管理加算に関する記事はこちら
◆短期滞在手術等基本料に関する記事はこちら
◆外来医療に関する記事はこちら
◆在宅医療・訪問看護に関する記事はこちら
◆新型コロナウイルス感染症を含めた感染症対策に関する記事はこちら
◆医療従事者の働き方改革サポートに関する記事はこちら
◆調剤に関する記事はこちら
◆後発医薬品使用促進・薬剤使用適正化、不妊治療技術に関する記事はこちら
2014年度の診療報酬改定から「入院医療改革について、下地となる専門的な議論を入院医療分科会で行い、それを踏まえて中医協で改革方向を固める」という流れができています(ただし、2016年度改定からは、実質的な方向付けまでは行わず、「専門的な調査・分析」と「技術的な課題に関する検討」にとどめている)。
2022年度の次期診療報酬に向けて、入院医療分科会では、例えば▼急性期入院医療について新たな評価指標(手術件数、救急搬送受け入れ件数、ICU等のユニット設置など)を検討してはどうか▼重症度、医療・看護必要度の項目(心電図モニター管理や点滴ライン3本管理など)の見直しを行ってはどうか▼ICUの評価指標や算定上限日数について実態を踏まえた見直しを行ってはどうか▼地域包括ケア病棟について機能に偏り(post acute受け入れ機能に偏り)のある場合の評価を考えてはどうか▼回復期リハビリ病棟のリハビリ実績評価をより適正なものとしてはどうか▼経過措置療養病棟の在り方や、医療区分の在り方などを見直してはどうか▼救急医療管理加算における「患者状態を評価する指標の定量化」などを進めてはどうか▼入退院支援や早期の栄養介入などを推進してはどうか▼DPCの「外れ値病院」(医療資源投入量が著しく少ない、在院日数が極端に短い)の在り方をどう考えるか―という議論を重ね、9月8日に中間とりまとめを行いました。
こうした中間まとめの報告を受けて、9月22日の中医協では、「最終とりまとめ(10月末から11月初めの見込み)に向けて、さらなる分析、検討を行ってもらう」方針を確認。あわせて委員からは、分析・検討を行うにあたってのコメント・注文もついています。
とりわけ【救急医療管理加算】について多くの意見が出ています(関連記事はこちら)。
【救急医療管理加算】は、そもそもは「一般病棟等で重篤な救急搬送患者を受け入れる場合のコスト増(多くの検査・処置等を入院初期にしなければならず、スタッフの労力も多くなる)を経済的に評価する」との趣旨で設けられました。ただし、「算定患者の中には、必ずしも重篤でない患者が含まれている」との問題点があり、2020年度の前回改定で「患者の状態や、入院3日以内に行った処置等をレセプトに記載することを求める」といった見直しが行われています。
また「重篤な患者は救命救急入院料などを取得するユニットに入室させる。一般病棟では、そこまで重篤な患者を受け入れるものではない」という医療現場の実態も踏まえて、加算の2分化(▼患者状態を明示した加算1(現在は1日につき950点)▼それに準ずる状態の患者受け入れを評価する加算2(現在は同じく350点)―が行われてきており、「救急医療管理加算の趣旨などを再度、検討する必要があるのではないか」という指摘もあります。
あわせて、【救急医療管理加算】は「入院時に重篤な患者」が算定対象となりますが、医療現場からは「入院時にはそれほど重篤でないが、その後、短時間で重篤な状態に陥るという非常に不安定な患者が少なくない。こうした患者にも入院初期には多大な医療資源投入が必要であり、算定要件などを考え直す必要がある」という声も出ています。
こうした声にどう応えていくか、は今後のデータ分析・議論を待つ必要がありますが、9月22日の中医協では、診療側の島弘志委員(日本病院会副会長)から「2020年度改定後、患者状態や処置内容などの記載で実態が見えるようになってきている。この取り組みを継続してほしい」との、同じく診療側の城守国斗委員(日本医師会常任理事)から「今後も症例の蓄積が必要である。今回(2022年度改定)は加算の見直しは必要ない」との意見が出ています。もっとも、島委員は「呼吸不全患者の状態把握はパルスオキシメーターによる酸素飽和度測定とすべき(現在はPF値が求められているが血液ガス採取など医療機関の負担が大きい)」と、城守委員は「重篤であるイレウス用ロングチューブ挿入等を算定対象に加えるべき」との提案も行っています。

救急医療管理加算の概要(中医協総会(1)3 210825)

2020改定で、救急医療管理加算の算定に当たり、レセプトに患者状態などを記載することが義務付けられた(中医協総会(1)4 210825)
一方、支払側の幸野庄司委員(健康保険組合連合会理事)からは、「例えば意識障害として【救急医療管理加算1】を算定しながら『意識清明』(JCSゼロ点)である、といった患者割合が減少しており、2020年度改定で一定の前進(改善)が見られる。しかし、依然としてこうした患者に加算が算定されており、基準の定量化を考えるべきである」「加算2については依然として患者像が見えにくく、それは『コ その他の重篤な状態』という曖昧な項目が要因となっている。加算2の在り方を再度検討する必要がある」との考え方が示されました。
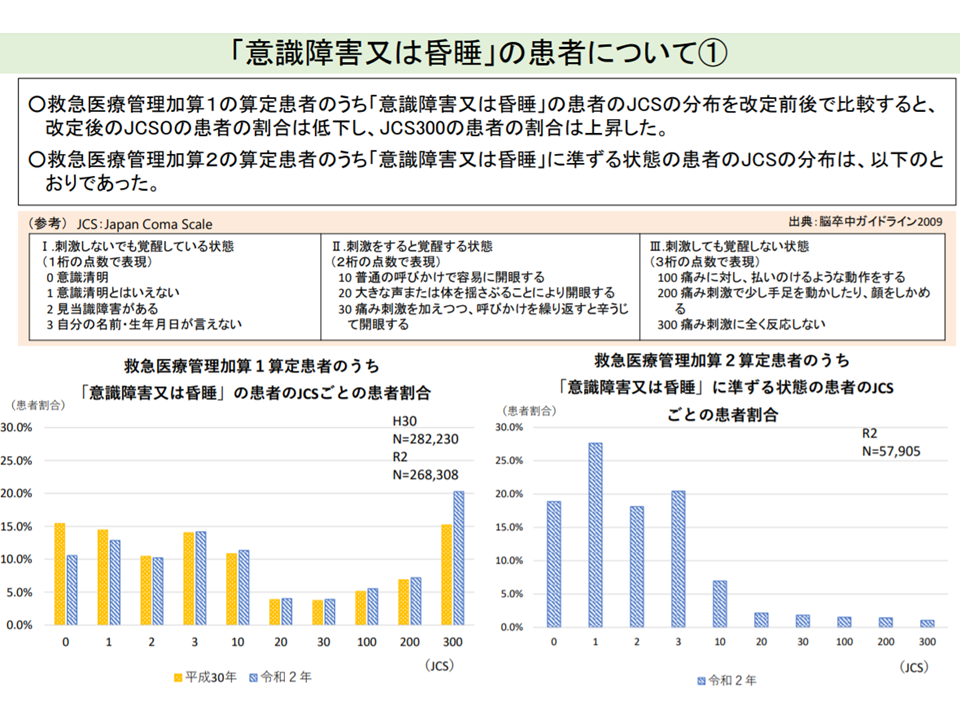
JCSゼロ点(意識清明)にもかかわらず「意識障害」として救急医療管理加算1を算定するケースは、2020年度改定後に減っている(その1)(入院医療分科会(1)1 210827)
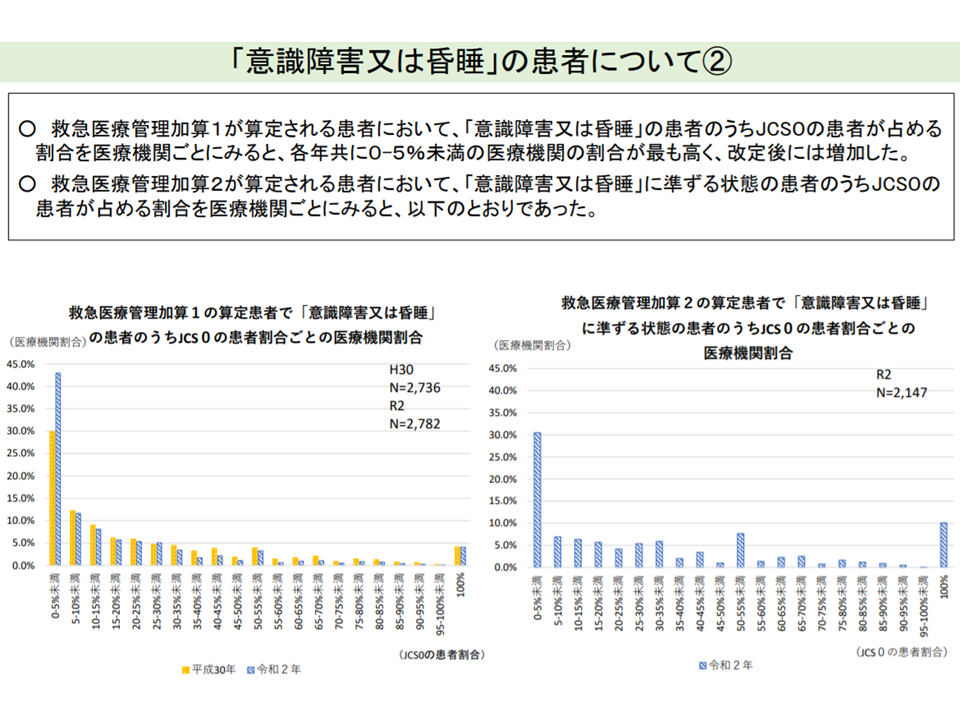
JCSゼロ点(意識清明)にもかかわらず「意識障害」として救急医療管理加算1を算定するケースは、2020年度改定後に減っている(その2)(入院医療分科会(1)2 210827)
診療側は「項目の見直しのみとすべき」、支払側は「算定要件・在り方の根本的な見直しをすべき」と述べており、両者の間には大きな乖離があることが分かります。今後、どのような議論に発展するのか(あるいはしないのか)、注目していく必要があります。
コロナ禍でも「やるべき見直しを、しっかり行うべき」と支払側委員
こうした診療側と支払側との2022年度改定に向けたスタンスの違いは、救急医療管理加算にとどまるものでありません。
支払側の幸野委員は、例えば急性期入院医療の評価指標である重症度、医療・看護必要度について、▼心電図モニター管理や点滴ライン3本管理などは、実態を見ると「急性期入院医療の評価項目」として相応しいのか再検討すべき(関連記事はこちら)▼2020年度改定では「厳格化」が行われたと考えていたが、実際には「緩和」(例えばC項目の該当日数延伸など)であった可能性が高く、その検証を行うべき(関連記事はこちら)―など、「しっかりした見直しを検討すべき」と提案。ほか、高度急性期入院医療(ICUの評価指標、算定上限日数など)、回復期入院医療(地域包括ケア病棟、回復期リハビリ病棟など)や慢性期入院医療医療(療養病棟など)などにも、具体的な言及を行っています。
新型コロナウイルス感染症が猛威を振るっていますが、▼来年度(2022年度)からは、人口の大きなボリュームを占める、いわゆる団塊世代が75歳以上の後期高齢者となりはじめ、2025年度には全員が後期高齢者となる▼2025年度から2040年度にかけては、高齢者の増加ペース自体は鈍化するものの、現役世代人口が急速に減少していく―ことを踏まえれば、医療機能の分化・連携の強化を柱とする医療提供体制改革は「待ったなし」の状態にあります。コロナ感染症対応の中で医療提供体制が逼迫した最大の要因は、医療提供体制改革(機能分化・連携)が進んでいなかった(結果、医療人材等の貴重な医療資源が散在し、十分なコロナ感染症対応体制が組めていない)ことにあると指摘する識者も少なくありません。
幸野委員は、こうした事態を踏まえて「コロナ禍であっても、将来を見据えて、やるべき改定は確実になすべき」と強調しているのです。2025年度に向けて、診療報酬改定は2022年度・2024年度の2回しかなく、「2024年度改定のみで、何をどこまでできるのか」と考えると、大きな不安を感じざるを得ないのは確かです(しかも改定の効果が出るまでには一定の時間がかかる)。
2020年度改定の効果を見極められない中、「必要最低減の改定にせよ」と診療側委員
これに対し、診療側の城守委員は「2020年度改定後にコロナ感染症が急拡大し、改定前と現在とでは医療を取り巻く状況が一変。このため各種の調査結果をみても、2020年度改定の効果なのか、コロナ感染症の影響なのかを明確に判別することはできない。コロナ禍での医療提供体制逼迫は、これまでのベッド削減策により、各病院から救急機能が少しずつなくってきていることが背景にあると思う。この教訓を踏まえて、『2018年度改定による評価体系見直し』(従前の7対1・10対1入院基本料を7つの急性期一般入院料に組み換え)を見守っていくべきではないか」との考えを述べています。
コロナ感染症の影響により「2020年度改定の効果・影響に関するデータ分析が十分に行えない」ことも事実です。城守委員は、「データが十分にそろわない中では、改定は必要最低減にとどめるべき」と考えていることが分かります。エビデンスに基づかない報酬改定を行えば、医療現場が混乱し、かえって医療提供体制改革が進まなくなるのも事実でしょう。
このように両委員の意見ともに大きく頷ける部分があります。今後、どういう議論が中医協で進むのか注目していく必要があるでしょう。
【関連記事】
看護必要度等の経過措置、今後のコロナ拡大状況を踏まえて、必要があれば拡大等の検討も―中医協総会(2)
看護必要度やリハビリ実績指数などの経過措置、コロナ対応病院で来年(2022年)3末まで延長―中医協・総会(1)
看護必要度見直し、急性期入院の新評価指標、救急医療管理加算の基準定量化など2022改定で検討せよ―入院医療分科会
回リハ病棟ごとにADL改善度合いに差、「リハの質に差」か?「不適切な操作」か?―入院医療分科会(5)
心電図モニター管理や点滴ライン3本以上管理など「急性期入院医療の評価指標」として相応しいか―入院医療分科会(4)
一部のDPC病棟は「回復期病棟へ入棟する前の待機場所」等として活用、除外を検討すべきか―入院医療分科会(3)
ICUの看護必要度においてB項目は妥当か、ICU算定日数を診療実態を踏まえて延長してはどうか―入院医療分科会(2)
救急医療管理加算、加算1・加算2それぞれの役割を踏まえながら「対象患者要件」の明確化・厳格化など検討していくべき―入院医療分科会(1)
高齢化・コロナ感染症で在宅医療ニーズは増大、量と質のバランスをとり在宅医療提供を推進―中医協総会(2)
コロナ禍の医療現場負担考え小幅改定とすべきか、2025年度の地域医療構想実現に向け大胆な改定とすべきか―中医協総会(1)
1泊2日手術等の「短手2」、4泊5日手術等の「短手3」、診療実態にマッチした報酬へ―入院医療分科会(3)
【経過措置】の療養病棟、あたかも「ミニ回リハ」のような使われ方だが、それは好ましいのか―入院医療分科会(2)
入退院支援加算等の最大のハードルは「専従の看護師等確保」、人材確保が進まない背景・理由も勘案を―入院医療分科会(1)
後発品の信頼性が低下する中でどう使用促進を図るべきか、不妊治療技術ごとに保険適用を検討―中医協総会(2)
医療従事者の働き方改革、地域医療体制確保加算の効果など検証しながら、診療報酬でのサポートを推進―中医協総会(1)
かかりつけ薬剤師機能、ポリファーマシー対策などを調剤報酬でどうサポートすべきか―中医協総会
回リハ病棟でのADL評価が不適切に行われていないか、心臓リハの実施推進策を検討してはどうか―入院医療分科会(2)
入院料減額されても、なお「自院の急性期後患者」受け入れ機能に偏る地域包括ケア病棟が少なくない―入院医療分科会(1)
かかりつけ医機能・外来機能分化を進めるための診療報酬、初診からのオンライン診療の評価などを検討―中医協総会(2)
感染症対応とる医療機関を広範に支援する【感染対策実施加算】を恒久化すべきか―中医協総会(1)
2020年度改定で設けた看護必要度IとIIの基準値の差は妥当、「心電図モニター管理」を含め患者像を明確に―入院医療分科会(2)
急性期入院の評価指標、看護必要度に加え「救急搬送や手術の件数」「ICU設置」等を組み合わせてはどうか―入院医療分科会(1)
2022年度診療報酬改定に向け「入院医療改革」で早くも舌戦、「看護必要度」などどう考えるか―中医協総会
大病院の地ケアでpost acute受入特化は是正されているか、回リハ病棟で効果的リハ提供進む―入院医療分科会(3)
適切なDPC制度に向け、著しく「医療資源投入量が少ない」「自院の他病棟への転棟が多い」病院からヒアリング―入院医療分科会(2)
看護必要度II病院で重症患者割合が増、コロナ対応病院よりも「未対応」病院で重症患者割合増が顕著―入院医療分科会(1)
不妊治療の方法・費用に大きなバラつき、学会ガイドライン踏まえ「保険適用すべき不妊治療技術」議論へ―中医協総会(3)
2022年度診療報酬改定論議、コロナ感染症の影響など見据え7・8月に論点整理―中医協総会(1)





