新たな地域医療構想、「病床の必要量」推計は現行の考え方踏襲、「病床機能報告」で新たに「病院機能」報告求める—新地域医療構想検討会
2024.9.9.(月)
新たな地域医療構想における「2040年頃の病床の必要量」は、現行地域医療構想と同様に「4区分(高度急性期、急性期、回復期、 慢性期)とし、状況の変化も踏まえつつ、基本的に診療実績データをもとに推計する」こととしてはどうか―。
一方、各医療機関が行う「病床機能報告」については、▼より客観性を有する基準(診療報酬との紐づけの強化など)で「病棟機能」を報告してもらう▼新たに「医療機関の機能」に関する報告も求める—といった方向で検討してはどうか―。
「医療機関の機能」については、例えば▼高齢者救急の受け皿となり、地域への復帰を目指す機能▼在宅医療を提供し、地域の生活を支える機能▼急性期医療を広く提供する機能▼医師派遣機能—などが考えられ、今後、具体的に、地域で、また広域で「どのような機能の医療機関が求められるのか」を検討していく—。
9月6日に開催された「新たな地域医療構想等に関する検討会」(以下、新検討会)で、こうした議論が行われました。今後、回復期や慢性期の入院医療、外来医療、在宅医療、医療・介護連携、医師偏在対策などの各論論議が精力的に進められ、年内(2024年内)の最終とりまとめを目指します。

9月6日に開催された「第8回 新たな地域医療構想等に関する検討会」
目次
病床の必要量推計は現行の考え方を踏襲、病床機能報告は見直しを検討
2040年頃を念頭においた「新たな地域医療構想」策定論議が検討会で進んでいます(関連記事はこちらとこちらとこちらとこちらとこちらとこちら)。
2025年以降は、高齢者人口そのものは大きく増えない(高止まりしたまま)ものの、▼85歳以上の高齢者比率が大きくなる(重度の要介護高齢者、認知症高齢者の比率が高まる)▼支え手となる生産年齢人口が急激に減少していく(医療・介護人材の確保が極めて困難になる)▼人口構造の変化は、地域によって大きく異なる—ことなどを踏まえ、「2040年頃を見据えた新たな地域医療構想」を策定し、これに基づいて医療提供体制を地域ごとに改革していくことが求められているためです。
9月6日の検討会では「急性期入院医療」をターゲットにした議論を実施。
まず、入院医療の機能分化を考えていく際のベースとなる「新たな地域医療構想における病床の必要量」と「病床機能報告」について、厚生労働省大臣官房の高宮裕介参事官(救急・周産期・災害医療等、医療提供体制改革担当)が次のような大方針案を提示しました。
▽新たな地域医療構想における「2040年頃の病床の必要量」は、現行地域医療構想と同様に「4区分(高度急性期、急性期、回復期、慢性期)とし、状況の変化も踏まえつつ、基本的に診療実績データをもとに推計する」こととしてはどうか―。
▽各医療機関が行う「病床機能報告」については、▼より客観性を有する基準(診療報酬との紐づけの強化など)で「病棟機能」を報告してもらう▼新たに「医療機関の機能」に関する報告も求める—といった方向で検討してはどうか―。

病床の必要量推計、病床機能報告の考え方(新地域医療構想検討会1 240906)
現行地域医療構想では、▼診療実績データをもとに地域ごとの「将来(2025年)の患者数」を推計→▼4区分(高度急性期、急性期、回復期、慢性期)の「病床の必要量」を推計—します。一方、病院・有床診療所は、毎年度「自院の各病棟が4区分のどの機能を有していると考えているか」などを毎年度都道府県に報告します。「病床の必要量」(いわば将来の設計図)と「病床機能報告」結果とを突き合わせ、「自地域では●●機能が不足しており、病床の機能転換をどう図っていくか」という議論を地域医療構想調整会議で進めています。
今回の大方針案は、▼将来の設計図と言える「病床の必要量」については、考え方としては「現状の仕組みを踏襲」する▼病床機能報告については、精緻化とともに、新たに「医療機関の機能」報告(後述)を求める—と整理できそうです。もっとも「病床の必要量を計算するにあたり、4区分の基準をどう設定するのか」などの詳細は、今後詰めていくことになります。
また、病床機能報告には、例えば「各機能の基準・定義が必ずしも明確でなく、病院・地域により報告内容に大きなズレがある」などの課題が指摘されます。例えば「高度急性期割合」(高度急性期病床数÷(高度急性期病床数+急性期病床数)を見ると、東京都では5割程度ですが、佐賀県では1割程度にとどまっています。「実際に、東京都では高度急性期のベッドが多い」と考えることもできますが、「高度急性期と急性期との違いが不明確であるため」と見ることもできます。このため、例えば、既に行っている診療報酬(入院基本料、特定入院料など)と病床機能との「紐づけ」をより明確化・客観化して、こうした判断のブレが生じにくくすることになりそうです。
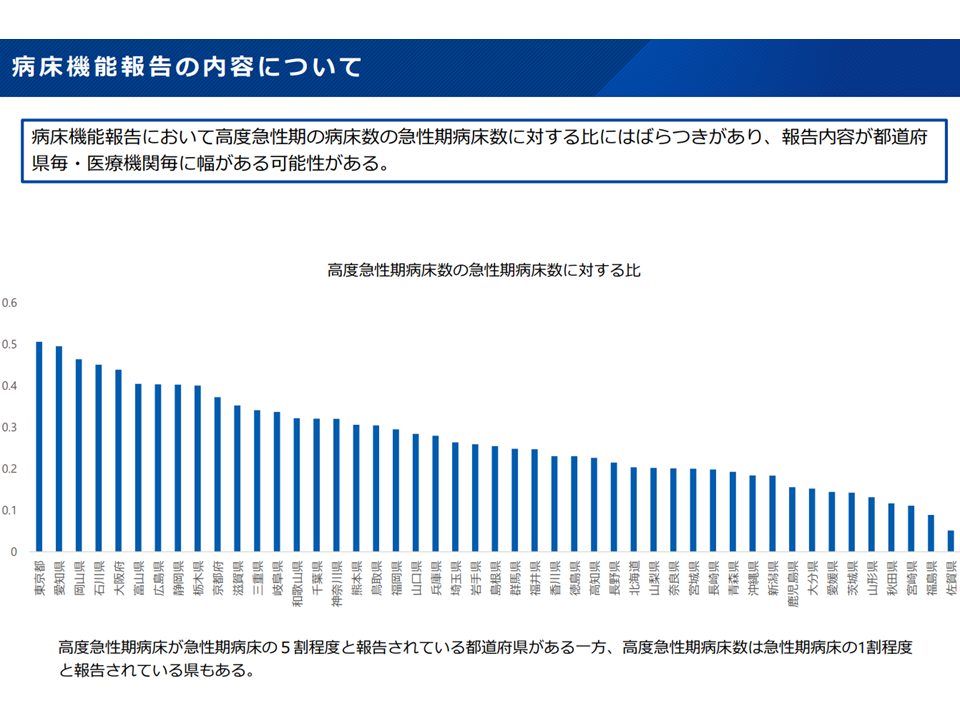
高度急性期/高度急性期・急性期比率には大きな地域差がある(新地域医療構想検討会2 240906)
この大方針案そのものに異論・反論は出ていませんが、▼病床利用率などは大きく変化しており、現状投影で病床の必要量等を推計したのでは「実態との大きなズレ」が生じる点を十分に勘案し、決め打ちをせず、中間見直しなども組み込んだ柔軟な「病床の必要量」を考えるべき。また病床機能報告において、客観性も重要だが、本来の意義(「自院の現状と将来を管理者がどう考えているのか」の報告)も忘れてはならない(江澤和彦構成員:日本医師会常任理事)▼例えば高齢患者への早期リハ実施などで在院日数などは短縮が続くであろう。そうした点を織り込んで病床の必要量などを推計する必要がある。また病棟・病床の区分については「1人の患者が急性期→回復期→慢性期」などの経過を辿る点をしっかり織り込んで考えるべき(土居丈朗構成員:慶応義塾大学経済学部教授)▼現行地域医療構想では「患者数をもとに推計した病床の必要量」と「病棟ごとの病床機能報告の病床数」とでは必ずミスマッチが生じるが、これを解消する工夫などを行ってほしい(玉川啓構成員:福島県保健福祉部次長(保健衛生担当))▼病床機能報告では、いわゆる奈良方式などを積極導入し、「見かけ上の差」がでないようにすべき(尾形裕也構成員:九州大学名誉教授)▼病床・病棟の機能の名称(とり分け回復期)が分かりにくく、その点も含めた検討を行うべき(猪口雄二構成員:全日本病院協会会長)—などの意見・注文が出ています。
病床機能報告の中で、「病棟の機能」に加えて、新たに「医療機関の機能」報告求める
次に、新たに報告することになる「医療機関の機能」、とりわけ「急性期入院医療を提供する病院」の機能について考えていきましょう。
現在は「各病棟の機能」報告のみが求められ、病院団体等から「地域医療構想や病床機能報告は、患者の医療機関選択を手助けすることも重要な役割の1つである。しかし患者が医療機関を選択する際の目安となる『医療機関の機能』が現在は明確になっていない。これを報告・公表することが重要である」旨の指摘が強く出ており、他の構成員もこの指摘に賛同しています(関連記事はこちら)。
報告にあたっては、あらかじめA機能・B機能・C機能・・・などのメニューを準備しておき、各医療機関がその中から「自院はこの機能を持つ」と選択できるようにすることが簡便かつ明確です。この「医療機関の機能メニュー」をこれから検討していくことになります。
高宮参事官は、まず急性期病院を取り巻く現状と課題について次のような整理を行いました。
▽病床利用率は低下しており、2040年に向けて「手術など、多くの医療資源を要する急性期の医療需要」は減少すると見込まれる(後述する「高齢者の急性期入院医療」を除く)
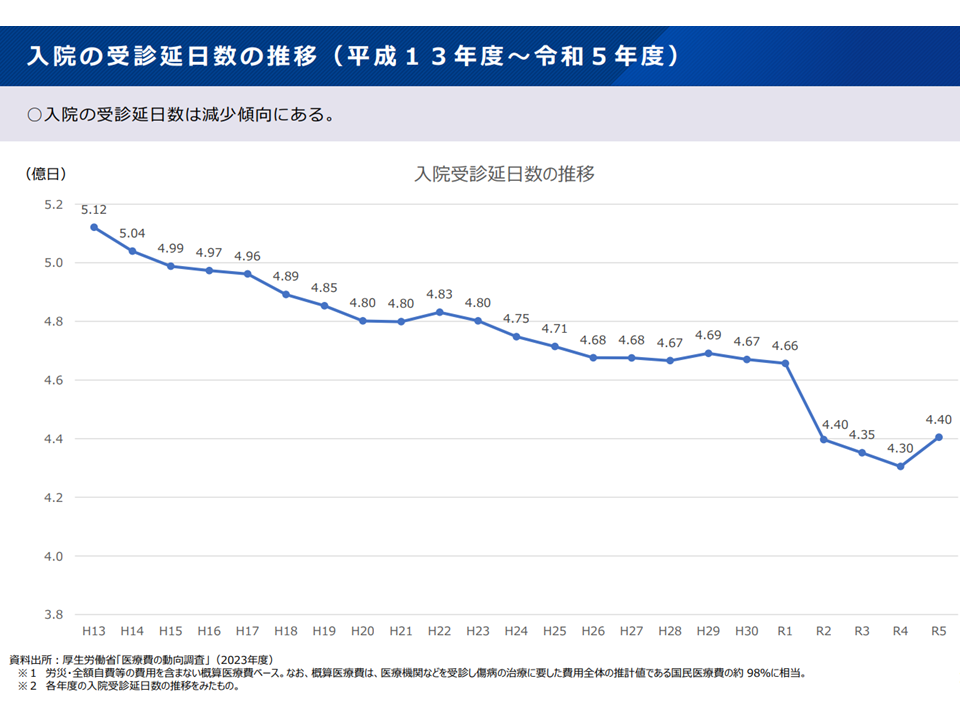
病院の入院延べ受診日数(つまり延べ患者数)は減少傾向にある(新地域医療構想検討会3 240906)
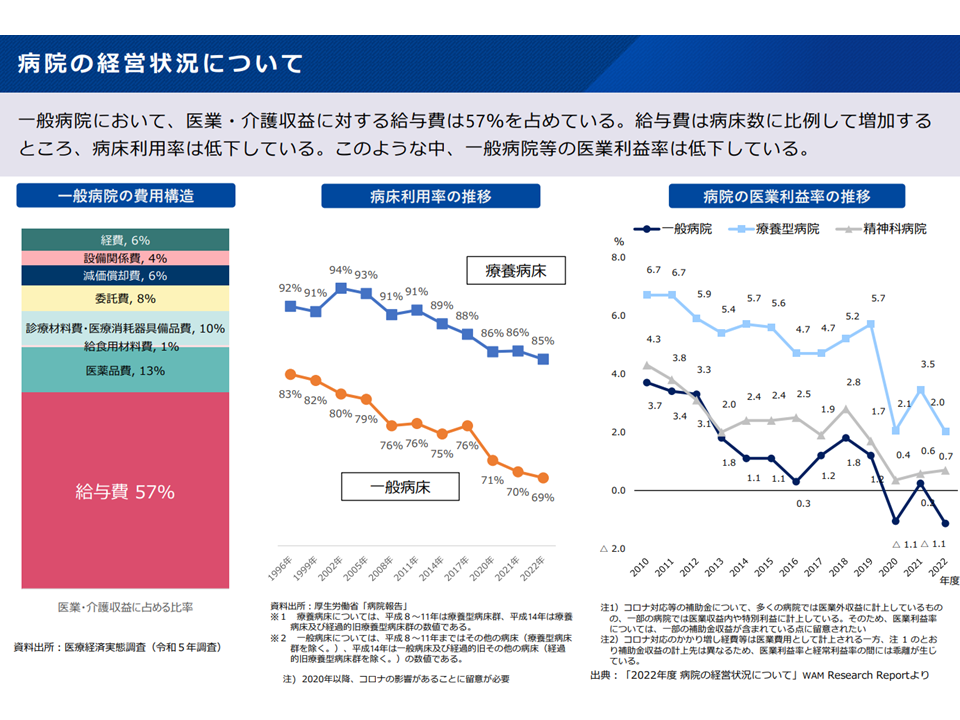
病院の経営状況(新地域医療構想検討会7 240826)
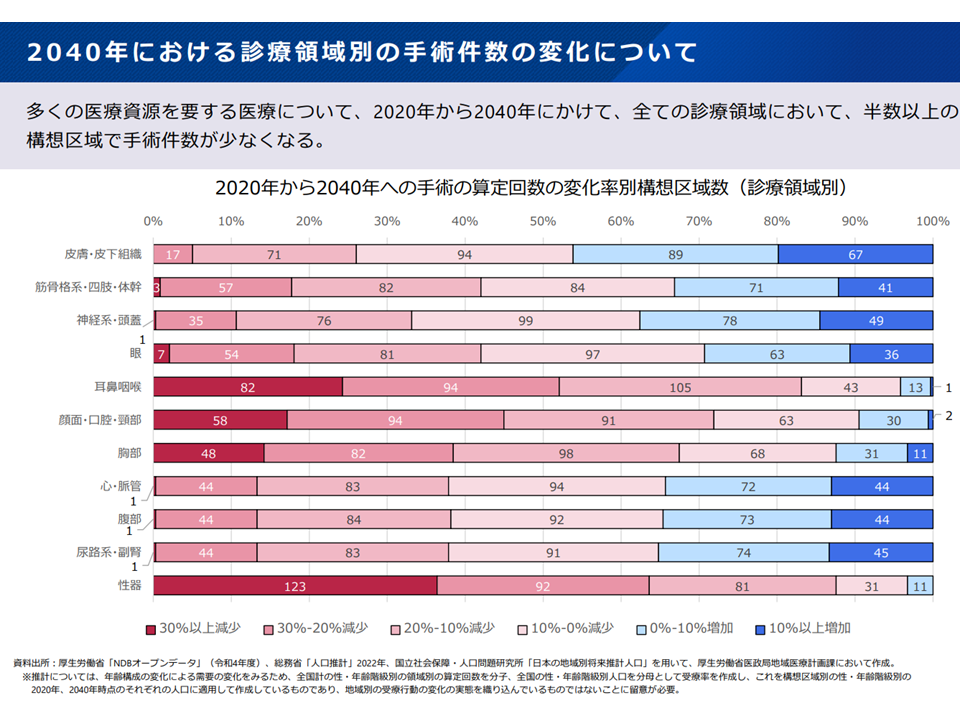
手術件数の変化(新地域医療構想検討会8 240826)
▽緊急手術を実施するためには、様々な部門の専門スタッフが必要となるが、▼「休日・夜間には緊急手術が毎日は発生しない」医療圏も多い▼1年で「最も多く休日や夜間の手術が必要となった日」でも「数件にとどまった」医療圏が多い—が、こうした医療圏でも「複数の医療機関で緊急手術を受けられる体制」をとっているケースがある
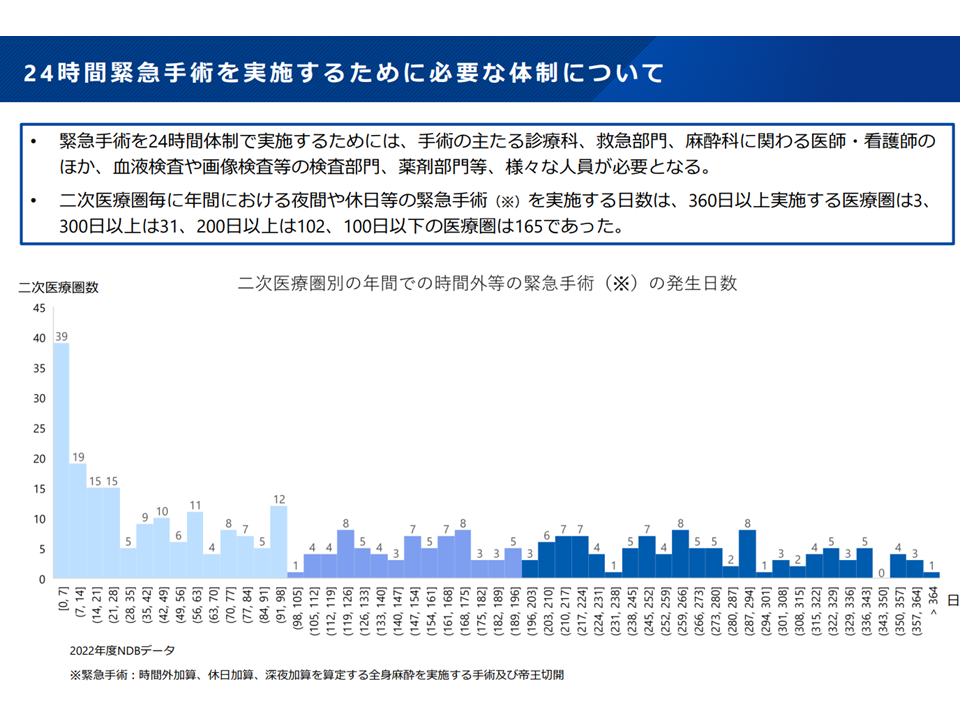
緊急手術が頻繁に必要となる医療圏は少ない(新地域医療構想検討会4 240906)
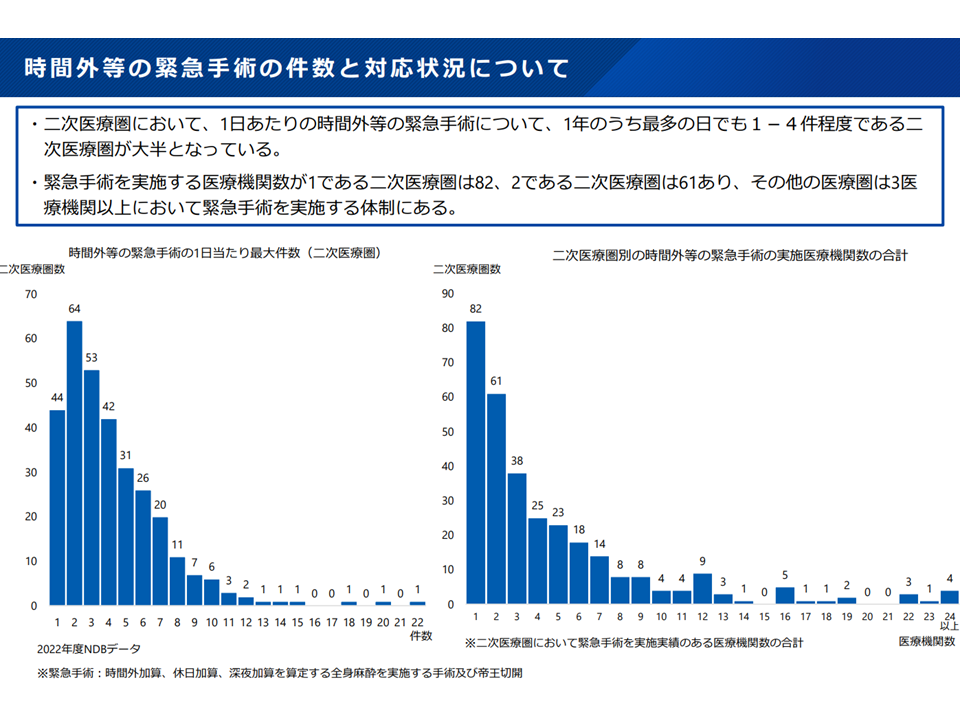
緊急手術のニーズはそれほど多くない医療機関でも、相当数の医療機関が緊急手術の対応体制を敷いている(新地域医療構想検討会5 240906)
▽「多くの手術を実施する医療機関」のほうが、「症例数の少ない医療機関」よりも死亡率が低い
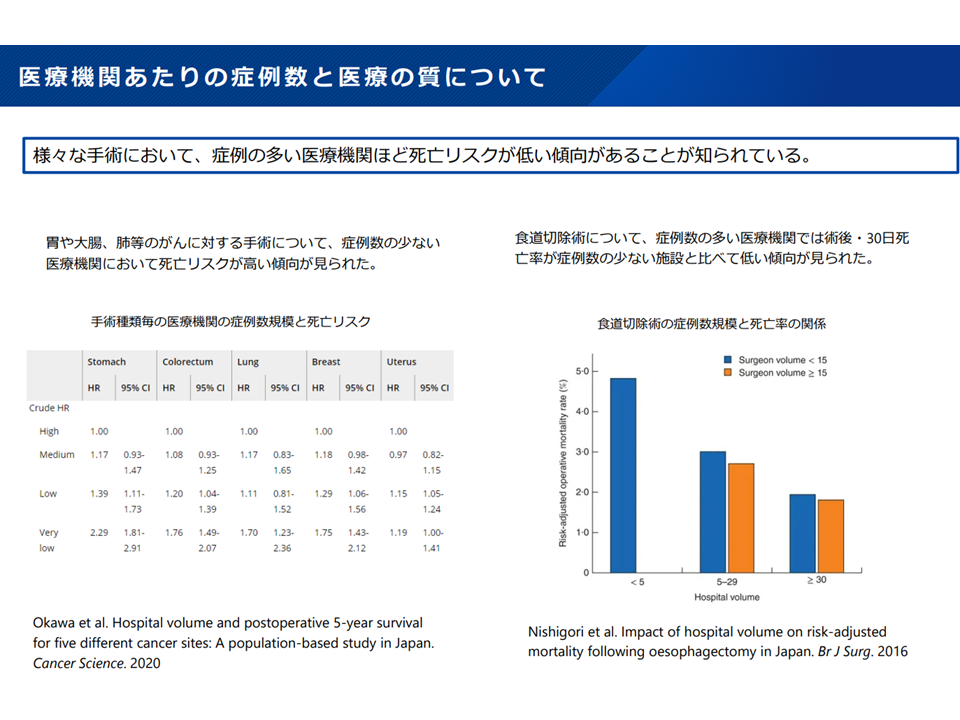
症例数と医療の質とは相関する(新地域医療構想検討会6 240906)
▽「医師の働き方」には、▼脳外科や産婦人科、大学病院や救急医療を担う病院で労働時間が長い傾向▼分娩は休日対応等も多いが、常勤換算医師数が2人未満の医療機関も多い—(一部の医師で負担が過重となっている)
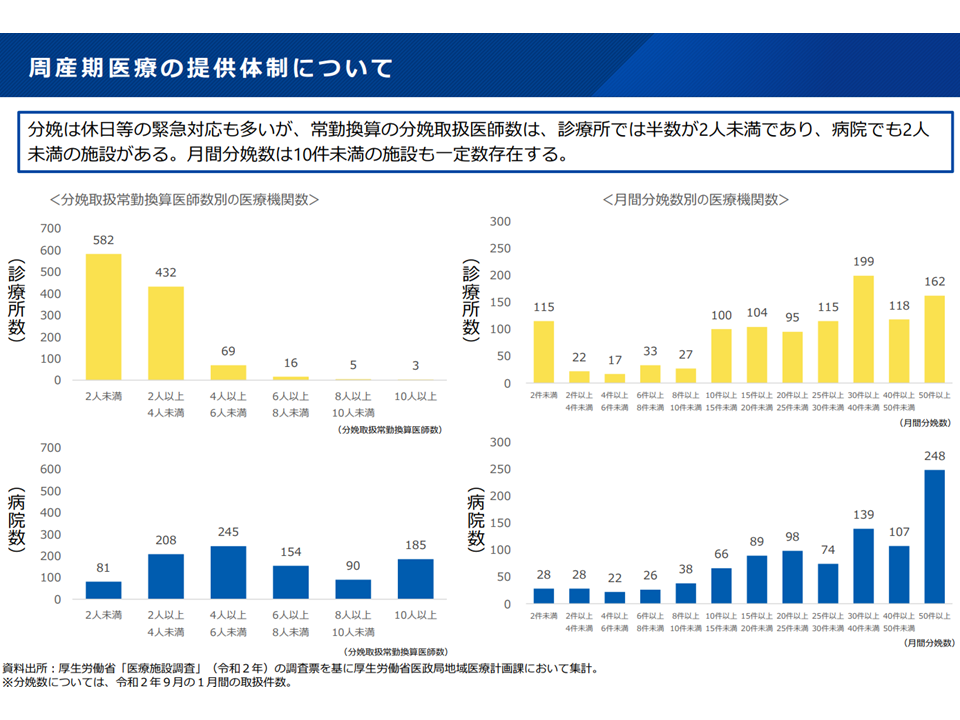
分娩体制が手薄な分娩医療機関も少なくない(新地域医療構想検討会7 240906)
ここから「急性期入院医療の資源、とりわけ医療人材が多くの医療機関に散在してしまっている」ために、▼医療の質(医療安全等)の確保・向上を阻害している▼一部の医師の労働負担が重くなる—という事態を招いていることが伺えます。こうした状況が続けば、人口減の進行に伴って「事態はより悪化する」ことが確実でしょう。
このため、「急性入院医療を提供する医療機関」を集約化し、地域で求められる機能・医療の質を確保していくことがますます重要になってくると考えられます。
「高齢者救急・急性期」と「一般の救急・急性期」とは一定の区分けが必要ではないか
また、「急性期入院医療」と一口にいっても、「高齢者の救急・急性期医療」と「若年者の救急・急性期医療」とでは、例えば、次のような違い・特性があることを高宮参事官は示しました。
【高齢者の救急・急性期医療】
▽85歳以上の高齢者では、若年者(15-65歳)と比べて、▼頻度の高い疾患の種類は限定的▼手術を伴うものは少ない▼広範な病院で入院受け入れ・対応が可能—という特徴がある
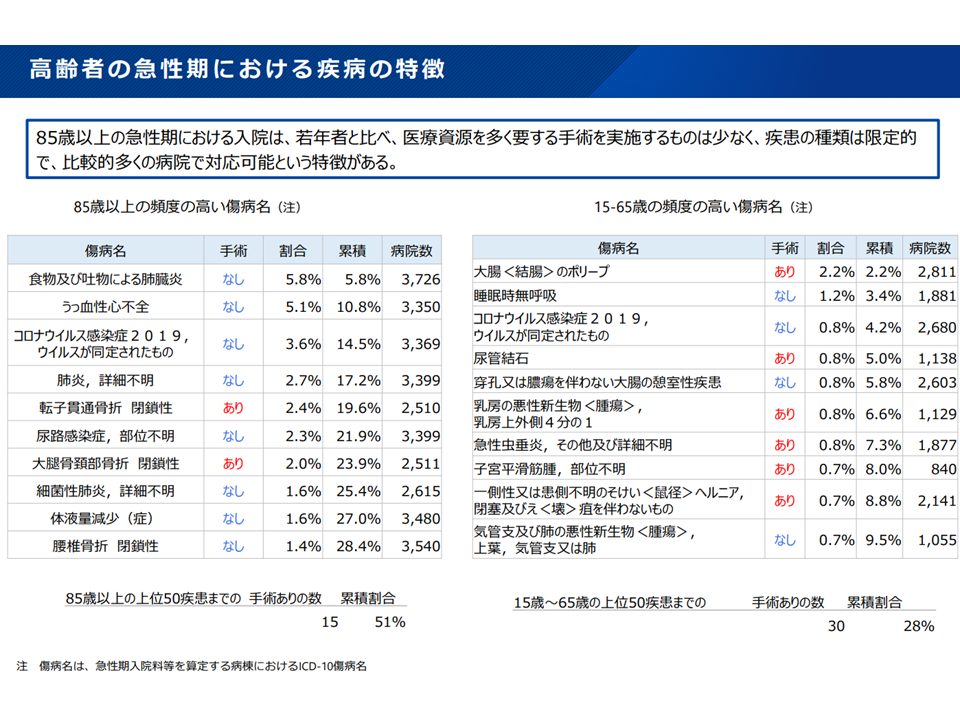
高齢者救急と一般救急では、疾患構成等も大きく異なる(新地域医療構想検討会8 240906)
▽ 高齢者は、短期間の安静臥床で筋力低下等が生じるため、▼入院早期からの離床やリハビリ実施▼早期退院—により、身体活動を増加させることが重要となる
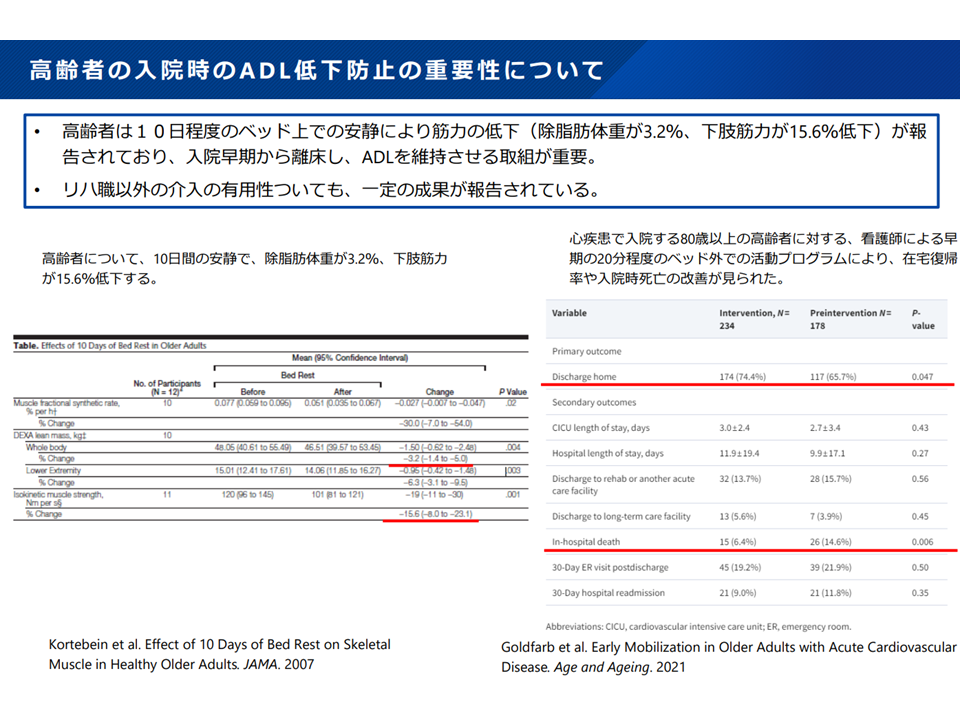
高齢患者の安静臥床でADL等は低下する(新地域医療構想検討会9 240906)
▽「通所でのリハビリ」や「リハ職以外による早期の離床の介入」が有用との研究結果が少なくない
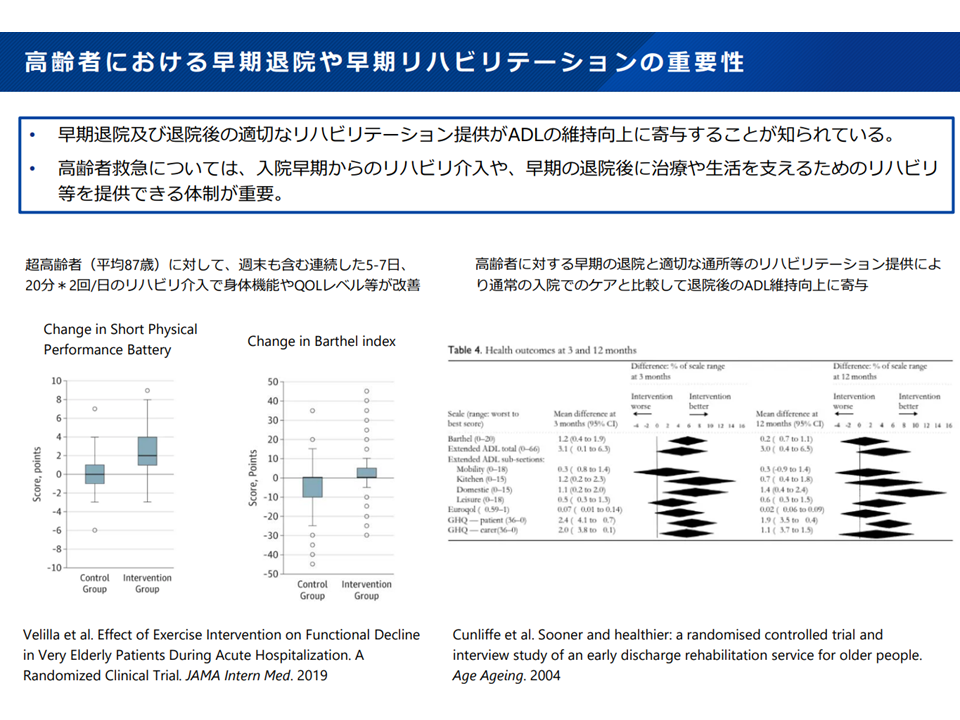
高齢患者では早期リハ等が重要(新地域医療構想検討会10 240906)
▽高齢者入院で大きなシェア(4%)を占める大腿骨近位部骨折を例にとると、▼入院から手術までに時間のかかる医療圏がある▼手術実施施設内で転棟よりも、他院に転院した場合に在院日数が長くなる—などの課題がある
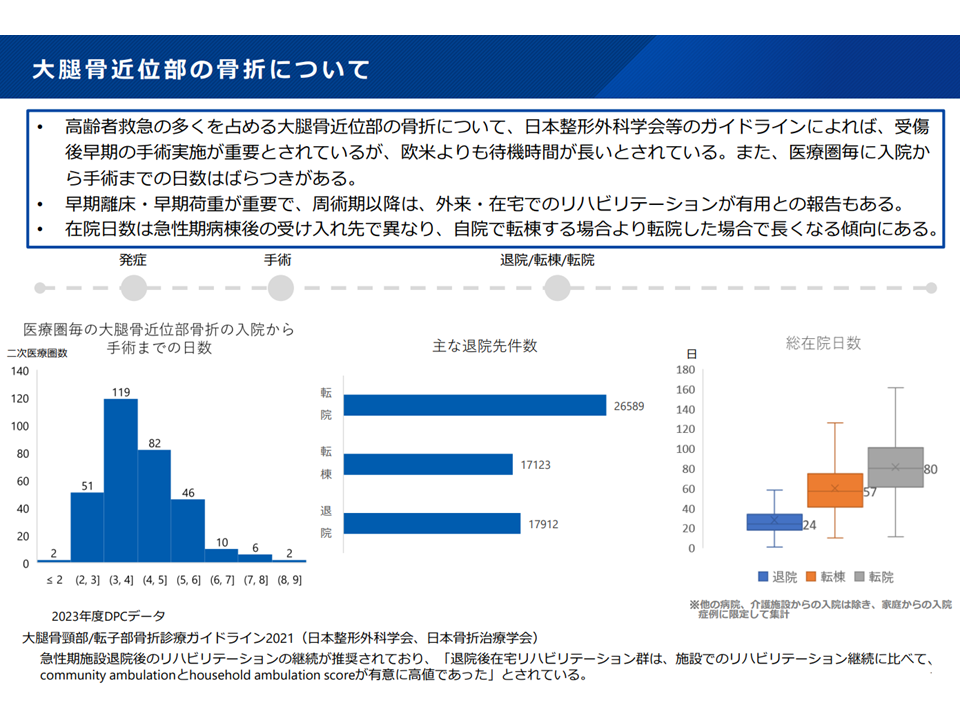
大腿骨近位部骨折1つをとっても、大きな医療機関でのバラつきがある(新地域医療構想検討会11 240906)
▽高齢になるほど在院日数は長くなり、その要因としては▼疾病によるADL低下▼認知症等の合併症▼単独世帯 の増加—なども考えられる
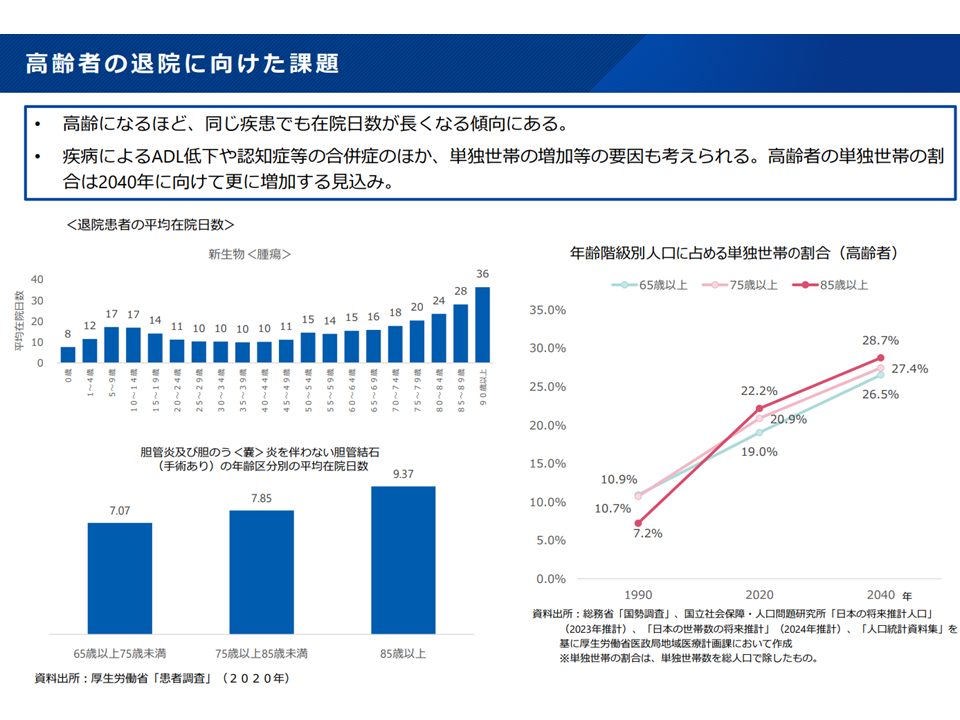
高齢患者の退院に向けた課題(新地域医療構想検討会12 240906)
こうした点を踏まえると、「高齢者の救急・急性期医療」では、「若年者の救急・急性期医療」と比べて▼入院早期からのリハビリなどの「離床のための介入」▼高齢者が抱える背景事情も踏まえた退院調整▼他施設とも連携した通所・訪問リハビリ実施—などの機能を併せ持つ必要があります。
このため急性期病院と一括りにせず、▼高齢者救急等に主に対応する病院▼若年者の急性期医療等に主に対応する病院▼両者を提供する病院—にどに機能を分けて考えることが重要となってきそうです。
こうした点を総合し、例えば、次のような「医療機関の機能」類型をこれから検討・設定し、病床機能報告の中で「自院はこうした機能を持つ、今後持つ予定である」などと各病院が報告する仕組みを新たに設ける方向が概ね固められました。
【地域(主に構想区域)毎に求められる医療機関の機能】(例)
▽高齢者救急の受け皿となり、地域への復帰を目指す機能(かかりつけ医等と連携し、増大する高齢者救急の受け皿となる)
▽在宅医療を提供し、地域の生活を支える機能(地域で在宅医療を実施し、緊急時には患者の受け入れも行う)
▽救急医療等の急性期の医療を広く提供する機能(高度な医療や広く救急への対応を行う、必要に応じて圏域を拡大して対応する)
【より広域なエリア(例えば都道府県単位・複数都道府県単位など)で求められる医療機関の機能】(例)
▽医師の派遣機能
▽医育機能(医師養成機能)
▽より広域な観点で診療を担う機能(例えば3次救急、高度医療等)
具体的な機能はこれから議論し、また、当然ですが「1つの医療機関が複数の機能を持つ」(高齢者救急と一般救急の双方を担うなど)ことも考えられます。
こうした方向にも異論は出ていませんが、構成員からは▼すべての病院が何らかの機能に手を挙げられるように(つまり「設定したメニューに該当しない」病院が出ないように)する必要がある(江澤構成員)▼地域住民に分かりやすい「病院の機能」を設定すべき(野村幸博参考人:全国自治体病院協議会副会長、同会長の望月泉構成員の代理出席)▼3次救急で軽症高齢者を受け入れ、3次救急が回らなくなるケースもあり、高齢者救急/一般救急の切り分けは重要である。ただし、高齢者救急ニーズが増加することが「地域の医療ニーズが増加し、医療機関の集約は必要ない」と誤解されないように留意する必要がある(岡俊明構成員:日本病院会副会長)▼「いかに早期に在宅復帰できるか」をアウトカムに据えて、医療機関機能等を考えていくべき(河本滋史構成員:健康保険組合連合会専務理事)—などの意見が出されています。
このほか、▼ACPの普及、かかりつけ医機能・在宅医療の充実により「高齢者の救急搬送」を減少させることができる。そうした点も勘案すべき(野村参考人)▼「病院の集約化=巨大公立病院の誕生を認める」との誤解がないようにすべき(伊藤伸一構成員:日本医療法人協会会長代行)▼早期リハビリ・早期退院の重要性などは一般国民には十分に浸透していない(「追い出された」と感じる高齢者も少なくない)。今後、機能と、その目的・意味などをPRしていくことが重要である(山口育子構成員:ささえあい医療人権センターCOML理事長)▼「各論が、総論のどの部分のピースになっていく」のかを意識して検討を進める必要がある(香取照幸構成員:未来研究所臥龍代表理事/兵庫県立大学大学院特任教授)—といった声も出ています。
なお、「医療機関の機能」を明確化した暁には、既存の「医療機関類型」(特定機能病院、地域医療支援病院、紹介受診重点医療機関、在宅療養支援病院、在宅療養支援診療所など)についても「あり方や基準を見直す必要があるか」という議論も行われていきます。
この点については、▼地域医療支援病院と紹介受診重点医療機関とでは機能が重複しており、その在り方を整理すべき(山口構成員)▼「医療機関の機能」明確化と、既存の「医療機関類型」の見直しとは並行して進めるほうがよい(尾形構成員)—との指摘が出ています。
こうした意見も踏まえながら、さらに議論を深めていきますが、例えば「高度急性期の定義・基準をどう考えるのか(現在は1日当たり医療資源投入量が1500点以上)」など、どこまでの詳細を、いつまでに詰めるかも、議論の経過を見ながら探っていきます。
例えば「年内に制度改正(法律改正など)が必要となる部分」を固め、来年度(2025年度)からガイドライン論議を行い「詳細な基準などを詰めていく」などの切り分けも考えられそうです。
今後、回復期や慢性期の入院医療、外来医療、在宅医療、医療・介護連携、医師偏在対策などの各論論議が精力的に進められ、年内(2024年内)の最終とりまとめを目指します。
なお、Gem Medを運営するグローバルヘルスコンサルティング・ジャパン(GHC)では、機能再編や経営強化プランを策定する公立病院を支援するサービスメニューも準備しています。
GHCが「先行して新公立病院改革プラン改訂を行った病院」(市立輪島病院:石川県輪島市)を支援したところ、「入院単価の向上」「戦略的な病床機能強化の推進」などが実現されています。「経営強化」「機能強化」を先取りして実現している格好です。
ガイドラインでは「外部アドバイザーの活用も有効である」と明示していますが、コンサルティング会社も玉石混交で「紋切り型の一律の改革プランしかつくれない」ところも少なくありません。この点、GHCでは「膨大なデータとノウハウ」「医療政策に関する正確かつ最新の知識」をベースに「真に地域で求められる公立病院となるための経営強化プラン」策定が可能です。
●GHCのサービス詳細はこちら
従前より「地域単位での医療提供体制見直し」に着目してコンサルティングを行っているGHCマネジャーの岩瀬英一郎は「従来通りの考えにとどまらず、より緻密な分析を行い、戦略をもった検討をベースとして『地域に必要とされる公立病院の姿』を個々の病院の実情に合わせて検討する必要がある」と強調しています。
【関連記事】
新たな地域医療構想論議、「現行の考え方を延長する部分」と「新たな考え方を組み込む部分」を区分けして進めよ—社保審・医療部会(2)
新たな地域医療構想、患者減が進む中で地域の実情踏まえた統合・再編など「医療機関の経営維持」等も重要視点の1つ—新地域医療構想検討会
新たな地域医療構想は「2040年頃の医療提供体制ビジョン」、医療計画は「直近6年間の医療提供体制計画」との役割分担—新地域医療構想検討会
新たな地域医療構想、協議の旗振り役明確化、公民の垣根超えた議論、医療・介護全体見た改革推進が極めて重要—新地域医療構想検討会
医療・介護連携の強化が「医療提供体制改革、新地域医療構想」を考える上で必要な不可欠な要素—新地域医療構想検討会
2040年頃見据えた新地域医療構想、病院の主体的な動き(機能転換など)が必要な分野について「何が必要か」の深堀りを—新地域医療構想検討会
2040年頃見据えた新地域医療構想、在宅医療の強化、構想区域の見直し、「病院」機能明確化などですでに共通認識—新地域医療構想検討会
【ポスト地域医療構想】論議スタート、医療介護連携、構想区域の在り方、医療人材確保、必要病床数設定等が重要論点—新地域医療構想検討会
【ポスト地域医療構想】論議を近々に開始、入院だけでなく、外来・在宅・医療介護連携なども包含して検討—社保審・医療部会(1)
地域医療構想実現に向けて国が技術的・財政的支援を行う【モデル推進区域】、石川県「能登北部」など14区域の指定を決定—厚労省
地域医療構想実現に向けた取り組み、依然地域間に大きなバラつき、非稼働の病床数は全国で3万5571床に—地域医療構想・医師確保計画WG(3)
2024年度病床機能報告、地域包括医療病棟は急性期または回復期で報告、時間外加算取得状況の報告も—地域医療構想・医師確保計画WG(2)
地域医療構想実現に向け国が技術的・財政的支援を行うモデル推進区域、石川県「能登北部」など12区域を指定—地域医療構想・医師確保計画WG(1)
地域医療構想の実現に向け、都道府県に1-2か所の推進区域、全国に10-20か所のモデル推進区域を定め、国が技術的・財政的支援—厚労省
地域医療構想実現に向けた取り組みはバラつき大、国が「推進区域、モデル推進区域」指定し支援実施—地域医療構想・医師確保計画WG
地域医療構想、日本全国では進捗しているが地域ごとに大きな過不足、ポスト地域医療構想では地域実情反映を—地域医療構想・医師確保計画WG
2023年度までに全病院に求められる機能再検証進む、今後「外来・在宅も含めた医療体制改革」論議にも期待—地域医療構想・医師確保計画WG(2)
2025年度に全国の病床数総量は119万床で「必要量と一致」するが、地域ごとの過剰・過少がある―地域医療構想・医師確保計画WG(1)
厚労省認定の「複数医療機関の再編・統合」、「医療機能に関連する設備共有」等の新メリット付与—地域医療構想影響に・医師確保計画WG
民間病院の機能再検証に遅れ、2025年度の地域医療構想実現に向け「機能再検証の進捗状況」を定期チェック—地域医療構想・医師確保計画WG
民間病院も巻き込んだ「地域医療構想の2025年度実現」協議を活性化し、進捗状況を定期チェックせよ—第8次医療計画検討会
第8次医療計画に向けた意見を取りまとめ!新興感染症対応と通常医療との両立・確保に向けた議論スタート!—第8次医療計画検討会
2023年度から【ポスト地域医療構想】作成論議!各病院・都道府県はまず「2025年度の地域医療構想実現」を!—社保審・医療部会(1)
地域医療構想の必要病床数と病床機能報告結果、単純比較できない点を再確認―地域医療構想・医師確保計画WG(1)





