新たな地域医療構想、病院機能を【急性期病院】と報告できる病院を医療内容や病院数等で絞り込み、集約化促す—新地域医療構想検討会(1)
2024.10.17.(木)
新たな地域医療構想・病床機能報告では、従前からの「病棟の機能」報告に加えて、「医療機関の機能」報告も求めることになる—。
新たな「医療機関の機能」に関しては、これまでに(1)高齢者救急の受け皿となり、地域への復帰を目指す機能(2)在宅医療を提供し、地域の生活を支える機能(3)救急医療等の急性期の医療を広く提供する機能(4)その他の機能(例えば回復期リハビリ病院機能や専門病院機能など)—の4機能とする方向が議論されてきているが、このうち(3)の「急性期医療を広く提供する機能」については、医療の質の維持、病院経営の維持が重要となる点などを踏まえて、「医療の水準を満たすための役割」に関する基準や「地域ごとの病院数」に関する基準などを設定して集約化を図る—。
10月17日に開催された「新たな地域医療構想等に関する検討会」(以下、新検討会)では、こうした方向を概ね固めました。さらに議論を深め、年内の意見とりまとめを目指します。なお、同日の検討会では「広域な観点で、医療提供体制を維持するために求められる機能」(医師派遣機能、医育機能など)や「外来医療」に関する議論も行われており、これらは別稿で報じます。

10月17日に開催された「第10回 新たな地域医療構想等に関する検討会」
目次
医療内容や病院数などの基準を定め、地域ごとに「急性期病院」の集約化を促す
2040年頃を念頭においた「新たな地域医療構想」策定論議が検討会で進んでいます(関連記事はこちらとこちらとこちらとこちらとこちらとこちらとこちらとこちら)。
2025年以降は、高齢者人口そのものは大きく増えない(高止まりしたまま)ものの、▼85歳以上の高齢者比率が大きくなる(重度の要介護高齢者、認知症高齢者の比率が高まる)▼支え手となる生産年齢人口が急激に減少していく(医療・介護人材の確保が極めて困難になる)▼人口構造の変化は、地域によって大きく異なる—ことなどを踏まえ、「2040年頃を見据えた新たな地域医療構想」を策定し、これに基づいて医療提供体制を地域ごとに改革していくことが求められているためです。
10月17日の検討会では「医療機関機能」と「外来医療」をターゲットに据えた議論を行いました。本稿では前者の「医療機関機能」のうち「報告制度」に関する部分に焦点を合わせ、「広域な観点で、医療提供体制を維持するために求められる機能」(医師派遣機能、医育機能など)や後者の「外来医療」に関しては、別稿で報じます。
新たな地域医療構想では、現在の地域医療構想で医療機関に求められている「病棟の機能」報告に加えて、新たに「医療機関の機能」報告も求めることになります(関連記事はこちら。地域住民に対し「どの病院がどういった機能を持っているのか」を示すことが、医療機関選択の視点から非常に重要であるとの考えに基づくものです。
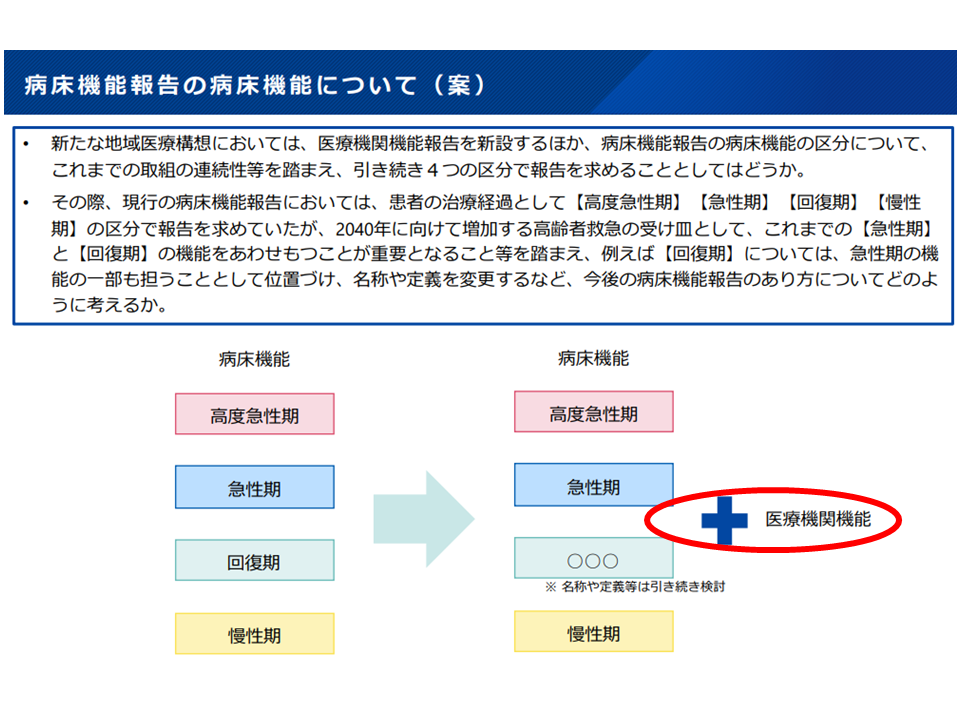
新たな地域医療構想・病床機能報告では、従前の「病棟・病床機能」に加えて「医療機関の機能」報告も求める(新地域医療構想検討会(1)1 241017)
これまでの検討会論議では、新たな「医療機関の機能」は次の4区分とする方向が示されています(関連記事はこちら)。
(1)高齢者救急の受け皿となり、地域への復帰を目指す機能
(2)在宅医療を提供し、地域の生活を支える機能
(3)救急医療等の急性期の医療を広く提供する機能(いわば急性期病院機能)
(4)その他の機能(例えば「回復期リハビリテーションを主に提供する機能」(いわゆる回リハ病院)や「一部の診療科に特化した医療機関」(専門病院)など)
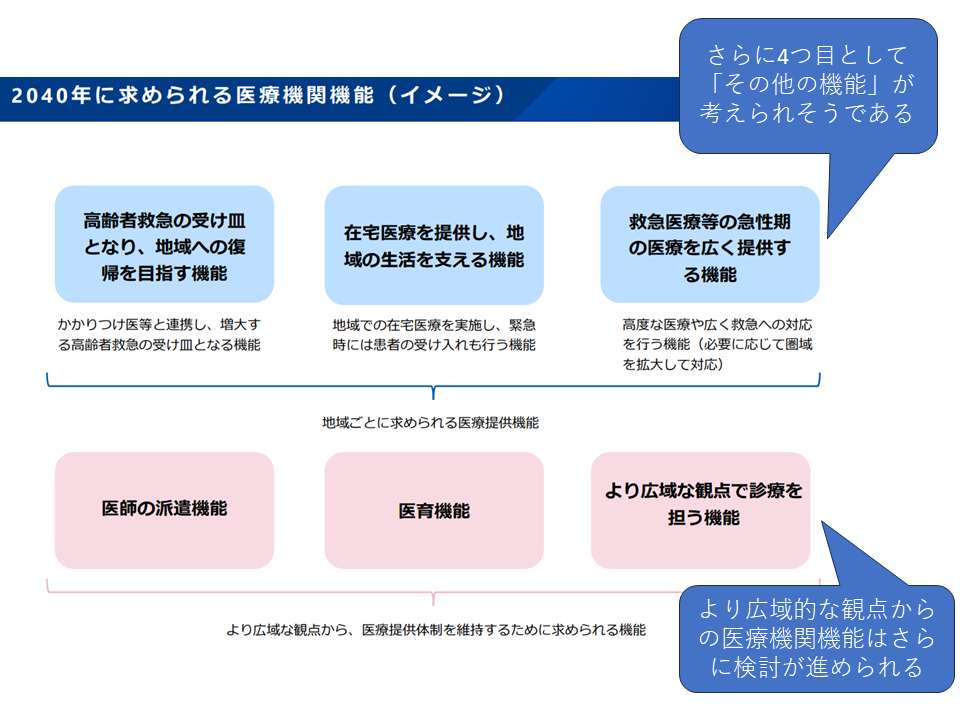
新たに報告する「医療機関機能」について(新地域医療構想検討会(2)8 240930)
医療機関サイドから見れば、この4区分の中から「自院は●●機能である」「自院は●●機能と◆◆機能を併せ持つ」などと選択し、毎年度、都道府県知事に報告を行うイメージです。
また、地域医療提供体制構築の責任主体である都道府県サイドから見ると、各地域医療構想調整区域において、▼(1)から(3)の機能を持つ病院をそれぞれ整備する▼(4)の機能を持つ病院は、必ずしも各区域に設置する必要はない(例えば、いわゆる回リハ病院は地域に必ず必要なわけではなく、より広域から患者を入院させる形でもよいと考えられる)
10月17日の検討会では、厚生労働省大臣官房の高宮裕介参事官(救急・周産期・災害医療等、医療提供体制改革担当)から、各「医療機関機能」について報告の考え方が提示されました。
まず(3)の救急医療等の急性期の医療を広く提供する機能(以下、本稿では単に「急性期病院機能」とする)については、専ら「状態の不安定な患者を受け入れ、集中的な治療を行って救命・急性期からの離脱」を目指すものと考えられ、これまでに「高度な医療や広く救急への対応を行う機能(必要に応じて圏域を拡大して対応)」と説明されています。
ここから、例えば「救急搬送患者の受け入れ件数が年間●●件以上」「高度手術の実施が年間●●件以上」などの基準値を設けて、「急性期病院機能とは何か」を明確化することなどが考えられそうです(いわば「医療提供量・内容」の基準)。
ただし、高宮参事官は次のようなデータを示し「医療提供量のみならず、『地域でのシェア』などの医療需要に応じた役割」も勘案する必要性を指摘しました。
▽「多くの救急車を受け入れているが、2次医療圏内の救急車受け入れシェアが小さい」医療機関(例えば下図のA病院、年間1万5000件程度の救急搬送受け入れを行っているが、地域でのシェアは10%程度に過ぎない)もあれば、「救急車の受け入れ件数は多くないものの、2次医療圏内の救急車受け入れシェアが大きい」医療機関(例えば下図のB病院、年間の救急搬送受け入れ件数は2500件程度にとどまるが、地域でのシェアは100%に近い)もある
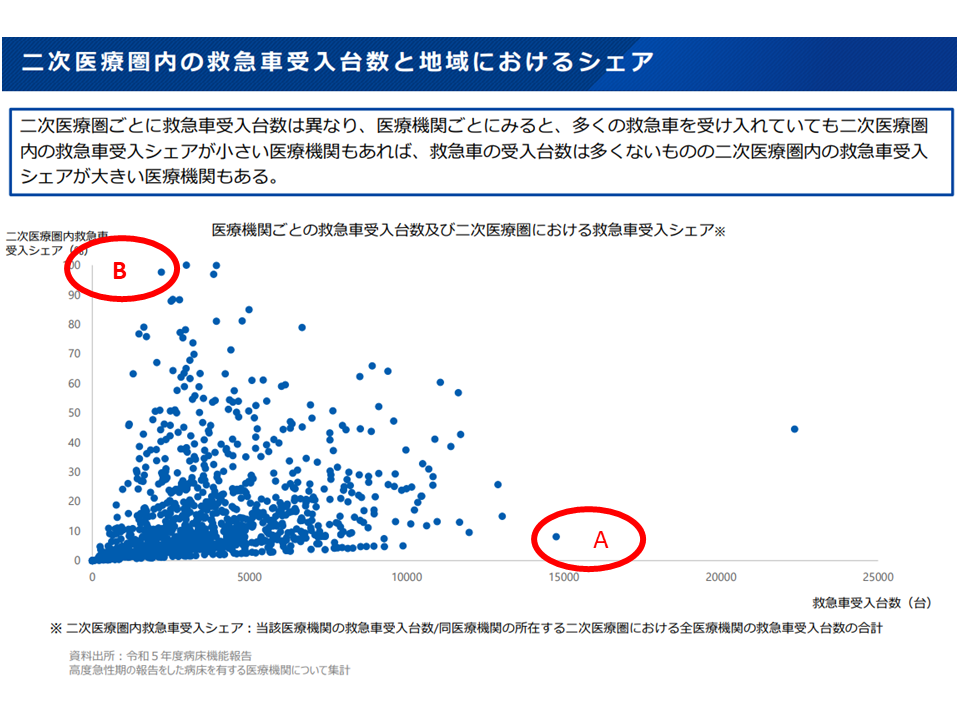
年間の救急搬送受け入れ件数は多いが地域シェアが小さい、逆に受け入れ件数は少ないが地域シェアが大きいなど、救急搬送患者の受け入れ状況は地域・医療機関により大きく異なる(新地域医療構想検討会(1)2 241017)
また、従前の検討会でも示された次のようなデータからは「急性期病院の集約化・重点化」が必要と考えられます。
▽病床利用率は低下しており、2040年に向けて「手術など、多くの医療資源を要する急性期の医療需要」は減少すると見込まれる
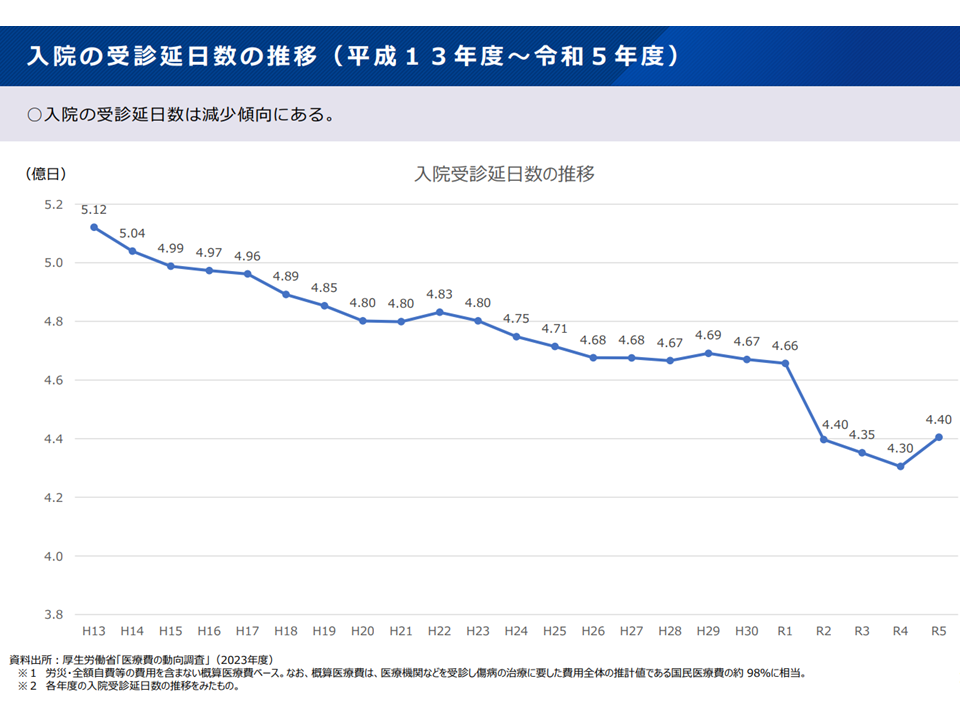
病院の入院延べ受診日数(つまり延べ患者数)は減少傾向にある(新地域医療構想検討会3 240906)
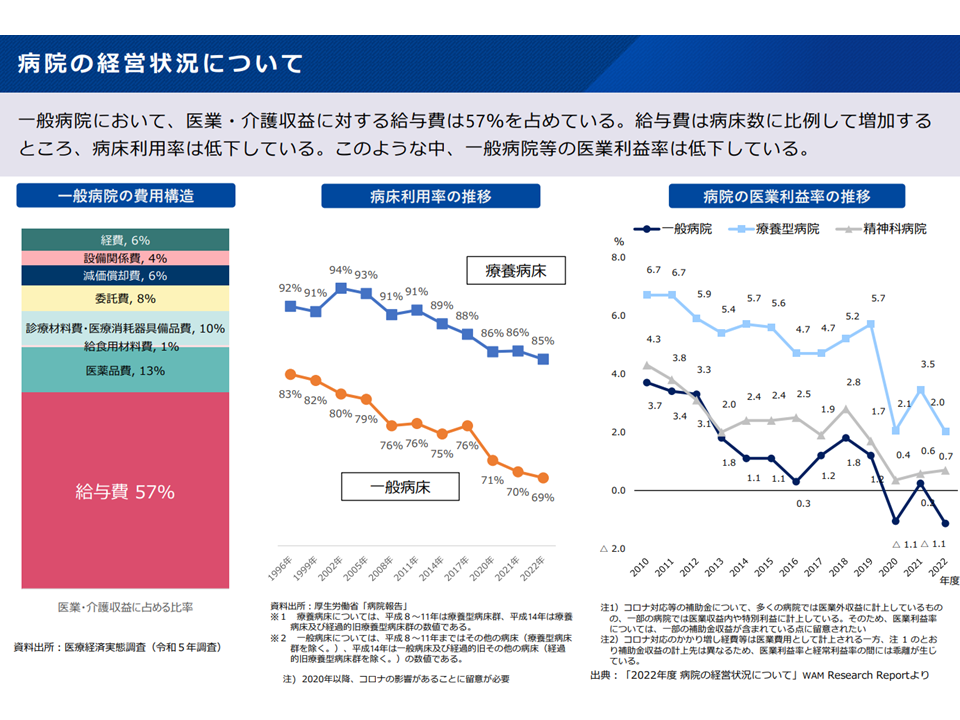
病院の経営状況(新地域医療構想検討会7 240826)
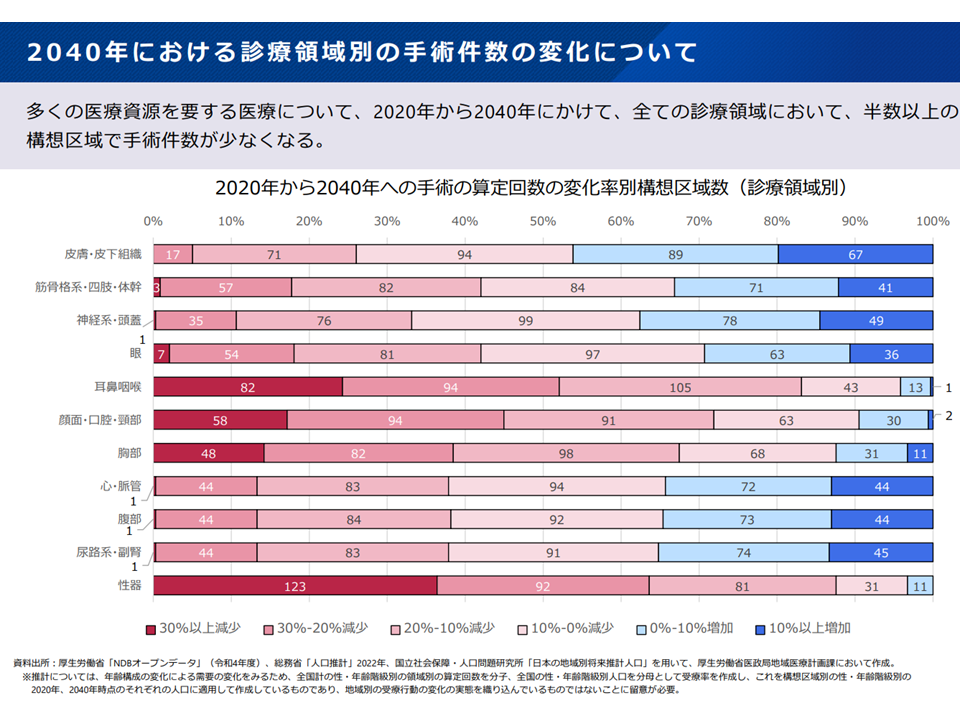
手術件数の変化(新地域医療構想検討会8 240826)
▽緊急手術を実施するためには、様々な部門の専門スタッフが必要となるが、▼「休日・夜間には緊急手術が毎日は発生しない」医療圏も多い▼1年で「最も多く休日や夜間の手術が必要となった日」でも「数件にとどまった」医療圏が多い—が、こうした医療圏でも「複数の医療機関で緊急手術を受けられる体制」をとっているケースがある
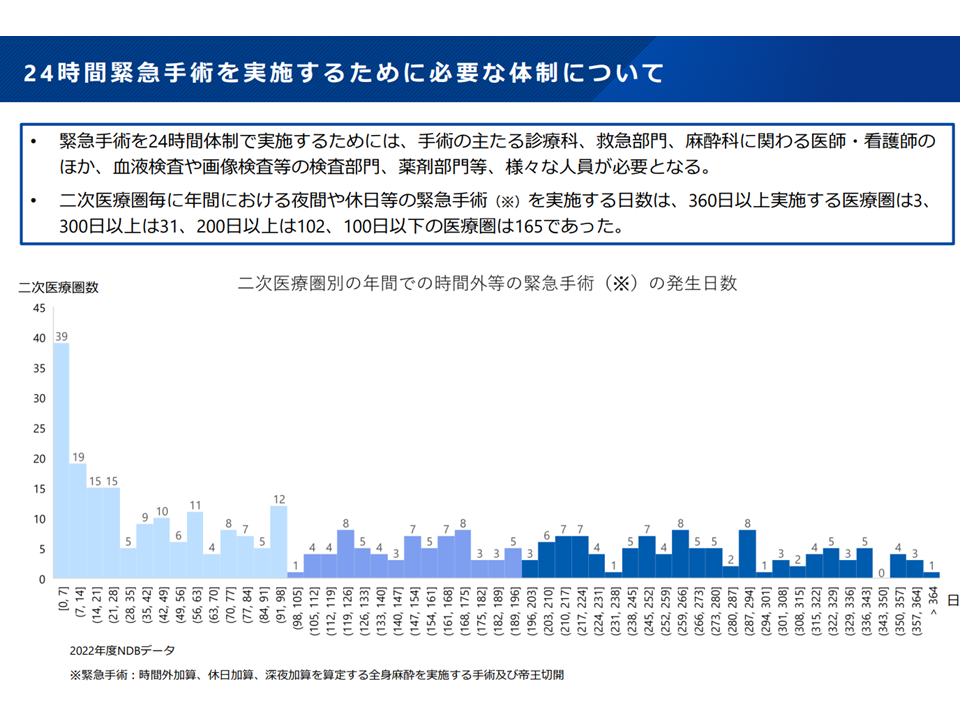
緊急手術が頻繁に必要となる医療圏は少ない(新地域医療構想検討会4 240906)
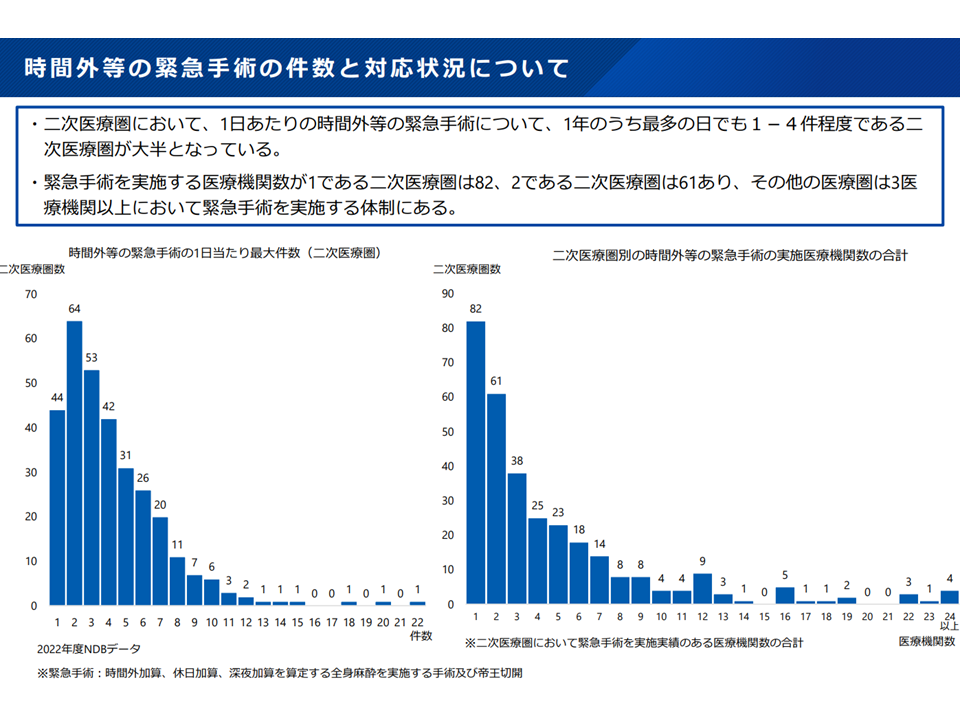
緊急手術のニーズはそれほど多くない医療機関でも、相当数の医療機関が緊急手術の対応体制を敷いている(新地域医療構想検討会5 240906)
▽「医師の働き方」には、▼脳外科や産婦人科、大学病院や救急医療を担う病院で労働時間が長い傾向▼分娩は休日対応等も多いが、常勤換算医師数が2人未満の医療機関も多い—(一部の医師で負担が過重となっている)
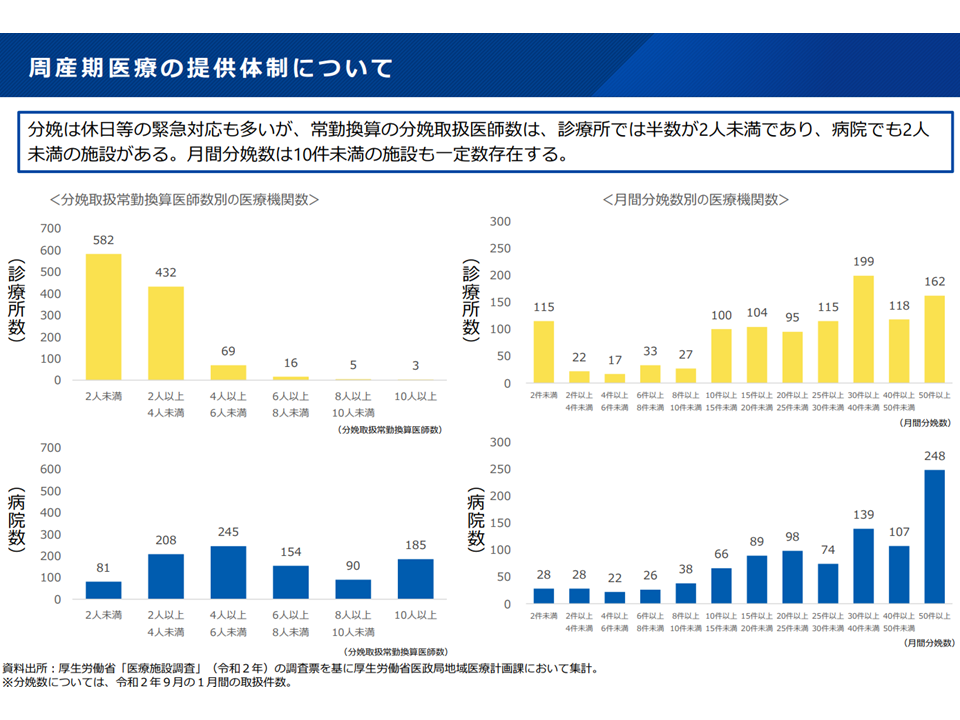
分娩体制が手薄な分娩医療機関も少なくない(新地域医療構想検討会7 240906)
保険医療機関の収益の大部分は「診療報酬」収益であり、これは「患者数」に大きく依存します。このため、多くの地域で「人口の減少」が進む中では、「患者数の減少→診療収益の減少→病院経営の破綻」という事態が生じかねず、「1つ1つの医療機関で一定の患者数を確保するために、病院の集約化・重点化を行う」ことが求められるのです。なお、この「病院の集約化・重点化による患者数の確保」は「医療安全の確保、医療の質の確保」にも大きく関係します。
▽「多くの手術を実施する医療機関」のほうが、「症例数の少ない医療機関」よりも死亡率が低い
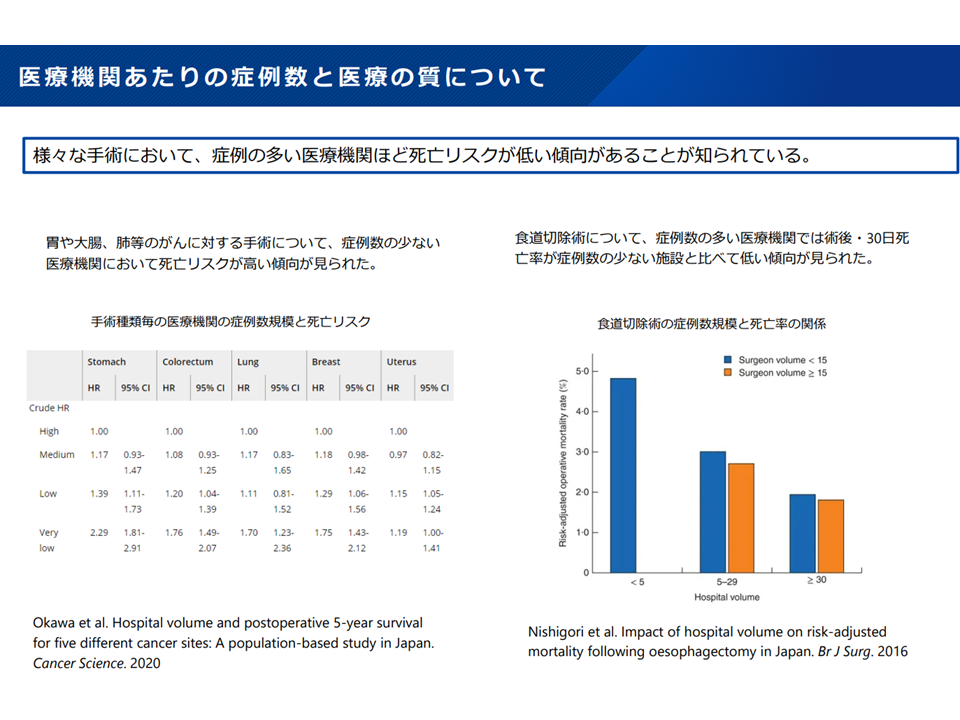
症例数と医療の質とは相関する(新地域医療構想検討会6 240906)
Gem Medを運営するグローバルヘルスコンサルティング・ジャパンと米国メイヨークリニックとの共同研究でも、「症例数」(=患者数)と「医療の質」との間には一定の相関(「症例数が一定数以上なければ質の高い医療提供が難しい」との関係)があることが明らかになっています。
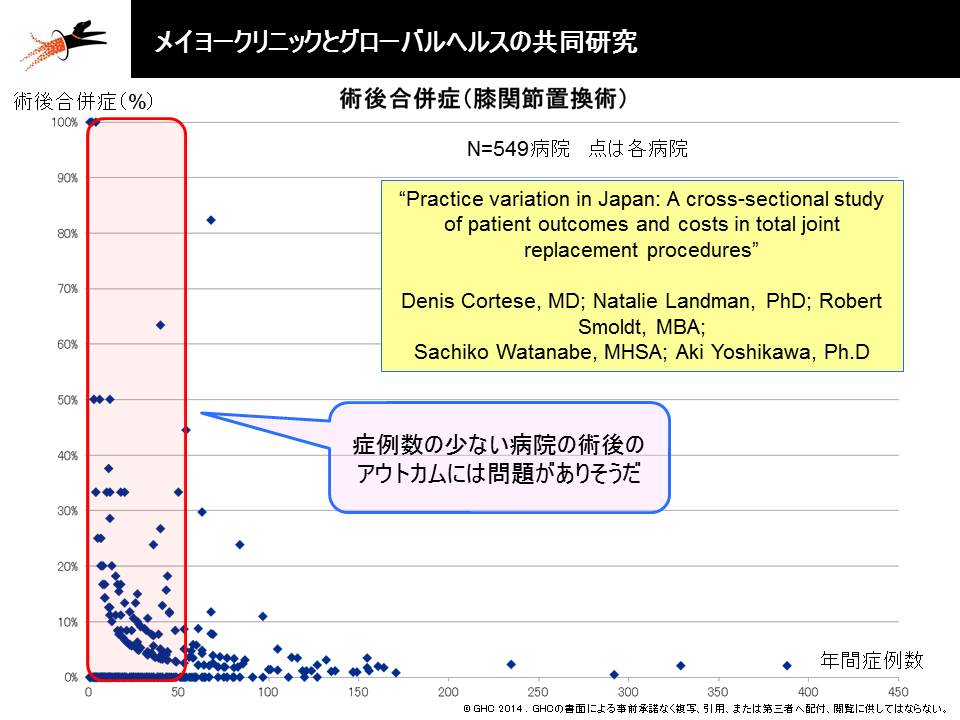
人工膝関節置換術における症例数と術後合併症の関係
このように「急性期入院医療の資源、とりわけ医療人材が多くの医療機関に散在してしまっている→▼医療の質(医療安全等)の確保・向上を阻害している▼一部の医師の労働負担が重くなる—という事態が生じている」点を踏まえて、高宮参事官は、(3)の急性期病院機能について次のような客観的基準等を設け、その基準等をクリアした病院のみが【急性期病院】として報告可能とする考えを提案しました。状況は地域ごとに異なるため、例えば「都市部向けの基準」「医師少数区域向けの基準」など複数の基準等が設定されることになりそうです。
▽医療の質やマンパワーの確保のため、一定の症例数集約が求められる【急性期病院】機能について、都道府県知事への報告にあたっては「一定の水準を満たす役割」(いわば基準値)を設定することが必要となる
↓
▽その際、「絶対的な医療提供量」だけでなく、「地域でのシェア等の地域の医療需要に応じた役割」の設定も検討する
↓
▽持続可能な医療従事者の働き方や医療の質を確保するための医師や症例等の集約化に資するよう、【急性期病院】機能について、「構想区域ごとに、どの程度の病院数を確保するか」を、アクセスの観点や構想区域の規模等も踏まえながら検討する
この考え方に異論・反論は出ておらず、「概ね了承された」と言えます。医療保険者の立場で参画する松本真人参考人(健康保険組合連合会理事、河本滋史構成員(同連合会専務理事)の代理出席)は「患者の医療機関アクセスにも配慮したうえで、急性期機能の重点化を行い、限られた医療資源の有効活用を促すべきである。高度専門医療を提供する病院がどこなのかが明確になり、一般国民にもメリットがある」と歓迎しています。
ただし、▼急性期病院の集約化は必須であるが、それは「一部病院の急性期からの撤退」も意味する。その場合、経営を維持できなくなる病院も出てくることが予想され、配慮が必要であろう。また地域住民の医療へのアクセスも重要な要素であり、様々な点を十分に勘案する必要がある(岡俊明構成員:日本病院会副会長)▼地域(過疎地など)によっては【急性期病院】機能を確保できないケースも出てこよう、地域医療構想区域単位ではなく「都道府県単位で【急性期病院】機能確保」なども検討すべきではないか(猪口雄二構成員:全日本病院協会会長、江澤和彦構成員:日本医師会常任理事)▼【急性期病院】機能は、入院だけでなく、外来での医療提供も合わせて考えるべき(望月泉構成員:全国自治体病院協議会会長)—といった声も出ています。
「患者減→病院経営危機」の中、急性期病院絞り込み方針に反対意見は出ていないが・・・
「医療提供内容などの機能」と「地域における病院数」という2つの軸で、【急性期病院】を、言わば「絞り混む」「手上げ出来る病院を限定する」ものと言え、猛反対の声も出ると予想されました。しかし、「患者数減→病院経営の危機」という事態に直面する中で、医療提供サイド、とりわけ病院サイドからも「正面からの反対」意見は出ていません。
もっとも、今後、この仕組み(医療機関機能報告)と診療報酬等が紐づけられた場合には状況が変わってくる可能性もあります。
急性期入院医療の機能を評価する診療報酬としては、例えば【急性期充実体制加算】や【総合入院体制加算】、【急性期一般入院料1】、【DPCの特定病院群】などが思い浮かびます。ある地域で「●●の医療提供機能、●%の患者シェアを基準とする【急性期病院】機能は、この構想区域では3病院まで」などの基準が仮に設定され、【急性期病院】機能と診療報酬との強い紐づけが行われた場合には、「この地域では【急性期充実体制加算】を取得できる病院は3病院まで」などの厳しいルールが設けられる可能性もゼロではありません。
現在の病床機能報告でも、「病棟の4機能」(高度急性期、急性期、回復期、慢性期)と診療報酬との一定の紐づけが行われていますが、「報告する機能、ベッド数などに制限は設けられていない」(「この地域では急性期病棟は●床まで」などの基準・制約はない)ことから、その紐づけは厳格なものとは言えません(例えば療養病床が「急性期」と報告することも認められ、また急性期で報告した病棟ではなければ●●入院料は算定できないなどの制限もない)。
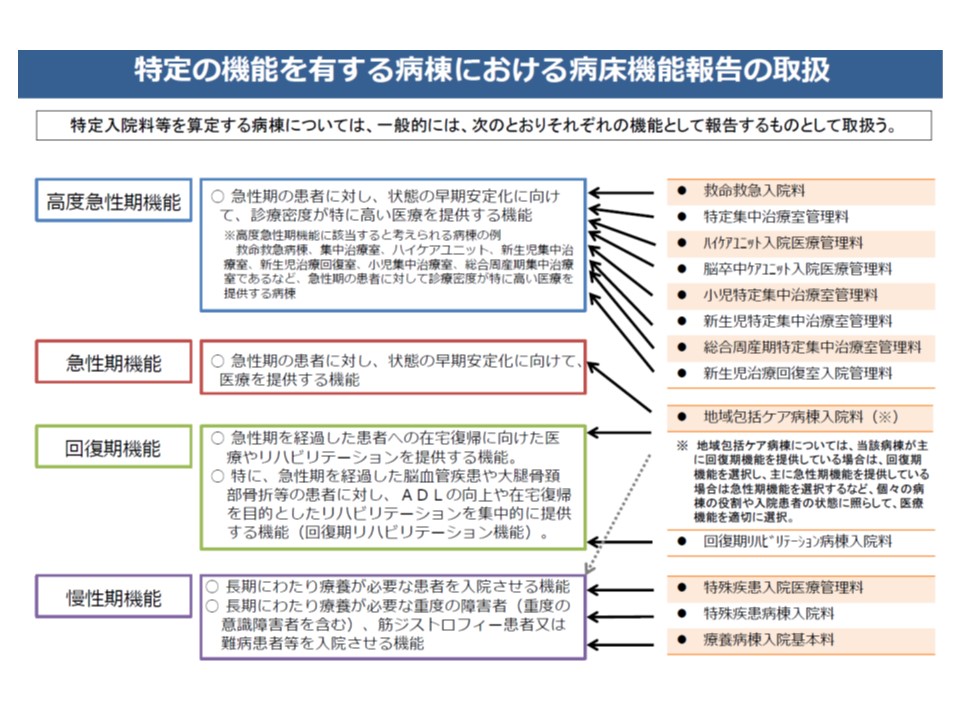
病床機能報告の4機能と、診療報酬上の特定入院料の紐づけ
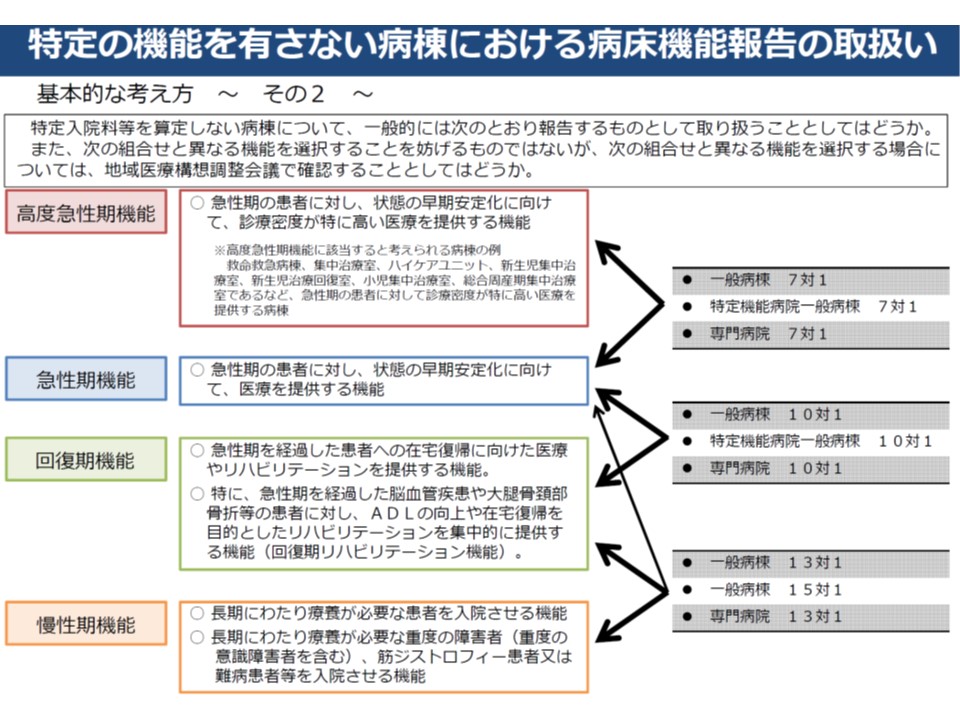
▼7対1は高度急性期または急性期▼10対1は急性期または回復期▼13対1・15対1は回復期または慢性期、一部は急性期—といった基本的な紐づけが行われた。もちろん異なる報告をすることも可能である
「医療機関機能の基準」詳細などは、今後、時間をかけて議論していきます(年内に新地域医療構想の大枠を固め、その後に議論する「新地域医療構想ガイドライン」の中で詳細な基準などを詰めていく)が、その中でどういった案が示され、どういった議論が進むのか、今から注目する必要がありそうです。この点に関連して猪口構成員は「診療報酬について、現在のストラクチャー中心の評価から、プロセス・アウトカムを重視した評価へ早期に移行しなければ、病院経営・地域医療提供体制の維持が難しくなる」とコメントしています。
高齢者救急や在宅支援などの病院機能、地域・医療機関により状況が異なる点を踏まえて検討
また、(1)の「高齢者救急の受け皿となり、地域への復帰を目指す機能」、(2)の「在宅医療を提供し、地域の生活を支える機能」については、次のように地域によって需要供給の状況が大きくバラついていることが高宮参事官から再確認されました。
▽多くの医療機関では1か月あたり「100人未満」の訪問患者を対象として在宅医療を提供しているが、一部医療機関では1か月あたり「200人以上」の訪問患者を対象としている
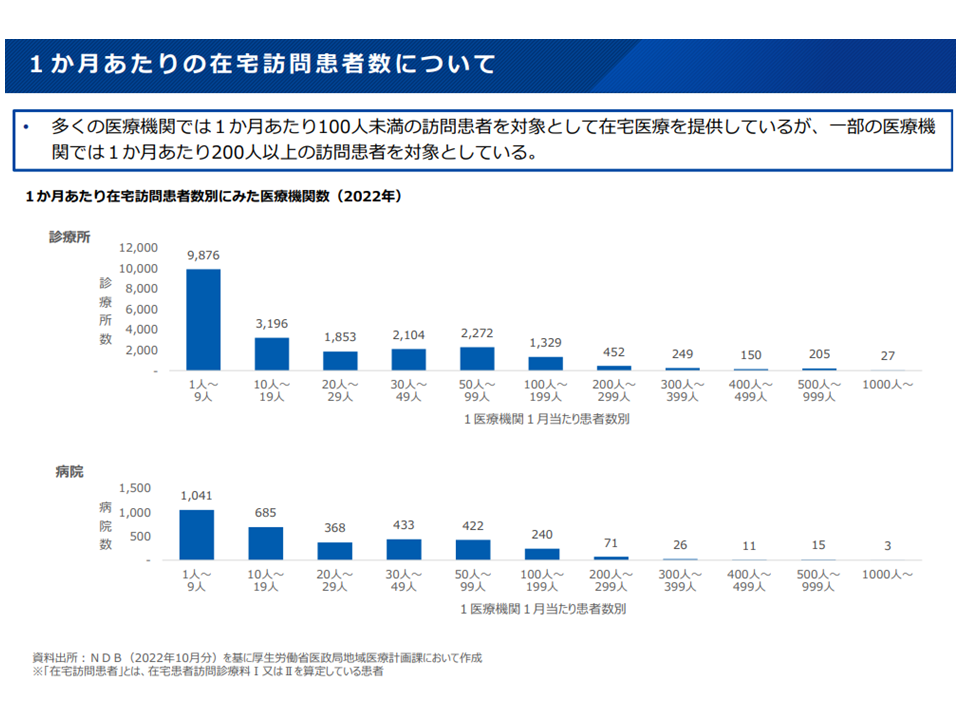
1か月当たりの訪問診療患者数は医療機関によって大きなバラつきがある(新地域医療構想検討会(1)5 241017)
▽2次医療圏ごとに、病院が対応する在宅訪問患者の割合が異なり、地域によって「在宅医療に係る病院の役割」が異なっている(クリニックが在宅医療を十分担っている地域では病院の役割は小さく、逆の地域では病院の役割が大きくなるイメージ)

地域によって、在宅医療に果たす病院の役割は大きく異なる(新地域医療構想検討会(1)4 241017)
このため高宮参事官は、(1)(2)の医療機関機能報告に関して次のような考え方を提示しました。
▽(1)の【高齢者救急の受け皿となり、地域への復帰を目指す機能】、(2)の【在宅医療を提供し、地域の生活を支える機能】については、地域ごとに増加する医療需要に対応できるようにする
↓
▽例えば在宅医療において、地域によって病院が対応する在宅訪問患者の割合が異なるなど、「地域の実情に応じて医療機関に求められる役割が変わりうる」ことに留意した上で、報告のあり方を検討する
この方針にも異論・反論は出ておらず、詳細は、上述したように今後のガイドライン論議を待つことになりますが、▼医療機関機能を柔軟に選択・報告できる仕組みとすべき(江澤構成員)▼「在宅療養患者が増悪→救急搬送→早期の在宅復帰」を地域で可能とするために、各機能のパターンなどを組み合わせたモデルを例示すべきである(松本参考人)—などの声が早くも出ています。
今後、さらに精力的に議論が進められ、年内(2024年内)の最終とりまとめを目指します。
なお、Gem Medを運営するグローバルヘルスコンサルティング・ジャパン(GHC)では、機能再編や経営強化プランを策定する公立病院を支援するサービスメニューも準備しています。
GHCが「先行して新公立病院改革プラン改訂を行った病院」(市立輪島病院:石川県輪島市)を支援したところ、「入院単価の向上」「戦略的な病床機能強化の推進」などが実現されています。「経営強化」「機能強化」を先取りして実現している格好です。
ガイドラインでは「外部アドバイザーの活用も有効である」と明示していますが、コンサルティング会社も玉石混交で「紋切り型の一律の改革プランしかつくれない」ところも少なくありません。この点、GHCでは「膨大なデータとノウハウ」「医療政策に関する正確かつ最新の知識」をベースに「真に地域で求められる公立病院となるための経営強化プラン」策定が可能です。
●GHCのサービス詳細はこちら
従前より「地域単位での医療提供体制見直し」に着目してコンサルティングを行っているGHCマネジャーの岩瀬英一郎は「従来通りの考えにとどまらず、より緻密な分析を行い、戦略をもった検討をベースとして『地域に必要とされる公立病院の姿』を個々の病院の実情に合わせて検討する必要がある」と強調しています。
【関連記事】
新たな地域医療構想、「病院機能の明確化」「実態にマッチした構想区域の設定」「病院経営の支援」など盛り込め—日病提言
新たな地域医療構想では、「回復期」機能にpost acute機能だけでなくsub acute機能も含むことを明確化—新地域医療構想検討会(2)
新たな地域医療構想、「病床の必要量」推計は現行の考え方踏襲、「病床機能報告」で新たに「病院機能」報告求める—新地域医療構想検討会
新たな地域医療構想論議、「現行の考え方を延長する部分」と「新たな考え方を組み込む部分」を区分けして進めよ—社保審・医療部会(2)
新たな地域医療構想、患者減が進む中で地域の実情踏まえた統合・再編など「医療機関の経営維持」等も重要視点の1つ—新地域医療構想検討会
新たな地域医療構想は「2040年頃の医療提供体制ビジョン」、医療計画は「直近6年間の医療提供体制計画」との役割分担—新地域医療構想検討会
新たな地域医療構想、協議の旗振り役明確化、公民の垣根超えた議論、医療・介護全体見た改革推進が極めて重要—新地域医療構想検討会
医療・介護連携の強化が「医療提供体制改革、新地域医療構想」を考える上で必要な不可欠な要素—新地域医療構想検討会
2040年頃見据えた新地域医療構想、病院の主体的な動き(機能転換など)が必要な分野について「何が必要か」の深堀りを—新地域医療構想検討会
2040年頃見据えた新地域医療構想、在宅医療の強化、構想区域の見直し、「病院」機能明確化などですでに共通認識—新地域医療構想検討会
【ポスト地域医療構想】論議スタート、医療介護連携、構想区域の在り方、医療人材確保、必要病床数設定等が重要論点—新地域医療構想検討会
【ポスト地域医療構想】論議を近々に開始、入院だけでなく、外来・在宅・医療介護連携なども包含して検討—社保審・医療部会(1)
地域医療構想実現に向けて国が技術的・財政的支援を行う【モデル推進区域】、石川県「能登北部」など14区域の指定を決定—厚労省
地域医療構想実現に向けた取り組み、依然地域間に大きなバラつき、非稼働の病床数は全国で3万5571床に—地域医療構想・医師確保計画WG(3)
2024年度病床機能報告、地域包括医療病棟は急性期または回復期で報告、時間外加算取得状況の報告も—地域医療構想・医師確保計画WG(2)
地域医療構想実現に向け国が技術的・財政的支援を行うモデル推進区域、石川県「能登北部」など12区域を指定—地域医療構想・医師確保計画WG(1)
地域医療構想の実現に向け、都道府県に1-2か所の推進区域、全国に10-20か所のモデル推進区域を定め、国が技術的・財政的支援—厚労省
地域医療構想実現に向けた取り組みはバラつき大、国が「推進区域、モデル推進区域」指定し支援実施—地域医療構想・医師確保計画WG
地域医療構想、日本全国では進捗しているが地域ごとに大きな過不足、ポスト地域医療構想では地域実情反映を—地域医療構想・医師確保計画WG
2023年度までに全病院に求められる機能再検証進む、今後「外来・在宅も含めた医療体制改革」論議にも期待—地域医療構想・医師確保計画WG(2)
2025年度に全国の病床数総量は119万床で「必要量と一致」するが、地域ごとの過剰・過少がある―地域医療構想・医師確保計画WG(1)
厚労省認定の「複数医療機関の再編・統合」、「医療機能に関連する設備共有」等の新メリット付与—地域医療構想影響に・医師確保計画WG
民間病院の機能再検証に遅れ、2025年度の地域医療構想実現に向け「機能再検証の進捗状況」を定期チェック—地域医療構想・医師確保計画WG
民間病院も巻き込んだ「地域医療構想の2025年度実現」協議を活性化し、進捗状況を定期チェックせよ—第8次医療計画検討会
第8次医療計画に向けた意見を取りまとめ!新興感染症対応と通常医療との両立・確保に向けた議論スタート!—第8次医療計画検討会
2023年度から【ポスト地域医療構想】作成論議!各病院・都道府県はまず「2025年度の地域医療構想実現」を!—社保審・医療部会(1)
地域医療構想の必要病床数と病床機能報告結果、単純比較できない点を再確認―地域医療構想・医師確保計画WG(1)





