後発品使用促進に向け、「全都道府県で2029年度までに数量80%」の主目標+「金額で65%以上」のサブ目標設定—社保審・医療保険部会
2024.3.18.(月)
後発医薬品この使用促進を、「後発医薬品の供給不安」が長引く中で進めるため、次のような目標を設定する—。
【主目標】
▽数量シェアを2029年度末までに全ての都道府県で80%以上とする(継続)—
【副次目標】
▽2029年度末までに、「バイオシミラーが80%以上を占める成分数」が全体の成分数の60%以上とする—
▽後発医薬品の金額シェアを2029年度末までに65%以上とする—。
こうした内容が、3月14日に開催された社会保障審議会・医療保険部会で固められました。今後「医療費適正化計画」に反映されます。

3月14日に開催された「第176回 社会保障審議会 医療保険部会」
金額シェア65%を達成するには「バイオシミラーの使用促進」などが不可欠で、具体策も詰めていく
Gem Medで報じているとおり、医療保険財政が厳しさを増しており、今後も増していきます。
「医療技術の高度化」が進むことで、医療費も高騰していきます。脊髄性筋萎縮症の治療薬「ゾルゲンスマ点滴静注」(1億6707万円)、白血病等治療薬「キムリア」(3350万円)などの超高額薬剤の保険適用が相次ぎ、さらにキムリアに類似したやはり超高額な血液がん治療薬も次々に登場してきています。さらに、新たな認知症治療薬「レケンビ」が保険適用され、患者数が膨大なことから、医療保険財政に及ぼす影響が非常に大きくなる可能性があります。
同時に「高齢化の進展」による医療費高騰も続きます。ついに昨年度(2022年度)から団塊世代が75歳以上の後期高齢者となりはじめ、2025年度には全員が後期高齢者となります。後期高齢者は若い世代に比べて、傷病の罹患率が高く、1治療当たりの日数が非常に長く、結果、1人当たり医療費が若年者に比べて2.4倍と高くなります(関連記事はこちら)。このため、高齢者の増加は「医療費の増加」を招きます。
このように医療費が高騰していく一方で、支え手となる現役世代人口は2025年度から2040年度にかけて急速に減少していきます。
「減少する一方の支え手」で「増加する一方の高齢者・医療費」を支えなければならないために医療保険の制度基盤が極めて脆弱になり、さらに今後も厳しさを増してくと考えられるのです。
こうした中では、「医療費の伸びを、我々国民が負担できる水準に抑える」(医療費適正化)ための取り組みが極めて重要となります。政府も、▼平均在院日数の短縮による入院医療費の適正化(入院基本料や特定入院料、DPCの包括点数は「1日当たり」の支払い方式であり、在院日数の短縮が入院医療費の縮減に効果的である)▼後発医薬品(ジェネリック医薬品、後発品)の使用促進による薬剤費の圧縮▼病院の機能分化推進と連携の強化▼地域差(ベッド数、外来受療率、平均在院日数など)の是正▼保健事業の充実による健康寿命の延伸―など、さまざまな角度から医療費適正化に向けて取り組んでいます。
このうち「後発医薬品(ジェネリック医薬品、後発品)の使用促進による薬剤費の圧縮」に関しては、これまでに「2023 年度末までに全ての都道府県で80%以上(数量ベース)」(経済財政運営と改革の基本方針2021(骨太方針2021)、関連記事はこちら)といった目標が定められ、取り組みが進められてきています。
ただし、現状を見ると「オールジャパンでは80%以上をクリアできているが、都道府県単位では達成できていない自治体もある」ことから、医療保険財政の安定化に向けて「さらなる後発品の使用促進に向けた新目標設定と、それを実現するための方策」が求められています。
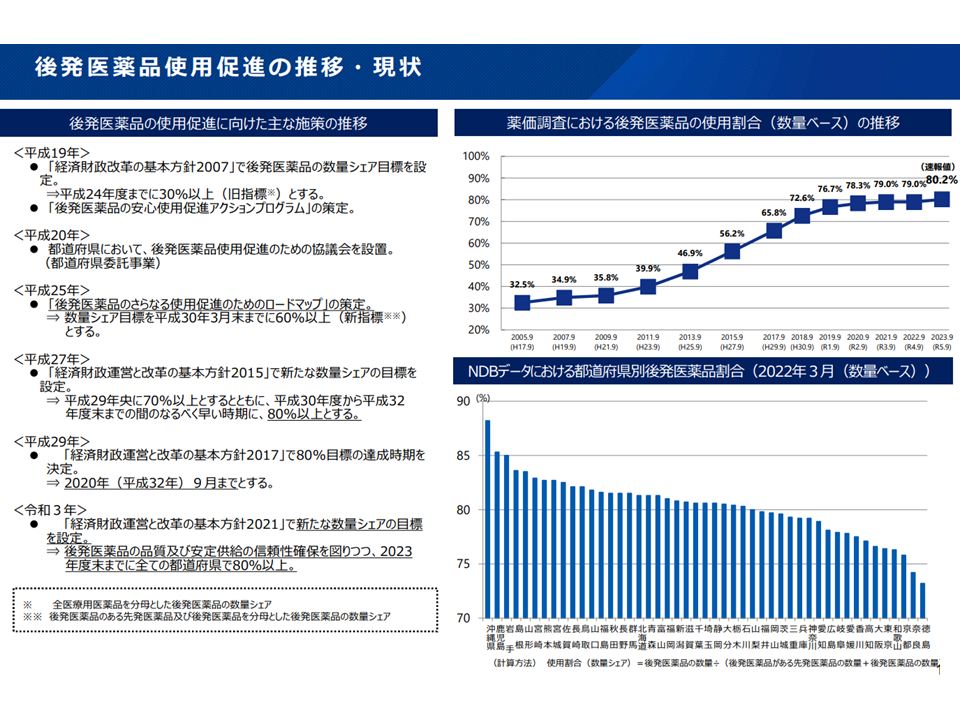
後発品使用の状況(社保審・医療保険部会1 240314)
もっとも、一部後発品メーカーの不祥事に端を発する後発品を中心とした欠品・品薄などが時間の経過とともに拡大し、「後発品使用推進にブレーキがかかる」→「再び上昇する」→「再び足踏み状態となる」という状況が続いています。新目標設定には、こうした状況にも配慮しなければなりません。「厳しい後発品使用目標が、後発品メーカーの負担を増し、現下の供給不安を招いているのではないか」との声もあるためです。
こうした状況を総合的に勘案し、厚生労働省医政局医薬産業振興・医療情報企画課の水谷忠由課長は次のような目標値(2029年度をゴール)案を提示しました。
【主目標】
▽数量シェアを2029年度末までに全ての都道府県で80%以上とする(継続)—
【副次目標】
▽2029年度末までに、「バイオシミラーが80%以上を占める成分数」が全体の成分数の60%以上とする—
▽後発医薬品の金額シェアを2029年度末までに65%以上とする(金額シェアは「後発医薬品の購入量×薬価」÷「後発医薬品の購入量×薬価+後発医薬品のある先発品の購入量×薬価」で計算)—。

後発品使用の新目標(2029年度ゴール)(社保審・医療保険部会3 240314)
医療保険財政の安定化という目的に照らせば、「医療費、薬剤費の減少に直接つながる、金額ベースの目標値設定が望ましい」とも考えられ、「金額シェア65%以上」との新目標値が設定されました。
しかし、金額シェアを高めるためには、例えば「後発品の中でも最も高価なものの使用を進める」(後発品は3価格帯に分かれる)などの手法も考えられますが、これでは「医療費、薬剤費を減少させる」という目的には沿いません。また、医療機関・薬局において「金額(=薬価)を常に頭に置いて、後発品選択を進める」ことは実務に照らして困難とも考えられます。
そこで、医療機関・薬局において、すでに馴染みが深くなっている「数量シェア」を【主目標】として設定し、「金額シェア」は【副次目標】に置かれています。
また、「65%以上」という目標値の設定について、水谷医薬産業振興・医療情報企画課長は「薬効分類別に数量シェア(下図の縦軸)と金額シェア(下図の横軸)との関係を見ると、『さらに先発品から後発品への置き換えの余地がある』領域(オレンジ色囲みにある抗パーキンソン薬や、他に分類されない代謝性医薬品など)が存在する。こうした領域について、後発品への置き換えが進む(「青のライン」にまで増加させる)と仮定した場合、現在の金額シェア『56.7%』を『65%』程度に引き上げられる」と説明しています。
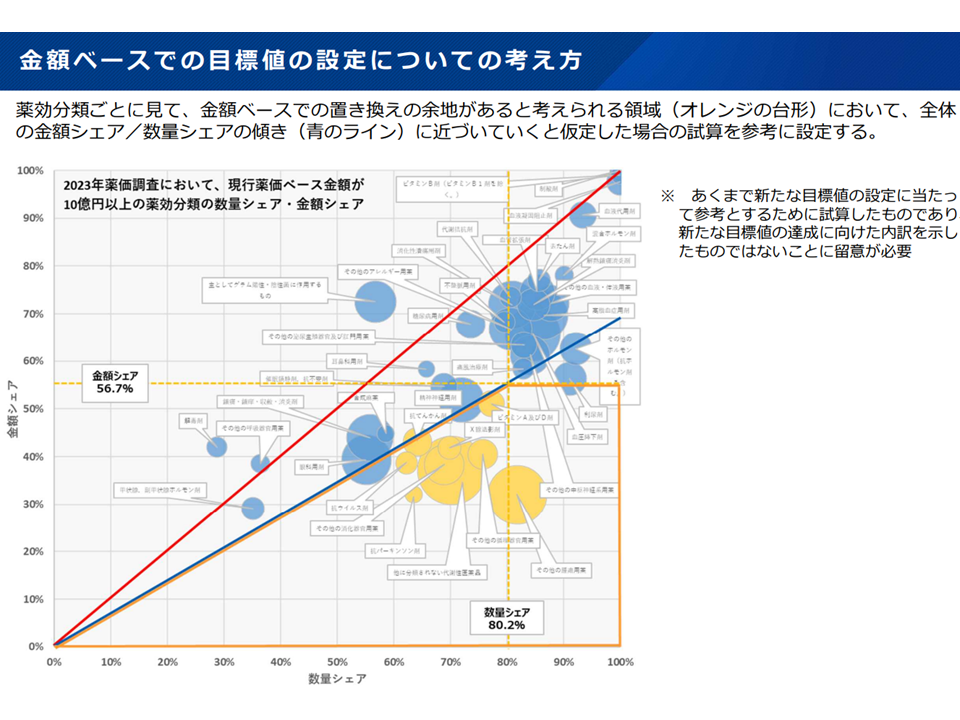
金額シェア目標設定の考え方(社保審・医療保険部会4 240314)
さらに水谷医薬産業振興・医療情報企画課長は「金額シェアを高めていくためには、これまでの『後発品使用促進策』とは異なるアプローチ、具体的には『バイオシミラー』など高額医薬品の後発品の使用促進などが必要となる。しかし、例えばバイオ医薬品について、一般の化成品と同様に『治療途中に変更する』ことは困難であり、『治療開始時点からバイオシミラーを使用してもらう』といった取り組みが、バイオシミラーの使用促進では必要となる。現在、バイオシミラーの使用促進策(患者、医療者への説明、開発促進など)についての研究・検討を進めており、その成果も踏まえて『バイオシミラーの使用促進→金額シェアの拡大』を図っていく」旨の考え方も示しています。
こうした考えに沿って、【副次目標】として「バイオシミラー」「金額シェア」の目標値設定がなされています。
この新たな後発品使用促進の目標について明確な異論・反論は出ていませんが、「後発品の使用促進のためには、後発品の安定供給が大前提となる」との指摘が猪口雄二委員(日本医師会副会長)や渡邊大記委員(日本薬剤師会副会長)、佐野雅宏委員(健康保険組合連合会副会長)らから強く出されました。
この点について水谷医薬産業振興・医療情報企画課長は、「後発医薬品の安定供給等の実現に向けた産業構造のあり方に関する検討会」において▼後発品産業の在るべき姿の明確化▼安定供給等の企業情報の可視化(薬価制度でも対応、関連記事はこちらとこちら)▼少量多品目構造の解消▼生産効率の向上▼オーソライズドジェネリック(AG、先発品と全く同じ後発品)やサプライチェーン強靱化—などの方針がまとめられた(中間とりまとめ、厚労省サイトはこちら)ほか、次のような「後発品メーカーにおける自主点検の強化」も併せて図ることで「安定供給の確保」につなげていく考えを強調しています。
▽「日本ジェネリック製薬協会」の加盟・非加盟を問わず自主点検を行うよう求める
▽後発医薬品に係る承認書の「製造方法欄」、「別紙規格欄」、規格及び試験方法欄」と対応する手順書・実際の業務内容を自主点検する
▽点検にあたっては「製造・試験等に従事している従業員へのヒアリング」も行う
▽点検の実施主体(企業自体か外部機関か)を明確にした上で、点検結果の公表を求める
▽自主点検の内容を踏まえてリスクを行政(都道府県9が評価し、「無通告立入検査」を計画・実施する(都道府県をPMDAが支援する)

後発品メーカーによる自主点検の実施(社保審・医療保険部会2 240314)
このほか、新目標の運用にあたり、▼後発品供給不安に鑑みて「限定出荷等となっている品目を含む成分を除いた数量シェア・金額シェア」も参考として示す▼薬効分類別等で数量シェア・金額シェアを見える化する▼都道府県別に数量シェア・金額シェアの見える化を行い、取り組み促進に役立ててもらう▼目標年度等については、後発医薬品の安定供給の状況等に応じ、柔軟に対応する▼2026年度末を目途に状況を点検し、必要に応じて目標の在り方を検討する—などの考え方も示されています。
この新目標は「医療費適正化計画」にも反映されます(医療費適正化計画は2024年度からスタートするが、今般の新目標設定を踏まえ、2024年度に国の基本方針(都道府県が医療費適正化計画を作成する際の指針、厚労省サイトはこちら、関連記事はこちら)を見直し、都道府県で医療費適正化計画を2025年度以降に見直す見込み)。
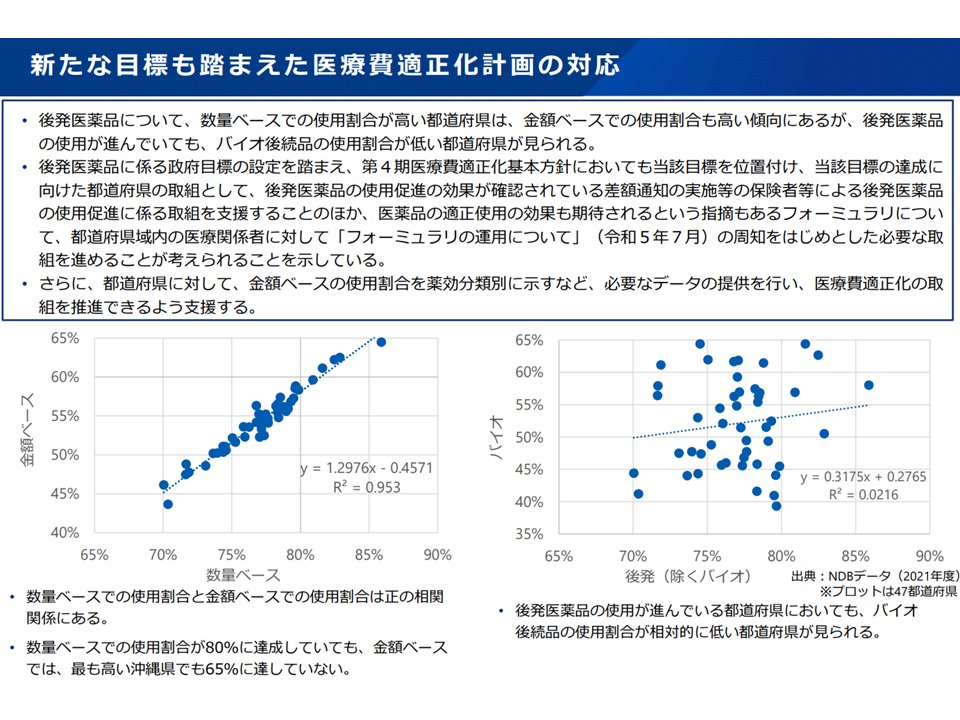
後発品使用の新目標は、医療費適正化計画にも反映される(社保審・医療保険部会5 240314)
【関連記事】
医療機関等の窓口での「マイナンバーカードはお持ちですか?」との声掛けが、マイナ保険証利用に非常に有効—社保審・医療保険部会
医療DXの入り口「マイナンバーカードによる医療機関受診」促進のため総合対策、全医療機関に利用状況を通知—社保審・医療保険部会
「医療療養病床→介護保険施設等」転換を2025年度末まで財政支援、マイナ保険証利用率高い医療機関へ補助—社保審・医療保険部会
「長期収載品」と「最も高い後発品」との価格差の「2分の1以下」を選定療養(患者負担)とせよ—社保審・医療保険部会(1)
「長期収載品と後発品との価格差の一部」の選定療養(患者負担)化、医療上の必要性や後発品供給への配慮も必要—社保審・医療保険部会
「長期収載品と後発品との価格差の一部」を選定療養(患者負担)へ、簡易なオンライン資格確認も導入進める—社保審・医療保険部会(2)
入院時食事療養費、昨今の食材費急騰を踏まえて「患者の自己負担」部分を引き上げへ—社保審・医療保険部会(1)
訪問看護で2024年秋からオンライン請求・オンライン資格確認を義務化、長期収載医薬品の患者負担引き上げを検討—社保審・医療保険部会
子供医療費の助成を拡大する市町村が増えると予想されるが、「不適切な医療機関受診の増加」などを懸念—社保審・医療保険部会(2)
全国の分娩施設の「出産費用や機能、サービス」などを公表し、妊婦の「施設を比較・選択」を支援—社保審・医療保険部会(1)
医療保険改革案まとまる!「段階的な保険料(税)引き上げ」により、後期高齢者の急激な負担増に配慮!—社保審・医療保険部会(1)
産科医療機関の費用だけでなくサービス内容等も併せて公表せよ!医療保険改革論議が大詰め迎えるが・・・—社保審・医療保険部会(2)
出産育児一時金の引き上げなどした場合、所得の高い後期高齢者で年間、数千円から十数万円の保険料負担増—社保審・医療保険部会(1)
現役世代「内」で医療費負担の公平性を担保する仕組みを一部導入!現役世代の負担軽減・給与増を図る!—社保審・医療保険部会
現役世代の医療費負担軽減に向け、後期高齢者、とりわけ高所得な高齢者の負担増を実施へ—社保審・医療保険部会(2)
白内障手術・化学療法、2024年度から各都道府県で「計画的な外来移行」を推進!抗菌剤の使用適正化も!—社保審・医療保険部会(1)
高齢者にも「出産育児一時金」への応分負担求める!「全国医療機関の出産費用・室料差額」を公表し妊婦の選択支援—社保審・医療保険部会
高齢者と現役の「世代間」、高齢者・現役世代各々の「世代内」で医療費負担の公平性を担保する見直し—社保審・医療保険部会(2)
紙レセ医療機関等に「資格確認のみ」行う簡素なオンライン資格確認等システム導入し、保険証廃止に対応—社保審・医療保険部会(1)
2024年度からの新医療費適正化、「白内障手術・化学療法等の外来移行」なども指標・目標値を定めて推進—社保審・医療保険部会
後期高齢者に「能力に応じた医療費負担」をより強く求めては!診療報酬対応の負担軽減も重要論点—社保審・医療保険部会





