訪問看護療養費、電子レセプト仕様を年度内に決定へ―医療保険部会
2017.11.14.(火)
訪問看護療養費を電子請求するための仕組みを整える。まずは、その際に用いる訪問看護療養費明細書(訪問看護レセプト)の記録条件仕様(情報の記録方法)などを今年度(2017年度)内に決める―。
11月8日に開催された社会保障審議会・医療保険部会の会合で、厚生労働省がこうした方針を示しました。訪問看護は、医療保険と介護保険の両方から給付されるサービスです。介護保険の訪問介護費では、電子請求が既に導入されていますが、医療保険の訪問看護療養費ではいまだに紙レセプトでの請求となっています。医療保険の訪問看護レセプトも電子化されれば、訪問看護全体を把握・分析し、地域医療や在宅医療の質向上に役立たせることができます。さらに厚労省は、訪問看護レセプトの電子化によって訪問看護ステーション側の請求事務も効率化できると考えています。
また会合では、医療保険の加入者に対して保険者が割り当てる番号の「個人単位化」について厚労省が説明したほか、75歳以上の「後期高齢者」の自己負担の在り方が話し合われました。

11月8日に開催された、「第108回 社会保障審議会 医療保険部会」
電子請求の開始時期は「未定」
訪問看護ステーションの数は、高齢化による需要増などの影響を受けて増加傾向にあり、2000年度の4049事業所から、昨年度(2016年度)には8613事業所へと倍増しています。16年度の訪問看護レセプト(医療保険)件数も、2000年度(53万5110件)の約4倍(244万8372件)に増加しています。
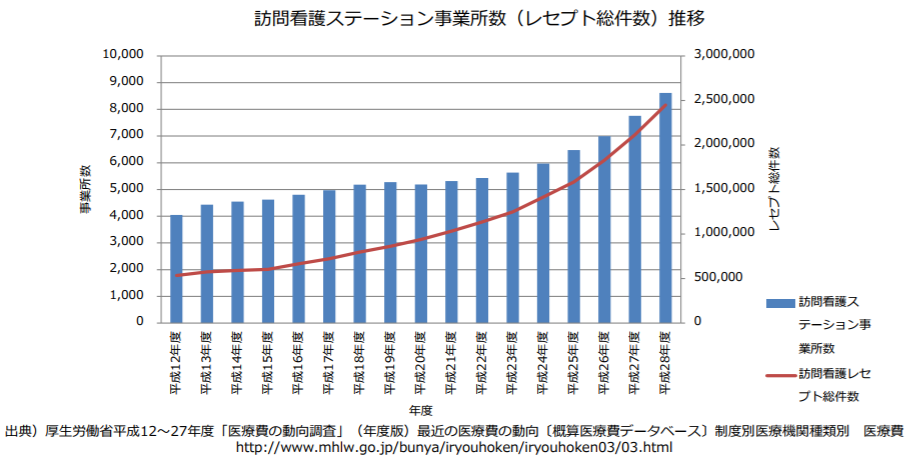
訪問看護ステーションの事業所数も訪問看護レセプトの件数も増えている
そこで厚労省では、訪問看護レセプトの電子化に向けた検討を進めています。11月8日の医療保険部会では、関係者の会議をこれから開き、そこで電子請求のためのマスターや記録条件仕様などを作成する方針を示しました。
この会議のメンバーは、日本看護協会や全国訪問看護事業協会、日本訪問看護財団、日本医師会、保険者、審査支払機関、保健医療福祉情報システム工業会(JAHIS)などの代表者です。
記録条件仕様などは今年度(2017年度)内に作成される見通しです。ただし、電子請求の開始時期などは未定で、単純に「診療報酬改定のタイミングで来年(2018年)4月から」というわけにはいかないようです。電子化が進めば、訪問看護ステーションにとっても請求事務の効率化が期待されます。
11月8日の会合では、菊池令子委員(日本看護協会副会長)が「早急に進めてほしい」と求めたほか、松原謙二委員(日本医師会副会長)も早期の電子化に前向きな姿勢を示しました。
医療保険「資格」のオンライン確認、2020年8月の本格運用目指す
11月8日の会合で厚労省は、医療保険の被保険者番号を個人単位化させるメリットや、そのスケジュールの見通しも示しました。
医療保険の加入者資格は現在、個人単位ではなく世帯単位で、健康保険組合などの保険者ごとに管理されています。そのため、被保険者一人一人が、これまでにどんな保険者に加入してきたか(「生まれてから成人するまではA健保組合に加入し、それから30歳まではB保険組合、40歳からはC保険組合」といった“遍歴”)は、厚労省も保険者も把握できていませんでした。
そこで厚労省は、個人単位の番号を加入者ごとに割り振る「被保険者番号の個人単位化」と、「資格履歴を一元管理できるシステムの整備」を目指しています。具体的には、個人単位の番号を各保険者が割り振るルールにした上で、一人一人の番号がどう変わっていったか(資格の履歴)を審査支払機関が管理します。これにより、「保険者をまたいだ継続的な資格管理が、個人単位で可能になる」というわけです。
こうした管理ができれば、患者や医療機関、保険者にとって4つのメリットがあると厚労省は指摘しています。1つ目は「資格確認事務の効率化」で、患者が窓口で提示した健康保険証やマイナンバーカードの電子証明書を用いて、医療機関や薬局が、その患者が資格を持つかどうかをオンラインですぐ確認できるようになります。
そうした仕組みがない今は、離職などに伴って資格を失った患者が、返却すべき健康保険証を医療機関の窓口で提示して、“保険診療”を受けることができてしまっています。この場合、元に加入していた保険者が、本来なら支払わなくてよい医療費を負担しており、最終的には被保険者一人一人が負担する保険料に跳ね返ってきます。こうした不合理を解消できると期待されます。
このほかにも、(1)被保険者がこれまでの自分の保健医療データ(健診結果の数値など)を確認して、健康づくりなどにつなげられる(2)医療機関や薬局が患者の情報を個人単位で共有して、救急時の対応や重複投薬の適正化などに活用できる(3)個人単位の「生涯を通じた保健医療データ」を分析でき、保健医療の質向上に生かせる―といったメリットがあるようです。
なお、被保険者番号を個人単位化して、資格のオンライン確認などを開始するまでには、保険者のシステム改修や、新しい被保険者番号を記載した健康保険証の交付などが必要になります。厚労省では、そうしたプロセスを経て、2020年8月ごろにオンライン確認を「本格運用開始」したいと考えています。
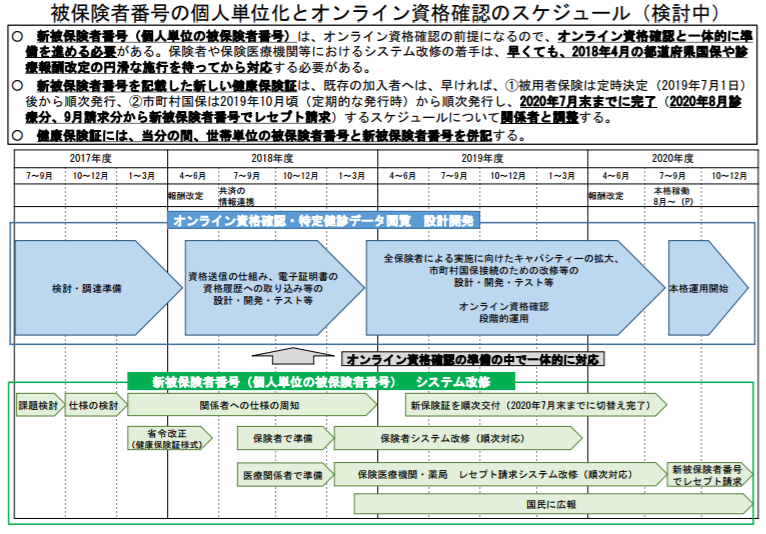
厚労省は、「オンライン資格確認」を2020年8月に「本格運用開始」させるスケジュール(検討中)を示した
後期高齢者の窓口負担「2019年度から2割にしては」と保険者が提案
11月8日の医療保険部会では、75歳以上の後期高齢者の自己負担(窓口負担)増をめぐって委員の意見が対立しました。
後期高齢者の窓口負担(医療費のうち、病院などの窓口で支払う自己負担)は「1割」が原則(所得が現役並みの人は「3割」)です。政府の財政再建に向けた計画(経済・財政再生計画)の工程表では、この割合が本当に適切か検討して、来年度(2018年度)中に結論を出すことになっています。
8日の会合では、「後期高齢者割合は2055年には『4人に1人』に至ると推計される」といった【人口の動向】や、「世帯主が75歳以上の世帯の1人当たり所得額は、ここ10年ほどおおむね横ばいである」いった【家計の状況】、「後期高齢者をそれ以外の人と比べると、受診率が高いものの、レセプト1件当たりの受診日数や診療費に大きな差はない」といった【医療費の特性】に関するデータを厚労省が示しました。
それを踏まえた意見交換では、後期高齢者の窓口負担の割合を引き上げるよう藤井隆太委員(日本商工会議所社会保障専門委員会委員)や白川修二委員(健康保険組合連合会副会長)、安藤伸樹委員(全国健康保険協会理事長)らが主張しました。
白川委員や安藤委員が引き上げを主張したのは、後期高齢者への保険給付の約4割を、若人が加入する健保組合などが負担しているためです。このまま高齢化が進めば、若人の負担がさらに重くなるため、「支える側が耐えられない」(白川委員)などと警鐘を鳴らし、世代間の負担均衡を求めています。
また白川委員と安藤委員は、「2019年度から『2割』にする」という具体案を示し、藤井委員は「1.5割」などへの引き上げも視野に入れてはどうかと提案しました。
その一方で松原委員や兼子久委員(全国老人クラブ連合会理事)らは、高齢者を不安にさせて“受診控え”を起こし、重症化させる恐れがあるとし、引き上げに慎重な姿勢を示しています。寿命やそれまで生きるのに掛かる金額は見通しを立てづらいことから、松原委員は、後期高齢者の窓口負担の割合を据え置いたままで、新たに「人生が終わったときに『お礼金』をもらう制度をつくってはどうか」と提案しています。


【関連記事】
介護保険の訪問看護、ターミナルケアの実績さらに評価へ―介護給付費分科会(1)
重度者で訪問看護ニーズが高まり、かつ認知症患者が増加している―厚労省
紹介状なしに外来受診した際の特別負担、対象病院を拡大すべき—社保審・医療保険部会
2018年度診療報酬改定、効率的医療提供や働き方改革推進を視点に―医療保険部会
参照価格制の議論再燃、あるいは先発品の薬価を後発品と同額まで引き下げるか—医療保険部会
2018年度からの第3期医療費適正化計画、保険者・自治体・医療関係者・企業の連携が必要—社保審・医療保険部会
高額療養費の見直しで720億円、療養病床の居住費負担見直しで50億円の医療費適正化―社保審・医療保険部会
介護保険の3割負担、個人単位で2018年8月から導入―厚労省
医療保険改革案、政府与党で年末の予算編成に向けて方向性探る―社保審・医療保険部会
抗菌薬適正使用に向けた取り組みや医療用麻薬の投与日数をどう考えるか—中医協総会(2)
小児入院医療管理料、がん拠点病院加算と緩和ケア診療加算を出来高評価に—中医協総会
レセプトへの郵便番号記載、症状詳記添付の廃止、Kコードの大幅見直しなど検討—中医協総会
認知症治療病棟でのBPSD対策や入退院支援の在り方などを検討—中医協総会
2018年度から段階的に診療報酬請求事務の効率化や、診療データ活用などを進める—中医協総会
地域包括ケア病棟、「病院の規模」や「7対1の有無」などと関連させた議論に—中医協総会(1)
医療療養2、介護医療院などへの移行に必要な「経過措置」を検討—中医協総会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
複数医療機関による訪問診療を認めるべきか、患者の状態に応じた在宅医療の報酬をどう考えるか—中医協(1)
かかりつけ薬剤師指導料、対象患者は高齢者や多剤処方患者に絞るべきか—中医協総会(2)
生活習慣病の重症化予防、かかりつけ医と専門医療機関・保険者と医療機関の連携を評価―中医協総会(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)
7対1・10対1入院基本料、看護配置だけでなくパフォーマンスも評価する報酬体系に―中医協総会(1)
主治医機能に加え、日常生活から在宅までを診る「かかりつけ医機能」を評価へ―中医協総会(1)
2018年度診療報酬改定に向け、臨床現場でのICTやAIの活用をどう考えるか―中医協総会(1)
2018年度改定に向け入院医療の議論も始まる、機能分化に資する入院医療の評価を検討―中医協総会(1)
2018年度改定に向けた議論早くも始まる、第1弾は在宅医療の総論―中医協総会
2018年度改定に向け、医療部会でも基本方針論議スタート—社保審・医療部会(2)
紹介状なし外来患者の定額負担、500床未満の病院にも拡大の可能性—経済財政諮問会議
【2016年度診療報酬改定総点検6】主治医機能の評価、紹介状なし大病院患者の特別負担によって外来医療の機能分化
紹介状なしの大病院受診、病院の判断で定額負担求めないケースもあり得る―中医協総会
「紹介状なしの大病院受診患者」への新たな定額負担、厚労省は「最低額を定め、個別病院設定」する案を提示―中医協
16年度から、紹介状なしの大病院受診に定額負担を導入―医療保険改革案
大病院受診、紹介状なしの定額負担など16年度から-医療保険部会で改革案まとまる



