紹介状なし外来患者の定額負担、500床未満の病院にも拡大の可能性—経済財政諮問会議
2017.5.24.(水)
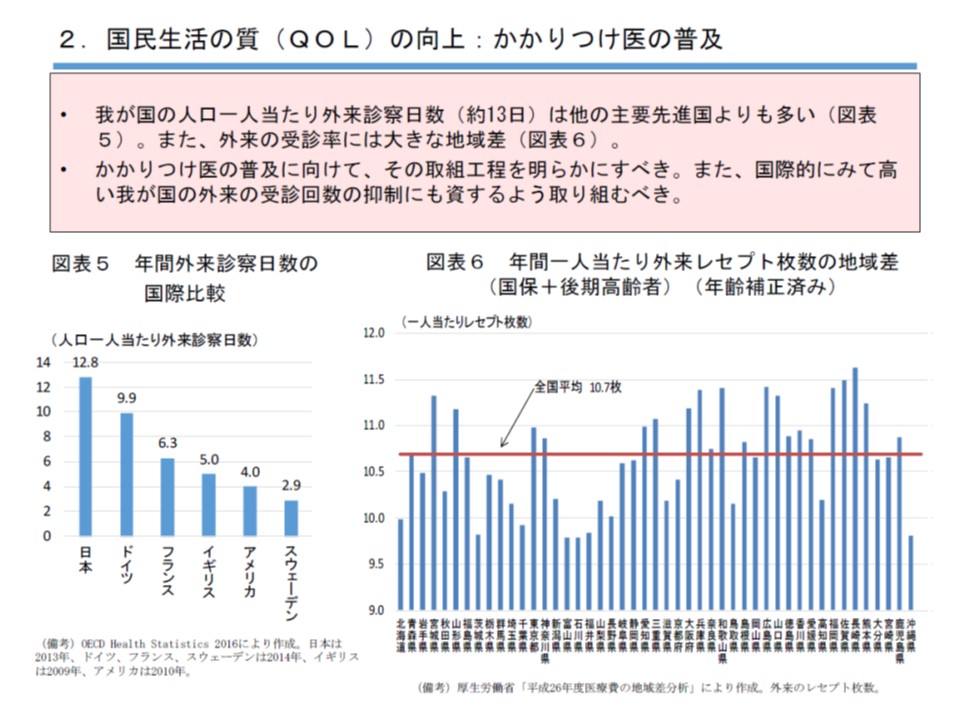
医療の質を高め、また国民皆保険を維持するために「かかりつけ医の普及」などを進める必要がある。そこで、紹介状なしに病院外来を受診した場合の定額負担について「対象の拡大」を行い、あわせてかかりつけ医以外を受診した場合の定額負担導入に向けた検討を進めるべきである—。
23日に開かれた経済財政諮問会議で、民間議員はこのように提言しました。
目次
紹介状なしの病院外来受診、2018年度改定で500床未満病院にも導入の可能性
民間議員は、国民皆保険の持続可能性を確保するために、▼かかりつけ医の普及▼かかりつけ薬局の普及▼健康増進・予防の推進―などを図る必要があるとも指摘。
かかりつけ医の普及に向けては、(1)紹介状なしの病院外来受診における定額負担の対象を拡大する(2)かかりつけ医以外を受診した場合の定額負担の導入に向けた検討を進める—よう求めています。
紹介状なし外来受診での定額負担は、2016年度の前回診療報酬改定において、「特定機能病院」と「500床以上の地域医療支援病院」を対象として、初診時に5000円以上・再診時に2500円以上の患者負担を新たに求めることとなっています(関連記事はこちらとこちらとこちら)。今般の提言により、例えば2018年度の次期診療報酬改定において、500床未満の病院にもこの定額負担が導入される可能性が出てきたことになります。
また「かかりつけ医以外を受診した場合の定額負担」については、昨年(2016年)に社会保障審議会の医療保険部会で議論され、「かかりつけ医の定義が不明確である」などの理由から実現されていません。ほかにも「複数のかかりつけ医を持つことは可能なのか」「かかりつけ医を持たない若者も少なくないが、その点をどう考えるのか」「病院はかかりつけ医に含まれるのか」など、さまざまな論点があり、今後の医療保険部会論議に注目が集まります(関連記事はこちらとこちら)。
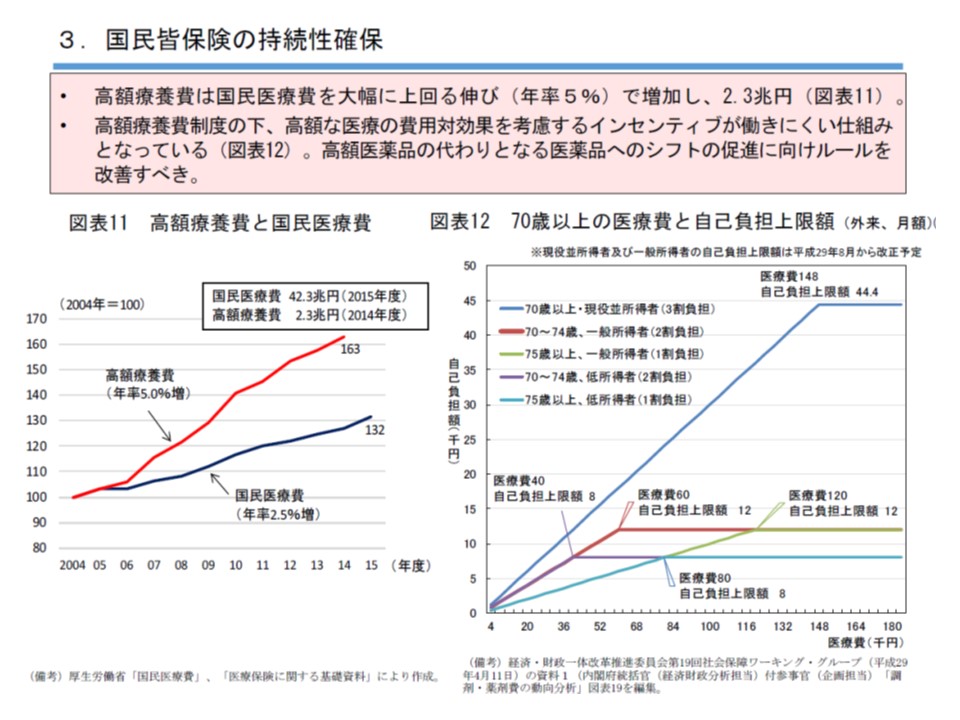
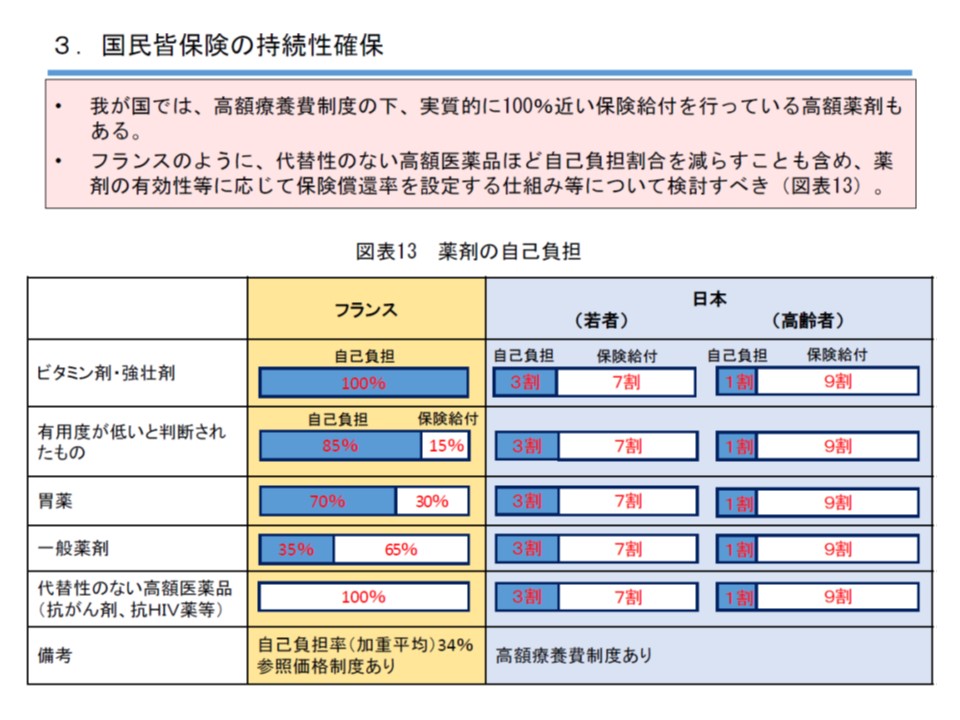
このほか民間議員は、▼高額薬剤の適正使用や後発品・バイオシミラーなどへのシフト促進に向けたルールの改善▼スイッチOTC医薬品の拡充▼フランスで導入されている「代替性のない高額医薬品ほど自己負担割合を減らす」ことも含め、薬剤の有効性などに応じて保険償還率を設定する仕組み—などを検討するよう提言しています(関連記事はこちら)。
新薬創出等加算、「革新性の高い医薬品」に対象を絞るべき
昨年(2016年)末に「薬価制度の抜本改革に向けた基本方針」が取りまとめられ、そこでは▼市場拡大に速やかに対応するための薬価見直し(年4回の新薬収載時)▼毎年の薬価調査と、乖離の大きな品目の薬価改定▼新薬創出・適応外薬解消等促進加算(新薬創出等加算)の抜本的見直しや費用対効果評価の本格的導入▼薬価算定方式の正確性・透明性の徹底や、外国価格調整方法の改善▼革新的バイオ医薬品およびバイオシミラー(バイオ後続品)の研究開発支援方策など▼安定的な医薬品流通の確保▼費用対効果を踏まえた、新たな医療技術の迅速な保険導入―といった方向が示されました。
現在、基本方針の具体化に向けた議論が中央社会保険医療協議会の薬価専門部会を中心に進められていますが、23日の経済財政諮問会議では、民間議員から次の点について「改革を拡充すべき」との提言が行われました。
(1)革新的新薬創出の促進と医薬品産業の競争力強化
(2)長期収載品の薬価引下げ、後発医薬品の使用促進
(3)薬価設定・改定ルールの正確性・透明性の徹底
このうち(1)では、いわゆるドラッグ・ラグ(海外で承認されている医薬品が我が国で承認されていない問題)の解消や優れた医薬品の開発原資を確保することなどを目的に創設された【新薬創出・適応外薬解消等促進加算】について、「革新性のある医薬品に対象を絞り込む」などの見直しを行い、明確な政策効果があがるようにすべきとしています。この加算は「市場実勢価格と薬価との乖離が平均以上の、後発品のない先発品について、改定前薬価の一定割合を維持する」仕組みといますが、中医協でも「革新性の高い製品に絞り込むべきである」との指摘が以前からあります。この点、17日に開催された中医協では、製薬メーカーから「加算の仕組みの維持」などを求める意見が出されていますが(関連記事はこちら)、今回の提言を受け、より厳格な要件設定などが検討されることになりそうです。
また、革新性の低い先発品については「革新的新薬と薬価を明確に区別する」ことも民間議員は求めています。
費用対効果に基づく薬価設定に向けて、日本版NICEの設置を
さらに民間議員は、抜本改革基本方針で「費用対効果評価の本格導入」が打ち出された点を踏まえて(関連記事はこちらとこちら)、「エビデンスに基づく費用対効果を反映した薬価体系を構築するために、日本版の医療技術評価機構設置に向けて、独立性と透明性を高めるべき」とも提言しました。
費用対効果評価の先進国とされるイギリスでは、新薬などの費用対効果を測定するNICE(National Institute for Health and Care Excellence)という組織が設置されています。NICEは新薬の効果や増加費用などを測定し、NHS(National Health Service)に「A新薬は費用対効果が高いので、公的サービス(国民は無償)に積極的に追加すべきである」「別のB新薬は、既存薬に比べて効果が一定程度高いが、費用(価格)に見合った効果ではない。保障対象とする場合には、メーカーの希望価格を下げる必要がある」などの提言を行います。
現在、費用対効果評価は厚生労働省に設置された専門家からなる「再分析グループ」(メーカー提出データを再分析する)や「費用対効果専門組織」(総合的評価:アプレイザルを行う)などで行います(最終的には中医協総会で決定)が、本格導入する場合には「我が国でもNICEのような公的組織の設置が必要」との指摘が従前からなされています(関連記事はこちらとこちらとこちらとこちら)。今後、中医協の費用対効果評価専門部会などで、どのように議論が進むのか注目されます。
なお民間議員は、抗がん剤について、▼効果の高い薬の使い方▼バイオマーカーの開発・利活用の促進―なども求めています。
さらに(2)では▼長期収載品薬価のさらなる引き下げ▼後発品の価格帯集約(現在は3価格帯)―を、(3)では▼原価計算方式の改善▼効能追加などによる市場拡大への迅速な対応(薬価引き下げ)▼毎年薬価改定に当たっては、価格乖離の大きな医薬品などは少なくとも対象とする▼薬価調査結果の公表範囲の拡大―についても言及。いずれも中医協での議論に大きな影響を与えることになりそうです。
普通調整交付金、「医療費抑制へのインセンティブが効かない」と民間議員
ところで、2018年度から国民健康保険の財政責任が都道府県に移管されることになります。このため、都道府県に▼医療提供体制(医療計画作成)▼医療費適正化▼国保財政—の責任が集中し、これまで以上に医療行政における重要性が高まります。
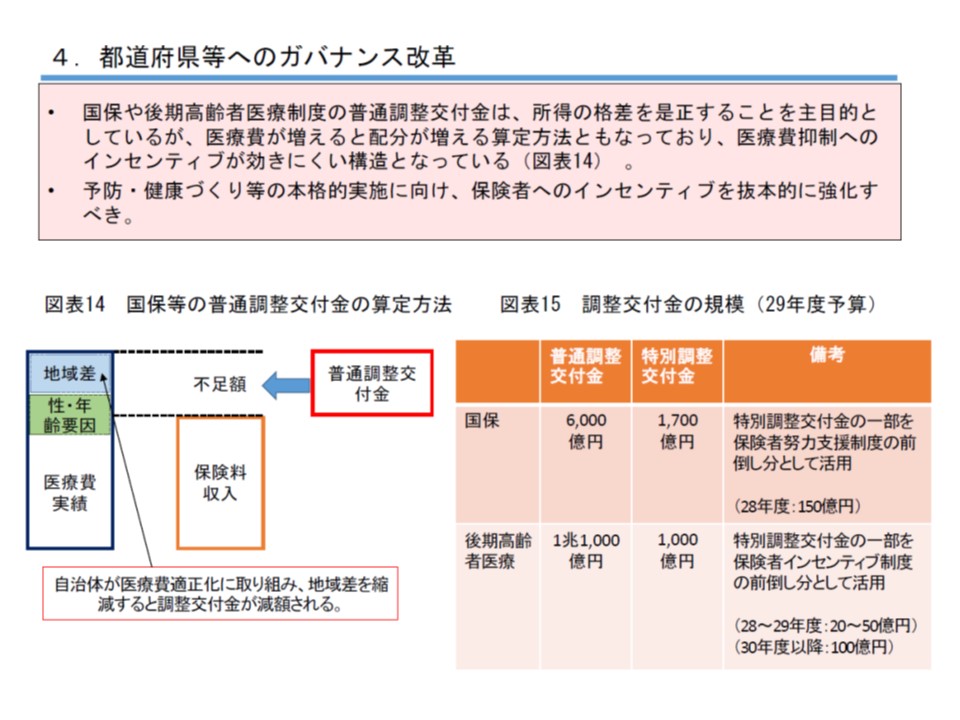
こうした点を踏まえて民間議員は、▼2018 年度からの保険者努力支援制度(特定健診などの実施や後発品使用促進など、医療費適正化に向けた努力の度合いに応じて国民健康保険の保険者に交付金を交付する仕組み)の抜本拡充▼普通調整交付金の見直し▼地域別診療報酬制度の活用―を検討することも求めました。
このうち普通調整交付金は保険者の財政力不均衡を調整する制度ですが、民間議員は、「医療費が増えると配分が増える算定方法であり、医療費抑制へのインセンティブが効きにくい」と指摘し、▼高齢化要因▼所得要因―を中心に算定する方法に早急に見直すよう求めています。しかし、国保サイドは「普通調整交付金のために医療費を高いまま維持することなどはありえない」と猛反発しており、今後も議論の的になりそうです(関連記事はこちら)。


【関連記事】
【2016年度診療報酬改定総点検6】主治医機能の評価、紹介状なし大病院患者の特別負担によって外来医療の機能分化
紹介状なしの大病院受診、病院の判断で定額負担求めないケースもあり得る―中医協総会
「紹介状なしの大病院受診患者」への新たな定額負担、厚労省は「最低額を定め、個別病院設定」する案を提示―中医協
16年度から、紹介状なしの大病院受診に定額負担を導入―医療保険改革案
大病院受診、紹介状なしの定額負担など16年度から-医療保険部会で改革案まとまる
参照価格制の議論再燃、あるいは先発品の薬価を後発品と同額まで引き下げるか—医療保険部会
2018年度からの第3期医療費適正化計画、保険者・自治体・医療関係者・企業の連携が必要—社保審・医療保険部会
高額療養費の見直しで720億円、療養病床の居住費負担見直しで50億円の医療費適正化―社保審・医療保険部会
介護保険の3割負担、個人単位で2018年8月から導入―厚労省
かかりつけ医は普及すべきだが、外来定額負担には反対、かかりつけ医の定義も曖昧―社保審・医療保険部会
製薬メーカーが新薬創出等加算の継続を強く要望―中医協・薬価専門部会
後発品の薬価、現在3区分の価格帯をさらに集約していくべきか-中医協・薬価専門部会
原価計算方式における薬価算定、製薬メーカーの営業利益率などどう考えるか-中医協・薬価専門部会
薬価調査において、医療機関に対する価格調査は継続すべきか-中医協・薬価専門部会
中間年の薬価見直し、対象品目の基準(乖離率など)を事前に示しておくべきか―中医協・薬価専門部会
新薬の薬価設定で、比較対象薬(類似薬)に付加された補正加算をどう考えるべきか―中医協・薬価専門部会
材料価格制度も「皆保険の維持」や「イノベーション」目的に、2018年度に抜本改革―医療材料専門部会
薬価の外国平均価格調整、診療・支払両側から「米国価格は参照対象から除外すべき」との指摘―中医協・薬価専門部会
効能追加などで市場拡大した医薬品の薬価再算定、対象や引き下げ方法の議論開始―中医協薬価専門部会
薬価の毎年改定方針を決定、DPC点数表も毎年改定へ―厚労省
医療技術の費用対効果、評価のための基準値を設定する方針に転換―中医協・費用対効果評価専門部会
費用対効果評価、新規収載の医薬品なども対象に2018年度から本格導入へ―費用対効果評価専門部会
2018年度の費用対効果評価に基づく再算定、オプジーボやハーボニーなど12品目に決定―中医協総会
2016年4月以降、費用対効果評価の対象として補正加算が高いものなど8品目程度を選定―中医協総会
費用対効果の良し悪しを判断する基準値、2016年度改定では定めず―費用対効果評価専門部会
費用対効果評価、対象は「保険収載後、1-2回の改定を経たもの」に―費用対効果評価専門部会
費用対効果評価、試行段階では社会的影響を評価する特別ルールは定めず―費用対効果評価専門部会
費用対効果評価の結果は医薬品・医療機器の再算定に活用―費用対効果評価専門部会
費用対効果評価はQALYを基本に実施、他の指標の使用も認める―中医協・専門部会
薬などの費用対効果、まず既収載品の再算定に活用、価格への反映は18年度改定時か―中医協・専門部会




.jpg)