厚労省の鈴木医務技監「医療機能の分化と資源集約を進め、働き方改革にも備えよ」―GHC15周年感謝祭(1)
2019.10.2.(水)
Gem Medを運営するグローバルヘルスコンサルティング・ジャパン(GHC)が今年、創立15周年を迎えました。
9月21日には都内でクライアント病院をお招きし、15周年記念感謝祭を開催。そこでは厚生労働省の鈴木康裕医務技監と、日本病院会の相澤孝夫会長が特別講演をし、我が国の医療の行く末を見通すとともに、今後、病院が何を考えていくべきかを示しました。
本稿では鈴木医務技監の特別講演についてご紹介し、相澤日病会長の特別講演は別稿でお伝えします。

9月21日のGHC15周年感謝祭で特別講演を行った、厚生労働省の鈴木康裕医務技監
目次
元気な高齢者には、可能な限り社会保障の「支え手」になってほしい
鈴木医務技監は「日本の医療の未来―変わるのは,”いま”だっ!」と題し、まず、我が国の人口構造が今後、2065年にかけて大きく変わっていくことを強調。現在、そして2025年度までは「高齢者数が増加」していきます。とくに2022年度から2025年度にかわけて、いわゆる団塊の世代が75歳以上の後期高齢者となり、医療・介護をはじめとする社会保障のニーズが急増していきます。
一方、2025年以降、高齢者の数そのものに大きな変動はありません。ただし、高齢者を支える現役世代の人口が急速に「減少」していくのです。このため、深刻な▼社会保険制度の支え手(費用負担者)▼医療・介護提供体制の支え手(働き手)―不足が生じます。
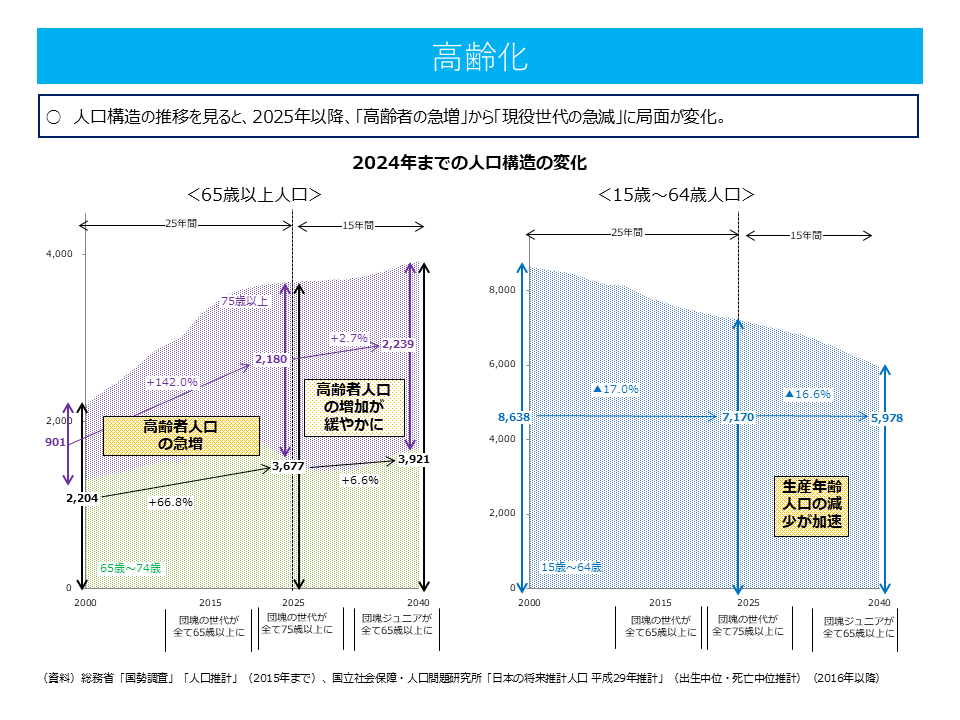
この点、鈴木医務技監は、65-74歳の高齢者にも可能な範囲で「支え手」になってもらうことで、こうした事態に対応できるのではないかと述べ、今後、▼健康であれば70歳まで働けるようにする▼健康寿命を3年以上のばして、75歳以上にする▼とりわけ労働生産性の低いとされる介護分野で生産性を5%上げる―ことなどで、「大きな人口構造の変化」を乗り切ることを提案しました。

こうした提案には、「高齢者をいつまで働かせるのか」という声も聞こえてきますが、働き続けることは、「自分は社会に貢献している」「自分も人の役になっている」との実感につながり、身体・精神両面の健康を維持する重要な要素となります。もちろん個々人の違いはありますが、「65歳で引退し、悠々自適の生活を送る」ことが必ずしも幸福にはつながるものではない点を十分に勘案する必要があります。
医療機関の「収益」よりも「利益」に着目した診療報酬を考える時代に
次いで鈴木医務技監は、診療報酬に関連し、財源配分や技術評価についての現状や課題を整理しました。
▽2017年の医療経済実態調査を眺めると、医療機関の利益率は1-2%程度(医療法人病院では税引き後で1.4%)にとどまるが、20店舗以上をもつ調剤薬局チェーンでは10%超(税引き後で10.5%)となっている
▽2018年度の前回改定では、入院料について、言わば「固定費」と「変動費」を組み合わせた報酬とし、「変動費」は「重症患者の受け入れ状況」で評価することとした
▽2018年度では、医療技術の評価について、従前の「コスト」を勘案から値決めから、「アウトカムを勘案した値決め」へと大きく転換した(アウトカムが同じであれば、コストの差に関わらず同じ報酬とする)
2020年度の次期改定論議は中央社会保険医療協議会で進められていることから、鈴木医務技監は、具体的な方向にこそ言及しなかったものの、こうした課題等を踏まえれば「例えば財源配分の見直し(大手調剤薬局から医科へ)」や「重症患者評価の精緻化」「アウトカムを重視した値決め」などが今後も進むと予想されます。
さらに、「従前は、収益が伸びるような診療報酬改定を行ってきたが、財源確保が難しい中では、収益よりも医療機関等の利益』が大きくなるような改定内容へとシフトしていく」方向も検討する必要があると鈴木医務技監は強調します。最近の2016年度・18年度改定でも「人員配置要件の緩和」(例えばリハビリ専門職種配置における『常勤換算』の導入など)が行われてきており、医療の質を維持した上で、可能な範囲での「人員配置要件の緩和」が今後も進むものと考えられます。これは、後述する「働き方改革」にも関連する重要事項です(関連記事はこちら)。
医療保険の「給付の在り方」を正面から議論する時期に
さらに、鈴木医務技監は「医療保険制度の在り方」に関する議論も避けて通れないと強調します。支え手となる現役世代が減少する中では、医療保険制度の基盤は確実に脆くなっていきます。その中で、今のような「有効性・安全性の確認された医療技術はすべて保険適用する」仕組みを維持することは難しくなっていき、我々が「医療保険の給付範囲をどこまでとするか」という問題に直面するのです。
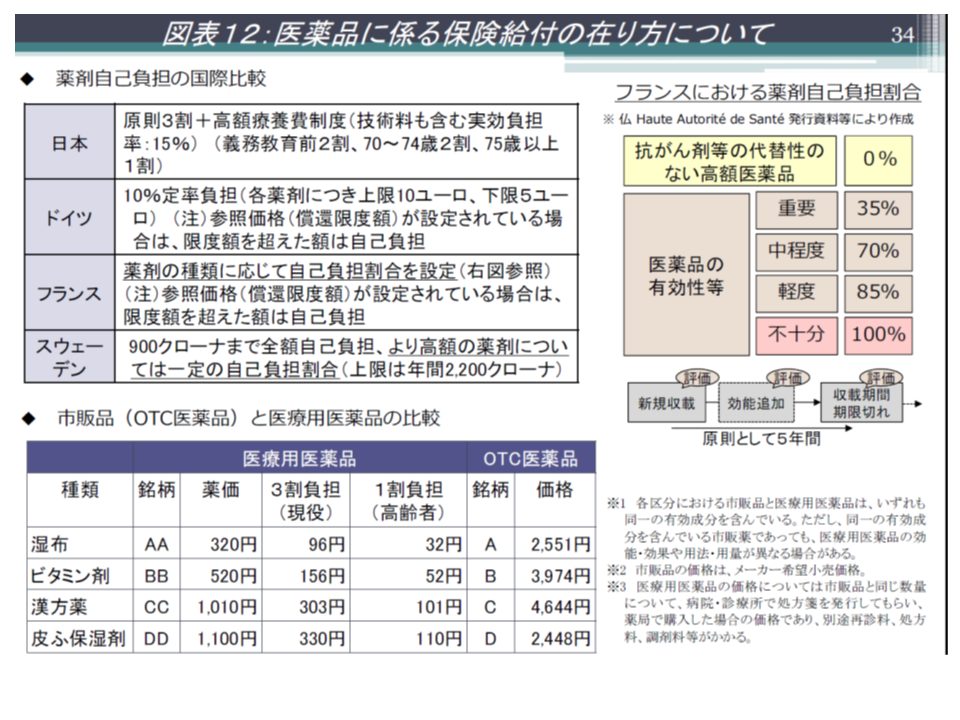
その際、「カタストロフィックな事象に備える仕組みであるべきだ」という考え方があります。例えば、今年5月には画期的な白血病等治療薬の「キムリア点滴静注」が保険収載されました。患者自身のT細胞(リンパ球の一種)を採取・遺伝子組み換え・増殖を行い、患者の体内に戻す「CAR-T」療法に用いるもので、米国の臨床試験では「奏効率8割」という驚異的な成績を収めていますが、我が国の薬価は3349万3407円に設定されました。こうした費用は公的医療保険でこそ賄うべきであるという考え方が一つあります。その際、逆に軽度な医療(風邪など)は保険給付の対象から外さざるを得ないでしょう。
一方で、「国民のほとんどが罹患する軽度な医療にこそ公的医療保険でカバーし、稀にしか発生しない疾病等の治療は民間保険などで賄うべき」という考え方もあります。そこでは、「混合診療」を解禁することも検討テーマとなります。
もっとも、この両極の間にさまざまなバリエーションがあります。例えばフランスでは「がんの治療薬は100%保険給付する(つまり自己負担ゼロ)。一方で、ビタミン剤はゼロ%の給付とする(つまり全額自己負担)」という具合に、医療の内容に応じて保険給付率を変える仕組みを導入しています。鈴木医務技監は、こうした海外の仕組みも研究しながら、「医療保険でカバーすべき範囲の医療をどう考えるのか」を国民全体で考えていかなければならないと強調します。

財務省の財政制度等審議会や経済財政諮問会議などでは、すでに、こうした仕組みを検討すべきとの声が上がっており、今後、さらにこうした議論の必要性は高まっていくでしょう。
医師の働き方改革、資源集約、機能分化を早急に進めなければ医業経営は危機に
こうした医療政策の変化に加え、▼ゲノム医療の推進▼AIの活用―など医療技術そのものも急速に変化を続けます。そうした中では、医療機関経営の在り方を必然的に変わってきます。鈴木医務技監は、次の3点を十分に踏まえた医業経営をすべきと強調しました。
(1)医療機関が金太郎飴ではいけない。機能分化を進め、あわせて医療資源の集約化を図る必要がある
(2)公立や公的、民間といった「設立主体」ではなく、機能に応じた「補助」「助成」を行い、医療機関の経営の自由度を増す必要がある
(3)医師働き方改革に早急に手を打たなければならない。少なくとも都市部では、いわゆるA水準(全勤務医の年間時間外労働が960時間以内)でなければ医師が集まらない。
このうち(1)は、例えば、地域で外科、内科、小児科、救急科などを標榜する医療機関が複数ある場合、地域の関係者がひざを突き合わせて本音ベースの議論を行い、「救急の機能は●●病院に集約しよう。そのために、救急科のスタッフも●●病院に集めよう」「一方、がんの症例は◇◇病院に集約し、スタッフや設備も◇◇病院に集めよう」という機能分化・資源集約を進めていかなければならないというテーマです。まさに「地域医療構想の実現」を目指すものと言えるでしょう(関連記事はこちらとこちら)。
このように症例の集約が進めば、医療の質向上も期待できます。逆に言えば、症例が分散したままでは医療の質が低下してしまうのです。グローバルヘルスコンサルティング・ジャパンと米国メイヨークリニックとの共同研究では「症例数と医療の質(例えば医療安全)は相関する」ことが明らかになっています。
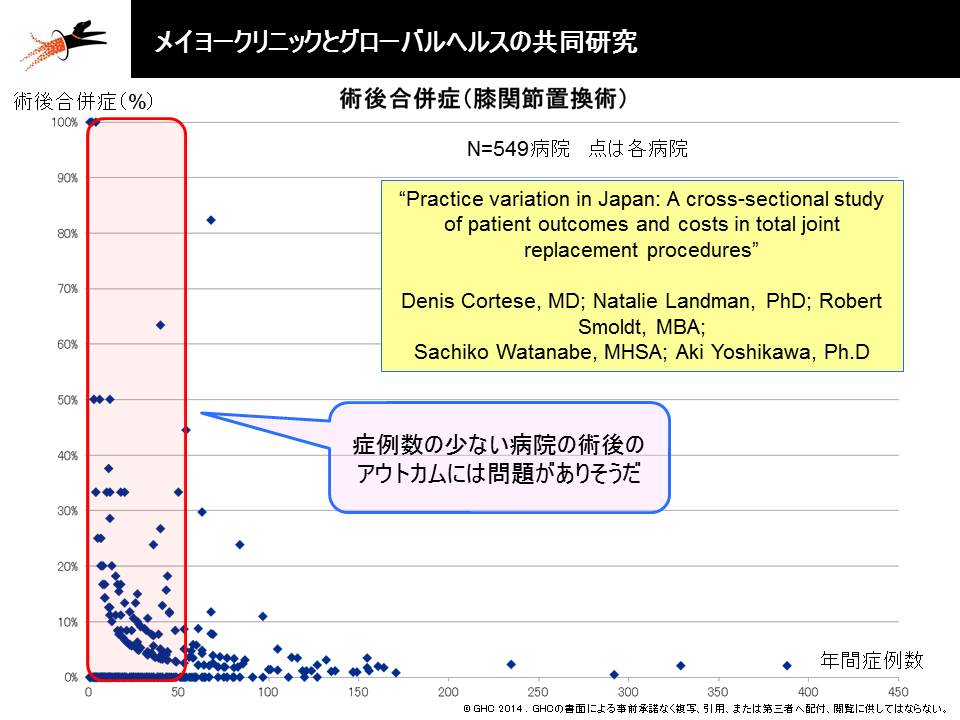
人工膝関節置換術における症例数と術後合併症の関係
このテーマは、(3)の働き方改革とも関連します。診療圏を同じくする複数の病院が、同様に救急科を持っていれば、両病院で「待機医師」を確保しなければならず、当然、その救急医の負担も大きくなります。このため、機能を集約することで、個々の医師の負担軽減を図る必要もあるのです。
さらに鈴木医務技監は、「都市部ではA水準(960時間)を目指すことになるが、地方の病院ではB水準(1人以上の医師について時間外労働が960時間を超えるが、1860時間以内とする)となるところも出てくる。この場合、B水準医療機関での医師確保が困難になる可能性が高く、医師の地域偏在が拡大することも考えられる。早急に対策を検討し、必要な手を打たなければならない」との考えも示しました(関連記事はこちらとこちらとこちらとこちらとこちらとこちら)。
厚労省では、▼地域医療構想の実現▼医師偏在の解消▼医師をはじめとする医療従事者の働き方改革―を「三位一体」で進めることとしており、今後の動きにさらに注目する必要があります。

【関連記事】
「医療の質」を追求していけば、診療報酬のほうが病院を追いかけてくる―GHC15周年感謝祭(2)
総合入院体制加算、地域医療構想の実現や病床機能分化を阻害していないか?―入院医療分科会(3)
救命救急1・3は救命救急2・4と患者像が全く異なる、看護必要度評価をどう考えるべきか―入院医療分科会(2)
「急性期一般2・3への移行」と「看護必要度IIの義務化」を分離して進めてはどうか―入院医療分科会(1)
【短期滞在手術等基本料3】、下肢静脈瘤手術などは外来実施が相当数を占める―入院医療分科会(4)
診療データ提出を小規模病院にも義務化し、急性期病棟にも要介護情報等提出を求めてはどうか―入院医療分科会(3)
資源投入量が少なく・在院日数も短いDPC病院、DPC制度を歪めている可能性―入院医療分科会(2)
看護必要度の「A1・B3のみ」等、急性期入院医療の評価指標として妥当か―入院医療分科会(1)
回復期リハ病棟でのFIM評価、療養病棟での中心静脈栄養実施、適切に行われているか検証を―入院医療分科会(2)
入院で実施されていない「免疫抑制剤の内服」「膀胱脱手術」など、看護必要度の評価対象から除くべきか―入院医療分科会(1)
回復期リハビリ病棟から退棟後の医療提供、どのように評価し推進すべきか―入院医療分科会(3)
地域包括ケア病棟の実績評価要件、在宅医療提供の内容に大きな偏り―入院医療分科会(2)
点数が「DPC<地域包括ケア」時点にDPC病棟からの転棟が集中、健全なのか―入院医療分科会(1)
療養病棟に入院する医療区分3の患者、退院患者の8割弱が「死亡」退院―入院医療分科会(2)
入退院支援加算1の「病棟への入退院支援スタッフ配置」要件、緩和すべきか―入院医療分科会(1)
介護医療院の整備など進め、患者・家族の「退院後の介護不安」解消を図るべき―入院医療分科会(2)
急性期一般1では小規模病院ほど認知症入院患者が多いが、看護必要度への影響は―入院医療分科会(1)
看護必要度IとIIとで重症患者割合に大きな乖離、要因を詳しく分析せよ―中医協・基本小委
自院の急性期患者の転棟先として、地域包括ケア病棟を選択することは「問題」なのか―入院医療分科会(2)
7対1から急性期2・3への移行は3%強にとどまる、看護必要度IIの採用は2割弱―入院医療分科会(1)
2020年度改定、入院医療では「救急」や「認知症対策」なども重要論点に—入院医療分科会(2)
DPC対象病院の要件を見直すべきか、入院日数やDPC病床割合などに着目して検討―入院医療分科会(1)
2018年度改定で新設された【急性期一般入院料1】を選択する理由はどこにあるのか―入院医療分科会
2020年度の次期診療報酬改定に向け、急性期一般入院料や看護必要度などを調査―入院医療分科会
「働き方改革」への診療報酬でのサポート、人員配置要件緩和を進める方向は固まるが・・・―中医協総会(1)
リンパ浮腫指導管理料等、2020年度改定に向け「算定対象の拡大」を検討―中医協総会(2)
入院患者のポリファーマシー対策、減薬の成果だけでなく、減薬に向けた取り組みも評価してはどうか―中医協総会(1)
かかりつけ医機能を評価する【機能強化加算】、要件を厳格化すべきか―中医協総会
小規模な急性期一般1で認知症患者が多い背景、回復期リハの実績評価の妥当性など検討を―中医協・基本小委
2020年度診療報酬改定に向けた議論整理、地域医療構想の実現・働き方改革・オンライン診療などで意見対立―中医協総会
スタッフの8割以上が理学療法士の訪問看護ステーション、健全な姿なのか―中医協総会
2040年にかけて人口が70%減少する地域も、医療提供体制の再構築に向け診療報酬で何ができるのか―中医協総会
CT・MRIの共同利用、医療被曝防止に向けたガイドライン活用などを診療報酬でどう進めるか―中医協総会(2)
ポリファーマシー対策を診療報酬でどう進めるか、フォーミュラリの報酬評価には慎重意見―中医協総会(1)
新規の医療技術、安全性・有効性のエビデンス構築を診療報酬で促し、適切な評価につなげよ―中医協総会(2)
オンライン診療、「有効性・安全性のエビデンス」に基づき算定要件などを議論―中医協総会(1)
医師の働き方改革、入院基本料や加算の引き上げなどで対応すべきか―中医協総会(2)
がんゲノム医療の推進に向け、遺伝子パネル検査を6月から保険収載―中医協総会(1)
外来医療の機能分化に向け、「紹介状なし患者の定額負担」「かかりつけ医機能の評価」など議論―中医協総会(2)
画期的な白血病治療薬「キムリア」を保険収載、薬価は3349万円―中医協総会(1)
高齢者へのフレイル・認知症・ポリファーマシ―対策、診療報酬でどうサポートすべきか―中医協総会(3)
診療報酬で生活習慣病の重症化予防、治療と仕事の両立をどう進めていくか―中医協総会(2)
遺伝子パネル検査の保険収載に向けた検討進む、C-CATへのデータ提出等を検査料の算定要件に―中医協総会(1)
「院内助産」「外来での妊産婦対応」を診療報酬でどう支援していくべきか―中医協総会(2)
2020年度改定論議スタート、小児疾患の特性踏まえた診療報酬体系になっているか―中医協総会(1)
2020年度診療報酬改定に向け、「医師働き方改革」等のテーマ別や患者の年代別に課題を議論―中医協総会
東日本大震災を受けた診療報酬の被災地特例、福島では継続するが、宮城・岩手は最長2021年3月で終了―中医協総会(2)
要介護高齢者への維持期「疾患別リハ料」は2019年3月末で終了、介護保険への移行完了―中医協総会(1)
妊産婦の診療に積極的な医師、適切な要件下で診療報酬での評価に期待―妊産婦保健医療検討会
【2018年度診療報酬改定答申・速報6】がん治療と仕事の両立目指し、治療医と産業医の連携を診療報酬で評価
【2018年度診療報酬改定答申・速報5】在総管と施設総管、通院困難患者への医学管理を上乗せ評価
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
【2018年度診療報酬改定答申・速報3】かかりつけ機能持つ医療機関、初診時に80点を加算
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定
看護必要度II、「一覧に記載された薬剤」の後発品も評価対象―疑義解釈8【2018年度診療報酬改定】
看護必要度II、3月・9月中に切り替える場合は実績期間も前倒し可能―疑義解釈7【2018年度診療報酬改定】
一般の病床が満床で差額ベッドのみ空床の場合、懇切丁寧な説明と同意あれば差額ベッド代徴収は従前通り可能―疑義解釈6【2018年度診療報酬改定】
看護必要度II、一覧に記載された薬剤の「類似薬」も評価対象に―疑義解釈5【2018年度診療報酬改定】
看護必要度II、投薬・注射・手術・麻酔の薬剤のみ評価対象―疑義解釈4【2018年度診療報酬改定】
自院で介護保険訪問看護を実施していれば、地域包括1・3の選択基準満たす―疑義解釈3【2018年度診療報酬改定】
7対1病院が急性期一般1を算定する場合、9月までは特段の届け出不要―疑義解釈2【2018年度診療報酬改定】
保険診療上の【オンライン診療料】、実施指針よりも厳格に運用―疑義解釈1【2018年度診療報酬改定】(3)
医療安全のピアレビュー、抗菌薬の適正使用推進を評価する加算を新設―疑義解釈1【2018年度診療報酬改定】(2)
看護必要度IIの詳細、入院時支援加算における専従・専任看護師の規定など解説―疑義解釈1【2018年度診療報酬改定】(1)
外来から入院、退院後の在宅医療までをマネジメントするPFM、さまざまなメリットが!
鈴木医務技監・迫井医療課長がGHC改定セミナーに登壇!「重症患者受け入れ」に軸足を置いた入院報酬に!
200床以上で看護必要度II要件を満たさない場合、急性期一般入院料2・3は届出可能か―厚労省
DPCのEF統合ファイル用いる看護必要度II、選択可能な病院の条件を提示―厚労省
機能分化やダウンサイジング等の必要性を改めて検証すべき424公立・公的病院等を公表―地域医療構想ワーキング
多くの機能で「診療実績が少ない」「類似病院が近接している」病院、再編統合を検討―地域医療構想ワーキング
公立・公的病院等の機能改革、「地域で求められる機能を果たしているか」との視点で検証を―厚労省・医療政策研修会
公立・公的等病院の「再編・統合」、地域医療提供体制の在り方全体をまず議論せよ―地域医療構想ワーキング
公立・公的病院等の再編・統合、国が「直接支援」する重点地域を2019年夏に策定―厚労省・医療政策研修会
公立・公的病院等の機能改革、「医師働き方改革」「医師偏在対策」と整合する形で進めよ―地域医療構想ワーキング(1)
公立病院等、診療実績踏まえ「再編統合」「一部機能の他病院への移管」を2019年夏から再検証―地域医療構想ワーキング
公立病院等の機能、▼代表的手術の実績▼患者の重症度▼地理的状況―の3点で検討・検証せよ―地域医療構想ワーキング
CT・MRIなどの高額機器、地域の配置状況を可視化し、共同利用を推進―地域医療構想ワーキング(2)
主要手術の公民比率など見て、構想区域ごとに公立・公的等病院の機能を検証―地域医療構想ワーキング(1)
公立・公的病院の機能分化、調整会議での合意内容の適切性・妥当性を検証―地域医療構想ワーキング
地域医療構想調整会議、多数決等での機能決定は不適切―地域医療構想ワーキング
大阪府、急性期度の低い病棟を「地域急性期」(便宜的に回復期)とし、地域医療構想調整会議の議論を活性化—厚労省・医療政策研修会
地域医療構想調整会議、本音で語り合うことは難しい、まずはアドバイザーに期待―地域医療構想ワーキング(2)
公立・公的病院と民間病院が競合する地域、公立等でなければ担えない機能を明確に―地域医療構想ワーキング(1)
全身管理や救急医療など実施しない病棟、2018年度以降「急性期等」との報告不可―地域医療構想ワーキング(2)
都道府県ごとに「急性期や回復期の目安」定め、調整会議の議論活性化を―地域医療構想ワーキング(1)
都道府県担当者は「県立病院改革」から逃げてはいけない―厚労省・医療政策研修会
2021年度中に医療機関で「医師労働時間短縮計画」を作成、2022年度から審査―医師働き方改革推進検討会(2)
長時間勤務で疲弊した医師を科学的手法で抽出、産業医面接・就業上の措置につなげる―医師働き方改革推進検討会(1)
1860時間までの時間外労働可能なB水準病院等、どのような手続きで指定(特定)すべきか―医師働き方改革推進検討会
医師・看護師等の宿日直、通常業務から解放され、軽度・短時間業務のみの場合に限り許可―厚労省
上司の指示や制裁等がなく、勤務医自らが申し出て行う研鑽は労働時間外―厚労省
医師働き方の改革内容まとまる、ただちに全医療機関で労務管理・労働時間短縮進めよ―医師働き方改革検討会
医師の時間外労働上限、医療現場が「遵守できる」と感じる基準でなければ実効性なし―医師働き方改革検討会
研修医等の労働上限特例(C水準)、根拠に基づき見直すが、A水準(960時間)目指すわけではない―医師働き方改革検討会(2)
「特定医師の長時間労働が常態化」している過疎地の救急病院など、優先的に医師派遣―医師働き方改革検討会(1)
研修医や専攻医、高度技能の取得希望医師、最長1860時間までの時間外労働を認めてはどうか―医師働き方改革検討会(2)
救急病院などの時間外労働上限、厚労省が「年間1860時間以内」の新提案―医師働き方改革検討会(1)
勤務員の健康確保に向け、勤務間インターバルや代償休息、産業医等による面接指導など実施―医師働き方改革検討会(2)
全医療機関で36協定・労働時間短縮を、例外的に救急病院等で別途の上限設定可能―医師働き方改革検討会(1)
勤務医の時間外労働上限「2000時間」案、基礎データを精査し「より短時間の再提案」可能性も―医師働き方改革検討会
地域医療構想・医師偏在対策・医師働き方改革は相互に「連環」している―厚労省・吉田医政局長
勤務医の年間時間外労働上限、一般病院では960時間、救急病院等では2000時間としてはどうか―医師働き方改革検討会
医師働き方改革論議が骨子案に向けて白熱、近く時間外労働上限の具体案も提示―医師働き方改革検討会
勤務医の働き方、連続28時間以内、インターバル9時間以上は現実的か―医師働き方改革検討会
勤務医の時間外労働の上限、健康確保策を講じた上で「一般則の特例」を設けてはどうか―医師働き方改革検討会
勤務医の時間外行為、「研鑽か、労働か」切り分け、外形的に判断できるようにしてはどうか―医師働き方改革検討会
医師の健康確保、「労働時間」よりも「6時間以上の睡眠時間」が重要―医師働き方改革検討会
「医師の自己研鑽が労働に該当するか」の基準案をどう作成し、運用するかが重要課題―医師働き方改革検討会(2)
医師は応召義務を厳しく捉え過ぎている、場面に応じた応召義務の在り方を整理―医師働き方改革検討会(1)
「時間外労働の上限」の超過は、応召義務を免れる「正当な理由」になるのか―医師働き方改革検討会(2)
勤務医の宿日直・自己研鑽の在り方、タスクシフトなども併せて検討を―医師働き方改革検討会(1)
民間生保の診断書様式、統一化・簡素化に向けて厚労省と金融庁が協議―医師働き方改革検討会(2)
医師の労働時間上限、過労死ライン等参考に「一般労働者と異なる特別条項」等設けよ―医師働き方改革検討会(1)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
勤務医の時間外労働上限、病院経営や地域医療確保とのバランスも考慮―医師働き方改革検討会 第7回(2)
服薬指導や診断書の代行入力、医師でなく他職種が行うべき―医師働き方改革検討会 第7回(1)
業務移管など「勤務医の労働時間短縮策」、実施に向けた検討に着手せよ―厚労省
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
医師事務作業補助体制加算、より実効ある「負担軽減」策が要件に―中医協総会 第387回(2)
非常勤医師を組み合わせて「常勤」とみなす仕組みを拡大へ—中医協総会(2)
医師の労働時間規制、働き方を変える方向で議論深める―医師働き方改革検討会(2)
勤務医の負担軽減目指し、業務移管など緊急に進めよ―医師働き方改革検討会(1)
タスク・シフティングは段階的に進める方向で議論―医師働き方改革検討会
医師の勤務実態を精緻に調べ、業務効率化方策を検討―医師働き方改革検討会
罰則付き時間外労働規制、応召義務踏まえた「医師の特例」論議スタート—医師働き方改革検討会
医師への時間外労働規制適用に向けて検討開始、診療報酬での対応も視野に—厚労省
医師も「罰則付き時間外労働の上限規制」の対象とするが、医療の特殊性も検討―働き方改革




