公立病院等、診療実績踏まえ「再編統合」「一部機能の他病院への移管」を2019年夏から再検証―地域医療構想ワーキング
2019.3.20.(水)
今年(2019年)3月までに、全国の地域医療構想調整会議において、まず「公立病院および公的等病院の機能改革」に関する合意を行うこととなっている。ただし、その合意内容について妥当性等を疑問視する声もあることから、厚生労働省で「地域で公立・公的病院等が担っている機能について、近隣の民間病院等で代替できないか」などを今夏(2019年夏)までに分析し、その結果を踏まえて、必要があれば「公立病院および公的等病院の機能改革」内容について厚生労働省から再検証・検討を要請する―。
3月20日に開催された「地域医療構想ワーキンググループ」(「医療計画の見直し等に関する検討会」の下部組織、以下、ワーキング)で、こういった方向が概ね固められました(関連記事はこちらとこちらとこちらとこちら)。厚労省は早速、分析に入る考えです。

3月20日に開催された、「第20回 地域医療構想に関するワーキンググループ」
目次
がん手術や心筋梗塞治療などの診療実績を見て、公立・公的病院等の機能を分析
地域医療構想の実現に向けて、各地域医療構想調整会議(以下、調整会議)では、まず今年度中(2019年3月まで)に「地域の公立病院・公的病院等の機能改革等」に関する合意を得ることになっています。昨年(2018年)12月末時点の合意状況を見ると、ベッド数ベースで、▼公立病院は48%(2018年9月末から9ポイント向上)▼公的病院等60%(同8ポイント向上)―となっており、現在、最終的な調整論議が行われている最中です。
ただし、「合意を急ぐ」あまり、「形だけの機能改革」「現状追認」にとどまっているケースもあると指摘され、ワーキングでは「合意内容の検証が必要」と判断しています。
この点、厚労省は(1)地域の医療提供体制の詳細な分析を行う(2)分析結果を踏まえて、各調整会議で「「地域の公立病院・公的病院等の機能改革等」を再検証・検討する―という2段階で検証する枠組みを示しました。
まず(1)の分析については、以下の17項目について、地域の公立病院・公的病院等と民間病院等が、どのような診療実績を有しているのかを調べます。詳細な分析内容については、今後、ワーキング構成員とさらに詰めていくことになります。
【分析項目】
▽がん手術の実績(▼肺・呼吸器▼消化器(消化管/肝胆膵)▼乳腺▼泌尿器/生殖器―)
▽がん化学療法の実績
▽がん放射線治療の実績
▽心筋梗塞等の心血管疾患の診療実績(▼心筋梗塞▼外科手術が必要な心疾患―)
▽脳卒中の診療実績(▼脳梗塞▼脳出血(くも膜下出血を含む)―)
▽救急医療の実績(▼救急搬送等の医療▼大腿骨骨折等―)
▽小児医療の実績
▽周産期医療の実績
▽災害医療の実績
▽へき地医療の実績
▽研修・派遣機能の実績
これら17項目それぞれについて、病床機能報告データなどをもとに今夏(2019年夏)までに厚労省で分析。その結果は各地域医療構想調整会議等に提示されるとともに、分かりやすく整理した形で公表もされます。
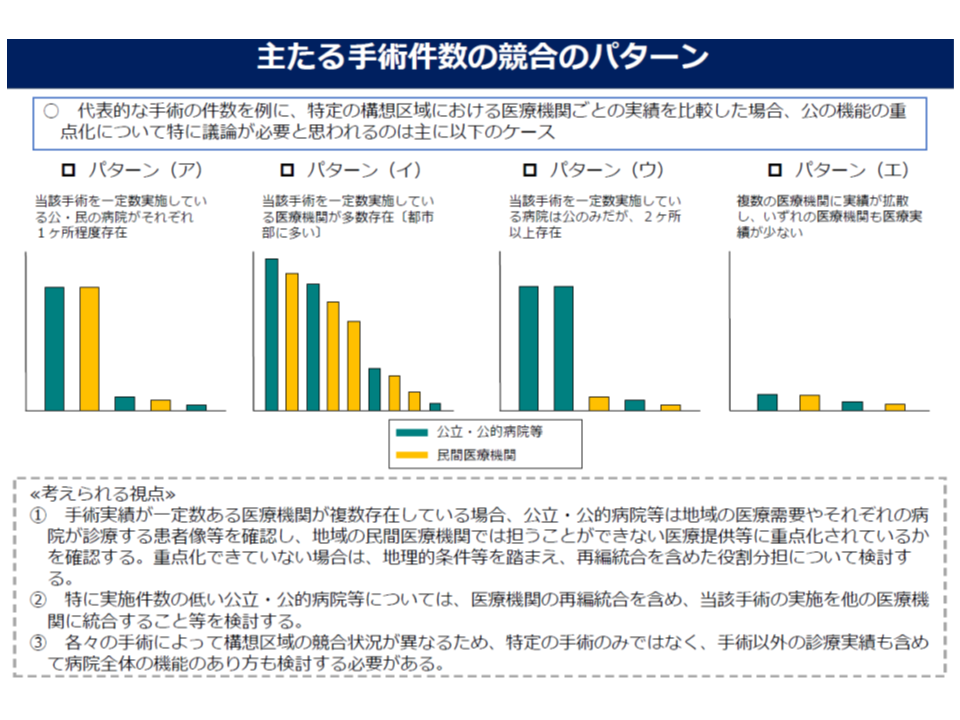
例えば、胃がん手術について、A公立病院が地域の大多数の症例に対応していれば、その公立病院・公的病院等は「地域において、他の民間病院ではできない機能を担っている」と考えることができます。
また、乳がん手術について、A公立病院とB民間病院とが、それぞれ半数程度の症例を診ている場合、「競合している」「すみ分けている」などと考えることができるでしょう。
一方、救急医療について、多くの公立病院・公的病院等で対応している場合、「分担をしている」ケースもあれば、「症例や医師等の医療資源が分散し、非効率になっている」ケースもあると考えられます。
診療実績の分析から、公立病院等の機能を「他の民間病院で代替できないか」を再検証
厚労省はこうした分析結果を踏まえて、地域の公立病院・公的病院等のうち、次のようなケースでは「調整会議で、機能改革内容(合意内容)を再検証する必要がある」と見ています。
(I)上記17項目のうち1つ以上の項目で、▼構想区域内に「一定数以上の診療実績を持つ医療機関」が複数あり、近接している▼診療実績が特に少ない―場合には、当該項目(機能)について、他の医療機関への代替可能性がある
(II)上記17項目のうち大半の項目で、▼構想区域内に「一定数以上の診療実績を持つ医療機関」が複数あり、近接している▼診療実績が特に少ない―場合には、当該公立病院・公的病院等は、再編統合を検討する必要がある
前者(I)の「ある機能(例えば、胃がん手術)について他医療機関での代替可能性あり」との分析結果が示された公立病院・公的病院等については、調整会議において、当該機能を他医療機関に統合するべきか否かを、ベッド数も含めて改めて議論することになります。例えば、A県立病院の消化器外科(40床)とB民間病院の消化器外科(40床)とで、胃がん症例を同程度診ている場合、「A県立病院の胃がん手術機能を、B民間病院の消化器外科に集約できないか」「集約できるとして、スタッフ・設備等・患者などもB民間病院の消化器外科にどう移管していくか」「合計80床であるが、地域の人口減少動向を踏まえて60床に削減してはどうか」などといった点を調整会議で、改めて検討することになります。
また後者(II)の「多くの機能について他医療機関での代替可能性あり、または診療実績が特に少ない」との分析結果が示された公立病院・公的病院等については、調整会議において、当該病院を他医療機関と再編・統合すべきか否かを検討することになります。例えば、診療実績の低いC市立病院を、近隣のD県立病院に統合するなどのイメージです。
ところで17項目の分析結果で、例えば「胃がん手術についてA公立病院とB民間病院とが地域患者の半数程度ずつを診ている」ことが分かったとして、機械的に「胃がん手術はB病院に集約する」との結論が導かれるものではありません。例えば「ベッド数の関係でA・B病院で患者を分け合っている」ケースもあれば、「A病院が合併症などのある重症患者を診ており、B病院では比較的軽症の患者を診ている」ケースもあるでしょう。調整会議での再検証では、こうした点も十分に考慮することが求められます。
さらに、「医師の働き方改革が進められる中で、機能集約などによってかえって医師の負担が重くならないか」、「機能集約をすることで医師偏在が助長されないか」、「公立病院では補助金が投入され、公的病院等では税制上の優遇があり、民間病院と必ずしも同じ競争条件ではない」などの点も調整会議で勘案することが必要です。
調整会議での再検証・検討期限は今後検討していくことになります。厚労省は「新公立病院改革プランの対象期間が、2020年度を終期とすることが標準である」点を考慮する必要があると指摘しており、ここからは「2020年度央までに調整会議で再検証・検討する」ことなどが考えられますが、中川俊男構成員(日本医師会副会長)は「再検証とは、これまで2年間、調整会議で行ってきた議論を1からやり直すことを意味する。拙速な議論(例えば、従前の合意内容を安易に追認してしまうなど)を調整会議で行っても意味がない」と指摘しており、今後、具体的な再検証方法などについてワーキングで詰めていくことになります。
公立病院・公的病院等の機能改革に関するスケジュールは、次のように整理できるでしょう。
▽厚労省が今夏(2019年夏)までに地域の各医療機関の診療実績等を分析する
↓
▽分析結果に基づいて、厚労省が「機能集約」「病院の再編統合」などを検討する必要性がある公立病院・公的病院等をピックアップし、調整会議に「機能改革の再検証・検討」を要請する(今夏目途)
↓
▽調整会議で機能分化・再編統合の必要性について、地域の詳しい事情を踏まえながら再検証・検討する(検討期限については、今後、さらに検討)
↓
▽再検証・検討結果に基づいて、機能集約や再編統合を各地域で進める(順次)
病院の再編統合が進み寡占状態になった際、医療サービスの質が低下していないか検証を
ところで、一口に「機能集約や再編統合を進めよ」と言っても、地域の特性や病院の設立母体などによって、さまざまな課題があります。こうした課題について十分に検討し、打開策を準備しなければ、機能集約・再編統合は画餅に帰してしまいます。
3月20日のワーキングでは、田渕典之参考人(日本赤十字社医療事業推進本部技監)から、公的病院等において機能集約や再編統合を進めるにあたっての課題がいくつか整理されました。
まず、統合等を行う場合、多大なコストが発生します。例えば、A病院とB病院を統合し、新C病院を建築する場合には、莫大な費用がかかります。新病院建築には至らずとも、機能集約等を行えば、「増床」「設備整備」などに相当のコストがかかります。また、統合を良しとせず職場を去るスタッフも一定程度、出てくると考えられ、想定外の退職金が発生することも考えられます。さらにスタッフを引き留めるために「給与水準を高いほうに合わせる」ことなどが行われますが、その際には人件費が高騰します。
自治体病院が関係する統合再編では、こうしたコストについて公費による補填が行われることがあり(後述するようにこの点での課題もある)、また一般企業では、統合後の収益増(収益増を見込んで統合するケースが大半)によりコスト回収できます。しかし、公立病院等(例えば日赤)では補填の原資もなく、現行の診療報酬の下では「大幅な収益増」を見込むことも難しいでしょう。田渕参考人は「コスト回収」の視点が極めて重要であると指摘しています。
また、再編統合などが進めば、当然、地域において「寡占」状態が発生します。その際、「透明性やガバナンスの確保」が極めて重要となります。もちろん、医療者には高潔な方が多いのですが、一般的に「寡占状態が生じれば、経営管理が緩くなり、サービスの質が低下しがちである」という点を無視することも危険です(正しい競争こそがサービスの質を向上させる)。「診療の質が低下していないか」「患者の満足度が低下していないか」「コスト管理が適正になされているか」などを十分に把握していくことも、今後の重要な検討課題となるでしょう。
なお、青森県弘前市(津軽医療圏)において、2019年度には弘前市立病院と国立病院機構が統合した新たな急性期の中核病院が発足します。▼病床を削減する(従前の弘前市立病院250床+国立病院機構弘前病院342床(合計592床)→新中核病院では400-450床)▼病院運営を国立病院機構が担う(多くのケースでは自治体が運営権を希望するが、このケースでは首長が英断し、市民もこれを受け入れた)―などの特徴をもつ画期的な統合再編事例で、中川構成員は「全国の統合再編のモデルケースになる」と高く評価しています。
ただし、新中核病院への移行期間中である現在、▼スタッフのモチベーションが下がり、退職も少なくない(自治体立病院勤務を望むスタッフも少なくない)▼新病院建設等の営繕費用(コスト)などが嵩む―という大きな課題もあります。上述の田渕参考人は「自治体病院に関しては、統合コストを自治体が補填する」ことを指摘しており、事実、弘前市でも補填が行われるのですが、「原資の工面」「コストの平準化」などに大きな苦労をする実態もあるようです。
今後、厚労省の分析結果を踏まえ、調整会議で「機能集約や再編統合すべき」との再検証・検討が出てきますが、実際の再編統合等に向けた課題の整理や対応策も幅広く検討していくことが各所で求められるでしょう。
【関連記事】
公立病院等の機能、▼代表的手術の実績▼患者の重症度▼地理的状況―の3点で検討・検証せよ―地域医療構想ワーキング
CT・MRIなどの高額機器、地域の配置状況を可視化し、共同利用を推進―地域医療構想ワーキング(2)
主要手術の公民比率など見て、構想区域ごとに公立・公的等病院の機能を検証―地域医療構想ワーキング(1)
公立・公的病院の機能分化、調整会議での合意内容の適切性・妥当性を検証―地域医療構想ワーキング
地域医療構想調整会議、多数決等での機能決定は不適切―地域医療構想ワーキング
大阪府、急性期度の低い病棟を「地域急性期」(便宜的に回復期)とし、地域医療構想調整会議の議論を活性化—厚労省・医療政策研修会
地域医療構想調整会議、本音で語り合うことは難しい、まずはアドバイザーに期待―地域医療構想ワーキング(2)
公立・公的病院と民間病院が競合する地域、公立等でなければ担えない機能を明確に―地域医療構想ワーキング(1)
全身管理や救急医療など実施しない病棟、2018年度以降「急性期等」との報告不可―地域医療構想ワーキング(2)
都道府県ごとに「急性期や回復期の目安」定め、調整会議の議論活性化を―地域医療構想ワーキング(1)
都道府県担当者は「県立病院改革」から逃げてはいけない―厚労省・医療政策研修会
学識者を「地域医療構想アドバイザー」に据え、地域医療構想論議を活発化―地域医療構想ワーキング(2)
再編・統合も視野に入れた「公立・公的病院の機能分化」論議が進む―地域医療構想ワーキング(1)
2018年度の病床機能報告に向け、「定量基準」を導入すべきか―地域医療構想ワーキング
2025年に向けた全病院の対応方針、2018年度末までに協議開始―地域医療構想ワーキング
公的病院などの役割、地域医療構想調整会議で「明確化」せよ—地域医療構想ワーキング
急性期病棟、「断らない」重症急性期と「面倒見のよい」軽症急性期に細分―奈良県
「入院からの経過日数」を病棟機能判断の際の目安にできないか―地域医療構想ワーキング(1)
急性期の外科病棟だが、1か月に手術ゼロ件の病棟が全体の7%—地域医療構想ワーキング(2)
公的病院や地域医療支援病院、改革プラン作成し、今後の機能など明確に—地域医療構想ワーキング(1)
新規開設や増床など、許可前から機能などを把握し、開設時の条件などを検討—地域医療構想ワーキング
本年度(2017年度)の病床機能報告から、患者数の報告対象期間を1年間に延長—地域医療構想ワーキング(3)
大学病院の一部、「3000点」が高度急性期の目安と誤解、機能を勘案した報告を—地域医療構想ワーキング(2)
7対1病棟は高度急性期・急性期、10対1病棟は急性期・回復期との報告が基本に—地域医療構想ワーキング(1)
地域医療構想出揃う、急性期の必要病床数は40万632床、回復期は37万5246床—地域医療構想ワーキング(3)
病院の急性期度をベンチマーク分析できる「急性期指標」を報告—地域医療構想ワーキング(2)
循環器内科かつ高度急性期にも関わらず、PTCAを1度も実施していない病院がある—地域医療構想ワーキング(1)
在宅医療の整備、都道府県の足並みにバラつきも、まず現状把握を確実に進めよ―在宅医療ワーキング
2021年に医療計画の中間見直し、在宅医療推進が最重要テーマに―地域医療構想・在宅医療ワーキング(2)
病床過剰地域での有床診開設特例、調整会議で事前審査を―地域医療構想・在宅医療ワーキング(1)
介護施設・在宅医療、2018年度からの計画的な整備を—医療計画見直し検討会(1)
在宅医療などの必要量、一般病床における資源投入量の少ない患者をどう考えるか―医療計画見直し検討会(2)
2018年度からの在宅医療、「療養病床の医療区分1患者」の7割など見込んで整備—医療計画見直し検討会(1)
医師・看護師確保策や在宅医療・訪問看護の整備目標など、医療計画に具体的に記載を—厚労省
2018年度からの医療計画、5疾病・5事業などの政策循環を強化し、介護保険計画との整合性確保を—厚労省
医療連携の推進、介護施策との整合性確保などを柱とする第7次医療計画の方向性固まる―医療計画見直し検討会
第7次医療計画の作成指針の議論が大詰め、厚労省が叩き台示す―医療計画見直し検討会
5疾病・5事業、2018年度からの第7次医療計画で「指標」も含めて見直し―厚労省・医療計画検討会(2)
医療資源投入量の少ない患者、基準病床数の「平均在院日数短縮」で勘案―厚労省・医療計画検討会(1)
都道府県の脳卒中・急性心筋梗塞対策、予防や回復期・慢性期のリハビリなども重視―厚労省・医療計画検討会
救急搬送患者の受け入れ実績が芳しくない3次・2次救急には何らかの対応も―厚労省・医療計画検討会
2018年度からの医療計画、CT・MRIの配置状況や安全確保状況なども考慮―厚労省・医療計画検討会(2)
次期医療計画での基準病床数の算定式、平均在院日数の動向は地域別に考えるべきか―厚労省・医療計画検討会(1)
5疾病・5事業は第7次医療計画でも維持、肺炎は脳卒中対策などの中で勘案―厚労省・医療計画検討会(2)
2次医療圏、5疾病・5事業それぞれの特性も踏まえた設定を―厚労省・医療計画検討会(1)
疾病ごと・事業ごとの医療圏設定推進など、2018年度からの第7次医療計画に向けて検討―厚労省・医療計画検討会
医療計画における在宅医療の評価、「退院支援加算を算定する病院数」などを指標に―厚労省・在宅医療ワーキング
在宅医療の整備、地域の実情に合わせた目標設定し、実績に基づいた評価が必要―厚労省・在宅医療WG
病床機能報告の病床数と地域医療構想の必要病床数、「一致する性質のものでない」ことを確認―地域医療構想GL検討会
「救命救急やICUは高度急性期」など、特定入院料と病棟機能との関係を一部整理―地域医療構想GL検討会
高度急性期や急性期の患者数推計の計算式示される、リハの扱いに注意を―地域医療構想策定の関係省令
地域医療構想策定ガイドライン固まる、回復期は175点以上に設定
高度急性期は3000点、急性期は600点、回復期は225点以上と厚労省が提案-地域医療構想GL検討会(速報)
高度急性期15.5%、急性期47.1%、回復期8.8%、慢性期28.6%―病床機能報告の14年度末まとめ
特定機能病院は95.6%の病床を高度急性期と報告―病床機能報告の速報値(第3報)
病床機能報告、14年度結果を踏まえ今年度分から見直し―地域医療構想GL検討会
地域医療構想策定後はもちろん、策定前から地域医療の課題抽出をすべき―地域医療構想策定GL検討会
「病棟の機能」の再議論望む声相次ぐ―地域医療構想GL検討会
ICUやHCUが慢性期機能と報告した場合など、厚労省から「修正」依頼も―地域医療構想策定GL検討会
病院・病床の機能分化はペースも重要、短期間での達成は好ましくない―厚労省・佐々木室長
地域医療構想策定に向け、「地域で欠けている医療機能」や「医療提供体制の評価」が必要―厚労省・神田医政局長
新公立病院改革プラン、92.7%で策定完了だが、一部病院では2018年度にずれ込む―総務省
地域医療構想踏まえ、9月または12月までに「公的病院改革プラン」を策定せよ—厚労省
2018年度改定、医療費の伸び、国民負担など考慮せよ—骨太方針2017を閣議決定、ここでもプラス改定を牽制
骨太方針2018を閣議決定、公的・公立病院の再編統合、病床のダウンサイジング進めよ
骨太方針2018を閣議決定、公的・公立病院の再編統合、病床のダウンサイジング進めよ
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会





