在宅医療の整備、都道府県の足並みにバラつきも、まず現状把握を確実に進めよ―在宅医療ワーキング
2018.5.24.(木)
高齢化の進展や地域医療構想の実現によって在宅医療の提供体制を計画的に、確実に整備していく必要があるが、現状把握や目標設定等について都道府県のバラつきが大きいため、国が支援していく必要がある―。
5月23日に開催された「在宅医療及び医療・介護連携に関するワーキンググループ」(「医療計画の見直し等に関する検討会」の下部組織、以下ワーキング)で、こういった方向が了承されました(関連記事はこちら)。

5月23日に開催された、「第4回 在宅医療及び医療・介護連携に関するワーキンググループ」
目次
訪問診療を実施する医療機関数の把握など、8府県で未実施
2025年には、いわゆる団塊の世代がすべて75歳以上の後期高齢者となるため、医療・介護ニーズが急増すると見られています。こうしたニーズに効率的・効果的に対応するために「病院・病床の機能分化、強化および連携の強化」「地域包括ケアシステムの構築」を進める必要があります。そこで、厚生労働省は地域の医療提供体制のベースとなる「医療計画」と、介護提供体制のベースとなる「介護保険事業(支援)計画」とを連動させるため、従前「5年を1期」としていた医療計画を「6年を1期」とし、「3年を1期」とする介護保険事業(支援)計画と足並みを揃えることとしました。
この点、医療計画は「6年」と長期計画になるため、また期の途中で新たな介護保険事業(支援)計画がスタートするため、3年後(直近では2021年度)に「中間見直し」を行い、状況の変化を踏まえて、また介護保険との間で足並みに乱れがないかを確認し、計画の修正を行うことになります(関連記事はこちらとこちら)。
医療計画の「中間見直し」で特に重要となるのが「在宅医療」関連事項です。高齢化の進展によって在宅医療ニーズが増加することはもちろん、医療計画に包含される地域医療構想で「療養病床に入院する医療区分1患者について、7割は在宅や介護施設へ移行する」ことなどが規定されているため、「追加的」な在宅医療ニーズが発生するのです。2025年度における在宅医療ニーズは、前者(高齢化の進行)によって約100万人、後者(追加的)によって約30万人増加すると見込まれており、2018年度からの第7次医療計画では「在宅医療提供体制の整備計画」を、地域の実情を踏まえて精緻に作成することが都道府県に要請されています。
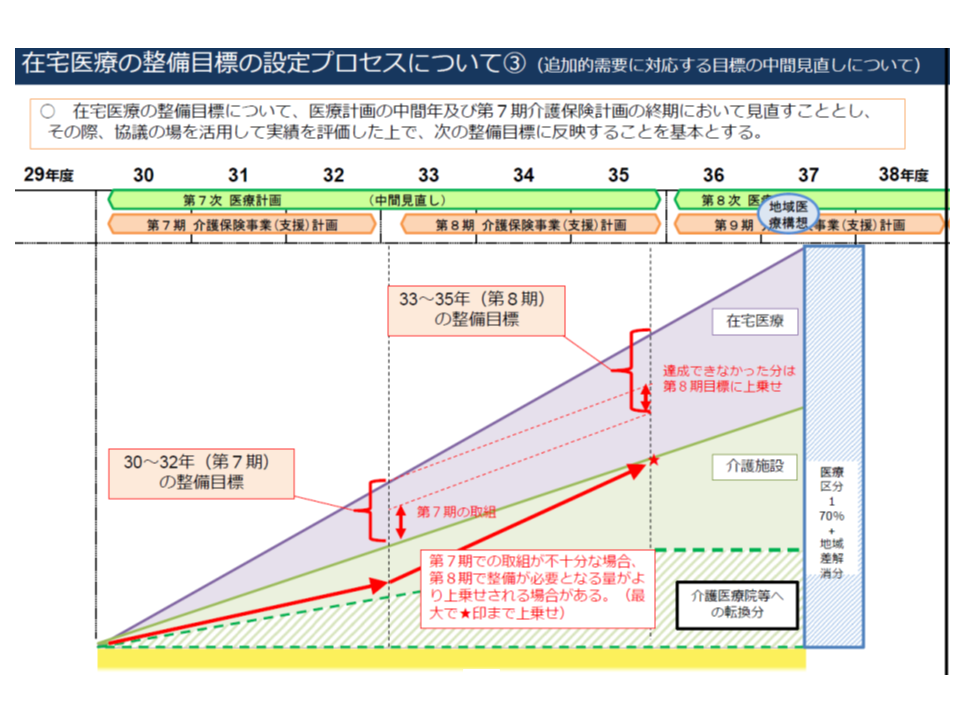
地域医療構想の実現に伴い、在宅医療ニーズが2025年時点でさらに30万人増加するため、介護サービスや在宅医療サービスの充実をする必要があるが、どの程度を介護サービスが担い、どの程度を在宅医療が担うのかという按分を地域ごとに考える必要がある。これらは3年後に中間見直しを行うことになる

地域医療構想の実現に伴い、在宅医療ニーズが2025年時点でさらに30万人増加するため、介護サービスや在宅医療サービスの充実をする必要があるが、どの程度を介護サービスが担い、どの程度を在宅医療が担うのかという按分を地域ごとに考える必要がある
具体的には、「地域医療構想において推計した将来必要となる訪問診療の需要に対応するための、訪問診療を実施している診療所、病院数に関する具体的な数値目標と、その達成に向けた施策」を医療計画に、原則として「必ず記載する」ことを求めるとともに、在宅医療提供体制に求められる医療機能を確保するための▼退院支援▼急変時の対応▼看取り―に関する数値目標と、達成に向けた施策、さらに多職種による取組を確保するための▼訪問看護▼訪問歯科診療▼訪問薬剤管理指導—など主要職種についての数値目標と、達成に向けた施策について「可能な限り記載する」ことを要請しています。
さらに厚労省は、各項目について具体的な指標例も示しており、例えば「退院支援」については、ストラクチャー評価指標として▼退院支援を実施している診療所・病院数▼退院時共同指導を実施している診療所・病院数▼退院後訪問指導を実施している診療所・病院数—などが、プロセス評価指標として▼退院支援(退院調整)を受けた患者数▼退院時共同指導を受けた患者数▼退院後訪問指導を受けた患者数—などがあげられています。都道府県ごとに、地域の実情に合わせた指標を設定し、上記の数値目標達成に向けた取り組みを進めることが期待されています(関連記事はこちらとこちら)。
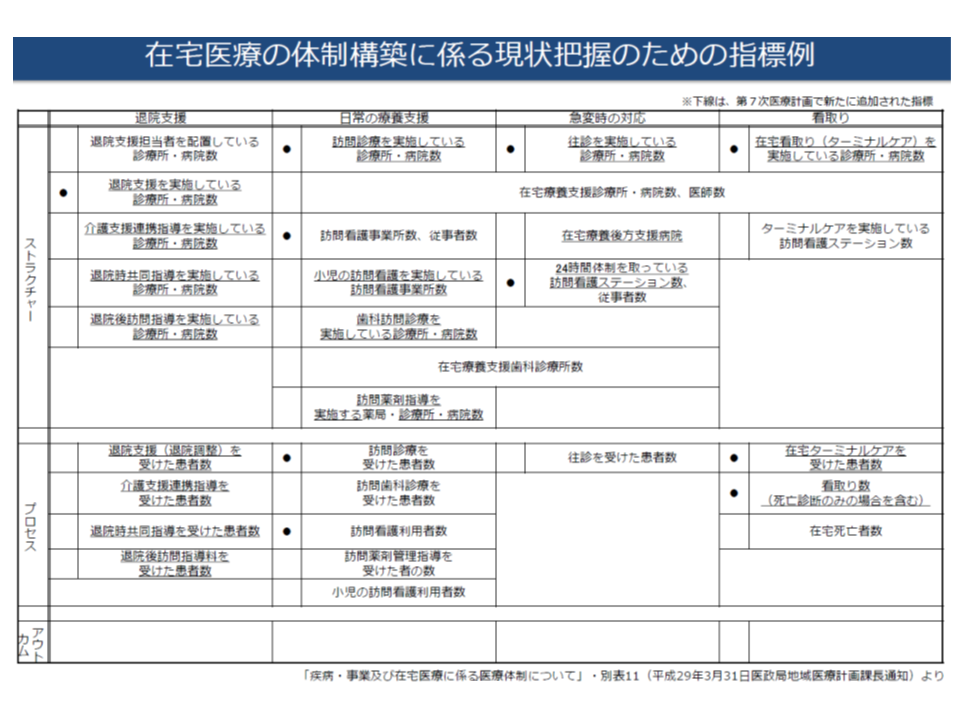
在宅医療提供体制の整備目標を考えるに当たり、現状を把握するための指標を、機能ごとに厚労省が例示している
しかし今般、厚労省がこうした事項の記載状況や指標の設定状況を調べたところ、地域によって大きなバラつきがあることが浮き彫りとなりました。
まず「原則として、必ず記載する」ことが求められる事項である「訪問診療等の実施医療機関数」は39都道府県では記載されているものの、▼山形▼石川▼福井▼長野▼京都▼和歌山▼佐賀▼宮崎—の8府県では記載がなされていませんでした。この点、例えば山形県のように「実際に訪問診療が実施されている件数の増加を目指している」など、独自の考えをもっている自治体もありますが、「在宅医療提供体制の整備」に後ろ向きな県も一部にあるようです。
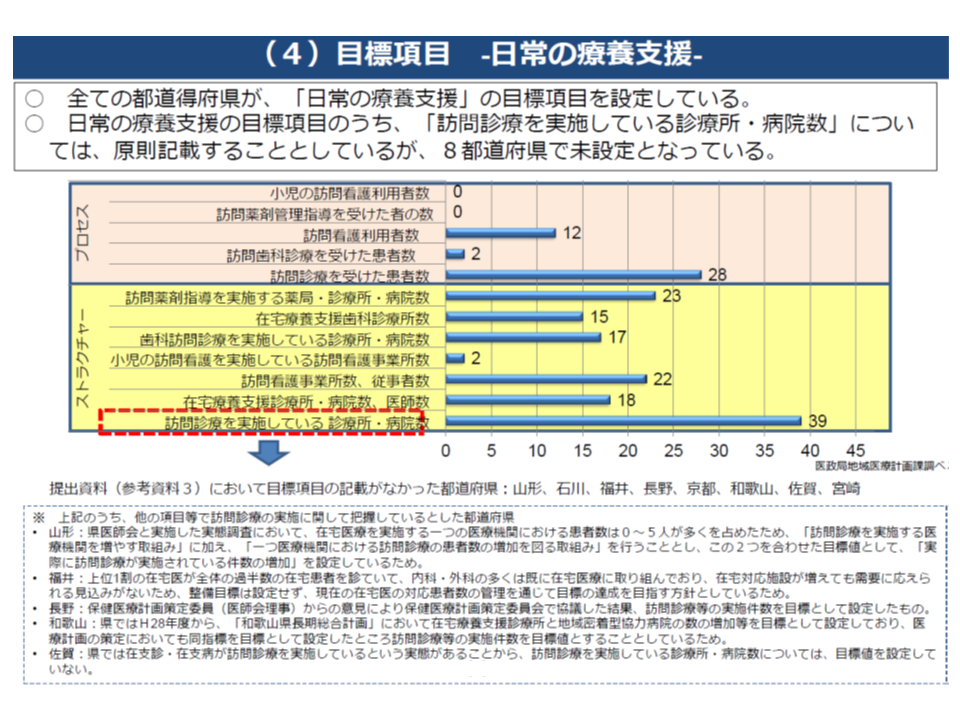
原則として医療計画への記載が求められる「訪問診療を実施している診療所・病院の数」ですら、8府県では未記載となっている
また、後者の「可能な限り記載する」事項のうち、例えば「退院支援」について、ストラクチャー評価指標を設定している自治体数は、▼退院支援を実施している診療所・病院数:17▼退院支援担当者を配置している診療所・病院数:7▼介護支援連携指導を実施している診療所・病院数:1▼退院時共同指導を実施している診療所・病院数:0▼退院後訪問指導を実施している診療所・病院数:0—、プロセス評価指標を設定している自治体数は、退院支援(退院調整)を受けた患者数:3▼介護支援連携指導を受けた患者数:3▼退院時共同指導を受けた患者数:1▼退院後訪問指導を受けた患者数:0—という具合に、明らかに「少数派」にとどまっています。
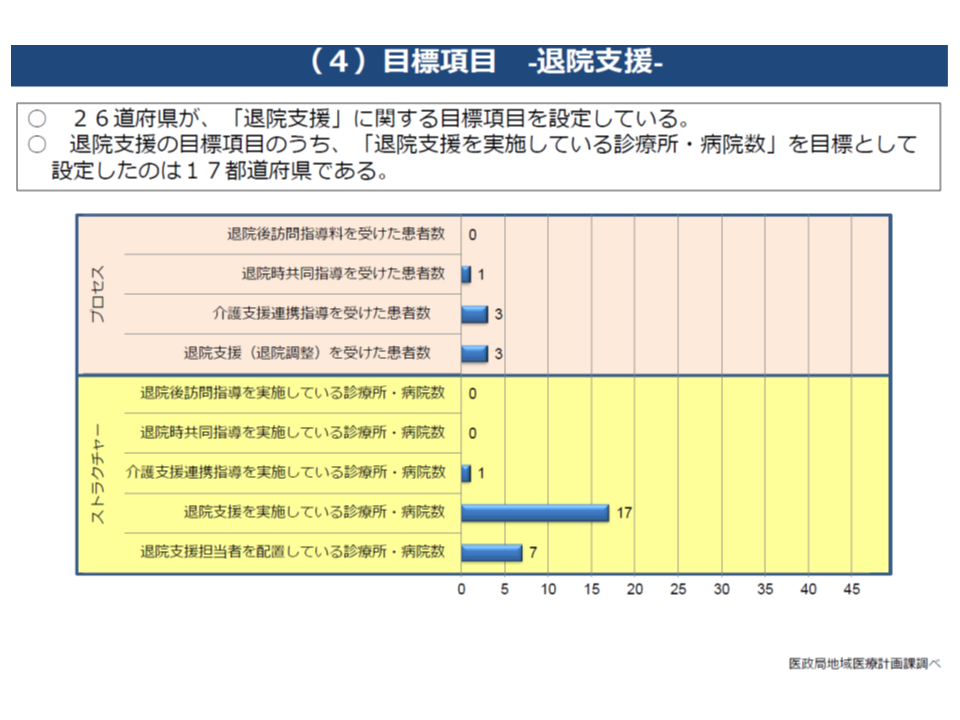
退院支援に関する指標を設定している都道府県は、ごくごく少数派である
人口動態や医療資源、地理的特性などは自治体ごとに異なるため、横並びで「在宅医療提供体制を整備していく」ことは困難です。しかし、目標等の設定がなければ計画を作れず、実際の整備もおぼつかなくなります。ワーキングでは、「原則として、必ず記載する」こととした▼訪問診療を実施している診療所、病院に関する具体的な数値目標▼達成に向けた施策—について、未設定の県に「策定を促す」方針を固めました。
もっとも、厚労省の例示した指標例以外の指標を採用している自治体もあります。例えば、ストラクチャー評価指標として▼機能強化型在宅療養支援診療所・病院のある医療圏数(北海道)▼在宅医療を行う開業医グループへの参加医師数(富山県)—、プロセス評価指標として▼かかりつけ医のいる割合(兵庫県)▼入院時情報連携加算の取得件数(佐賀県)—、さらにアウトカム評価指標として▼人生の最終段階における医療について家族と話し合ったことがある者の割合(和歌山県)▼死亡診断加算の算定件数(奈良県)—などがあり、独自の考えをもって在宅医療提供体制の整備を進めようとしている状況も伺えます。ベースとなる「必ず記載する」項目を満たした上で、こうした独自の取り組みを「上乗せ」していくことが重要でしょう。
在宅医療・介護サービスの整備量推計に向け、国保データベース(KDB)の活用を支援
上述のように、在宅医療のニーズは「高齢化の進展」と「地域医療構想の実現による追加分」によって増大していきます。在宅医療が必要な患者では、介護サービスの必要性も高いと考えられ、在宅医療・在宅介護サービスを「整合的に」整備していくことが求められます。このために、都道府県において在宅医療担当部局と介護福祉担当部局、さらに地域の医療・介護関係者が集う「協議の場」の設定が求められています。
あわせて増大する在宅医療・介護サービスの整備量を、一定の根拠をもとに推計するために、厚労省は▼患者調査(3年に一度実施される厚労省の統計資料)▼病床機能報告結果▼国保データベース(KDB)—などのデータを活用するよう求めています(関連記事はこちらとこちらとこちら)。
まず「協議の場」の開催状況を見ると平均1.5回で、個別市町村との「事前協議」は平均2.1回実施されていますが、都道府県間でバラつきがあります。
またサービス整備量の設定に当たっての、データ活用状況を見ると、▼患者調査は28府県で▼病床機能報告結果は13都道府県で▼KDBは6府県で―実施(在宅医療と介護とのニーズ按分にも活用)され、秋田・富山・石川・長野・静岡・香川・佐賀・鹿児島の各県では、いずれのデータも活用していないことが分かりました。

KDBデータの活用は13道府県(按分までに活用しているのは6府県)にとどまり、患者調査データすら活用していない県もある
さらに、一部の都道府県では、医療計画、介護保険事業計画において、追加的需要(上述)の受け皿となる介護・在宅医療のサービスの目標・見込み量を十分に設定できていない状況も明らかになりました。
在宅医療・介護サービスの整備には、当然、時間も費用もかかるため、計画の設定、その前提となる推計が遅れれば、サービス整備にも遅れが出てくるため、早急な手当てが求められます。
この点、厚労省は「退院後の在宅医療・介護サービスの利用量」や「患者住所地ベースで、市町村単位の集計」を精緻に行えるKDBデータの活用がもっとも望ましい(もちろん、地域によって患者調査データなどを用いることも差し支えない)との考えを示していますが、都道府県職員にデータを扱う知識や技術が求められるなど、一定のハードルがあることも事実です。
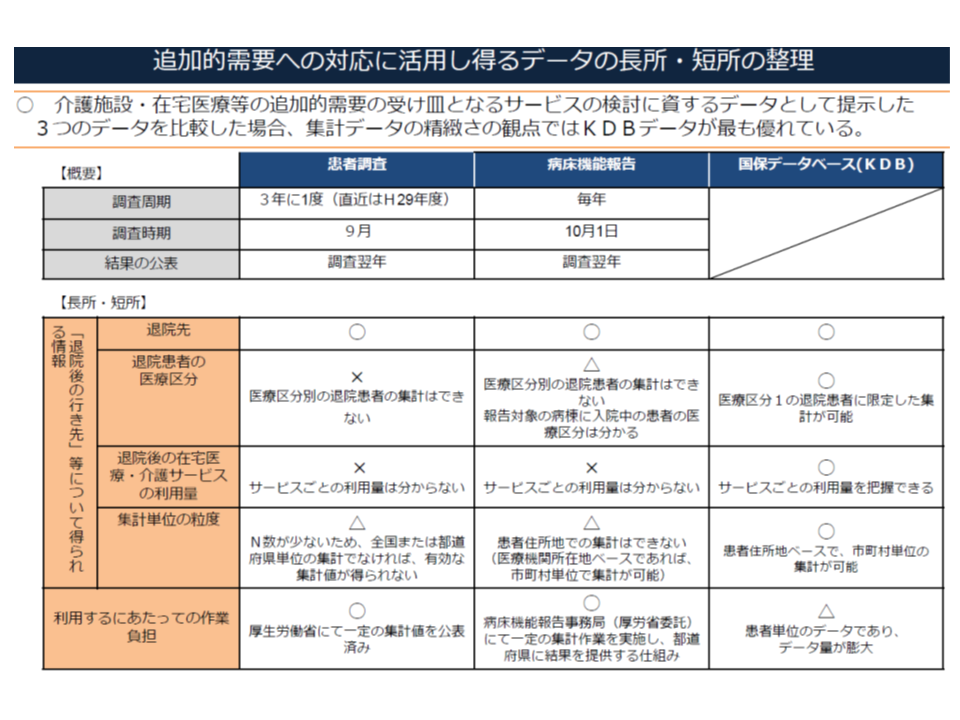
介護サービス・在宅医療の整備量(按分を含めて)を推計するにあたり、患者調査・病床機能報告・KDBの3データが考えられるが、もっとも精緻な推計を行うためには、KDBデータの活用が有用となる
こうした状況を踏まえてワーキングでは、「自治体がKDBを利活用できるよう、支援を充実する」方針を固めました。どういった支援を行うかは、今後、厚労省で検討することになりますが、実際にKDBを活用している栃木県からは、▼ファイル数が膨大で、サイズも大きく、取扱いが容易でない▼データ構造や含まれる情報についての知識や技術が求められる▼作業時間がかかる―といった課題も指摘され、「都道府県・市区町村が自らの地域の状況を把握できるような、2次加工された医療圏単位や市区町村単位のデータ提供」「分析ソフトの配布、分析例や結果の読み方の提示、分析方法に関する研修の実施」などが要望されています。

KDBの活用には、「医療・介護情報の紐づけが可能となる」「経時的なサービス利用状況を把握できる」などのメリットがある(栃木県)

KDB活用には知識や技術、時間などが必要となり、KDBを活用している栃木県であっても、国への支援を求めている
一方、奈良県は、KDBは有用であるが、「国保と後期高齢者医療のレセプトに限定される」といった限界もあるとし、追加の独自調査を行っています。例えば、訪問看護ステーションを対象に利用者の実人数や訪問件数などを調べるとともに、「訪問診療を行う医療機関の、ステーション側からの評価」なども行っています。後者からは「訪問診療を実施する医療機関はあるものの、キャパシティがいっぱいとなっているところもある」「医療機関の中には、診療内容や質に不安があるところもある」といった、これまで見えなかった実態が明らかになってきたといいます。
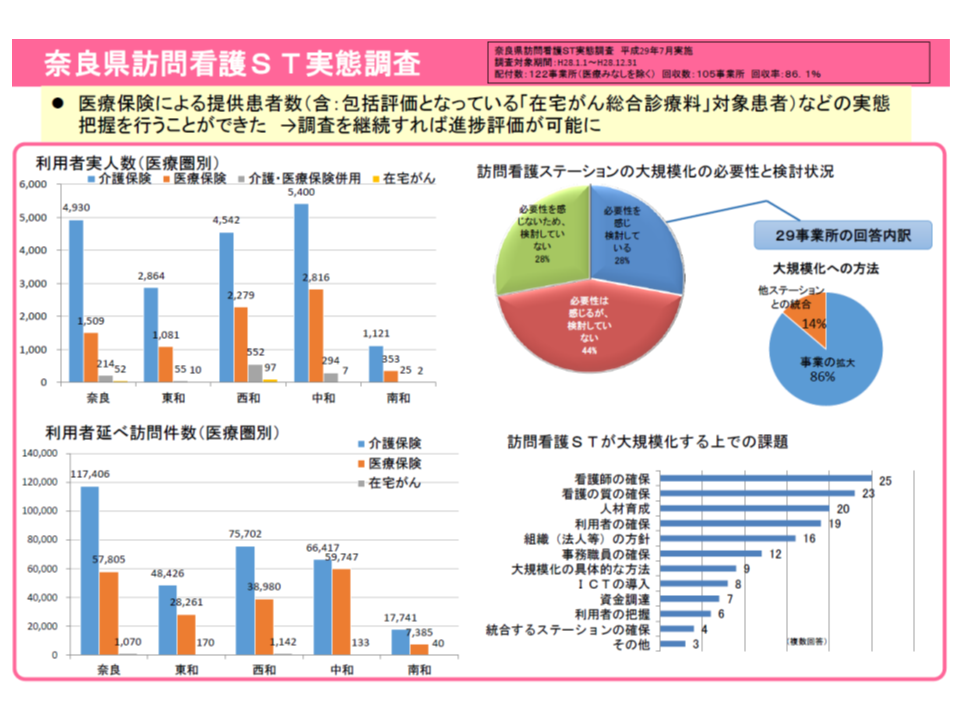
奈良県では、独自に訪問看護ステーションを対象にした調査を実施、利用状況だけでなく、連携の課題なども見えてきている
さらに奈良県では、国保・後期高齢者医療のレセプトを独自に分析(KDBデータと同じもの)。その結果、「少数の医療機関が在宅医療の大半を提供している(10%の医療機関が80%の在宅医療を提供)」「在宅療養支援診療所であっても、実際には在宅医療をほとんど行っていない医療機関も多い」ことなどが判明、「在宅医療の裾野を広げるだけでなく、在宅医療を専門的に提供する医療機関の振興も必要ではないか」との提言も行っています。
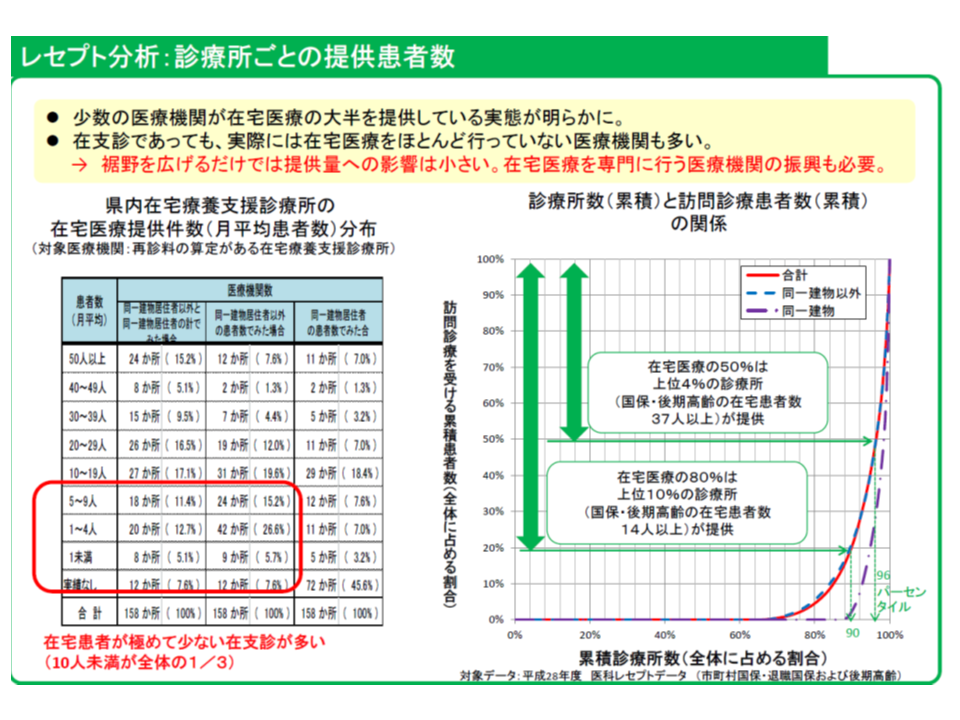
奈良県独自の国保・後期高齢者医療レセプト分析により、在宅医療が一部医療機関に集中している状況が明らかになった
在宅医療・訪問看護の利用者の状態、今後の訪問診療提供移行など、調査は低調
一方、各都道府県が「地域の在宅医療提供体制」をどの程度把握しているのかを見ると、地域におけるバラつきがあることはもちろん、「訪問看護」についての把握が十分でない状況が如実になりました。
まず訪問診療を実施している医療機関の状況を調べている自治体は、病院については33都道府県、クリニックについては32都道府県、訪問診療を実施している医師の状況を調べている自治体(予定含む)は、病院については19道府県、クリニックについては20都道府県ですが、訪問診療を受けている患者の重症度を調べている自治体(予定含む)は、病院・クリニックともに3道県、要介護度を調べている自治体(予定含む)は病院・クリニックともに2県にとどまっています。
また、「今後、訪問診療を行う予定があるのか」という点に関しては、病院について22府県(予定含む)、クリニックについては21府県しか、調査が行えていません。病院が提供する訪問看護については、実施回数の調査は18道府県が調べていますが、患者数や実施回数の調査は8県にとどまり、利用者の状態(重症度や要介護度など)は現時点では調査されていません。

訪問診療の実施状況は、比較的多くの自治体で調査されているが、「今後、訪問診療を提供するか」「訪問診療を提供している患者の状態」になると調査している自治体はごくごく限られる
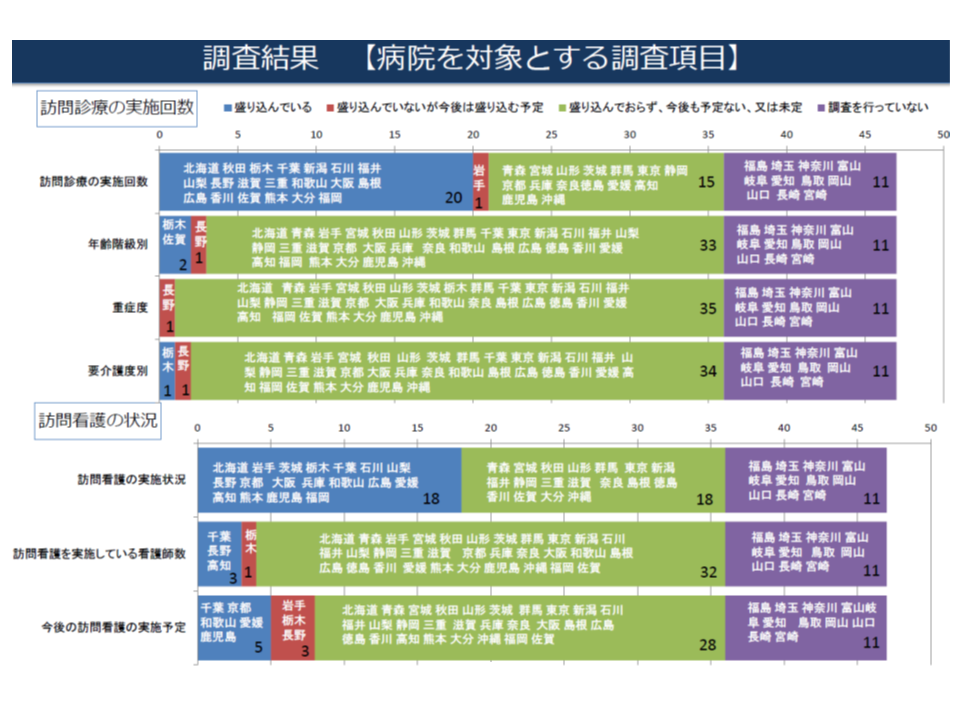
病院が実施する訪問看護の状況を調査している自治体は限定される
さらに、訪問看護ステーションの状況を調べている自治体は、実施状況ですら20都府県にとどまり、利用者の状態(重症度や要介護度)などを調べている自治体はごくごく少数派です。織田正道構成員(全日本病院協会副会長)や吉川久美子構成員(日本看護協会常任理事)は、「訪問診療は、訪問看護なしに実施することはできない」として、適切な調査実施が行われるような支援を求めています。

訪問看護ステーションについては、実施状況すら、十分な調査が行われているとは言い難い
もっとも、調査実施には、相応の費用・時間・マンパワーが必要であり、「調査を適切に実施せよ」と掛け声をかけるだけでは現場は困ってしまいます。そこでワーキングでは「地域で議論していくために必要な『患者に関する情報』や『今後の訪問診療の実施予定』等について、都道府県が把握していくことが必要な内容等を整理する」方針を固めました。限られた資源を有効活用し、「真に必要なデータ」を集積してくことが期待されます。


【関連記事】
2021年に医療計画の中間見直し、在宅医療推進が最重要テーマに―地域医療構想・在宅医療ワーキング(2)
病床過剰地域での有床診開設特例、調整会議で事前審査を―地域医療構想・在宅医療ワーキング(1)
介護施設・在宅医療、2018年度からの計画的な整備を—医療計画見直し検討会(1)
在宅医療などの必要量、一般病床における資源投入量の少ない患者をどう考えるか―医療計画見直し検討会(2)
2018年度からの在宅医療、「療養病床の医療区分1患者」の7割など見込んで整備—医療計画見直し検討会(1)
医師・看護師確保策や在宅医療・訪問看護の整備目標など、医療計画に具体的に記載を—厚労省
2018年度からの医療計画、5疾病・5事業などの政策循環を強化し、介護保険計画との整合性確保を—厚労省
医療連携の推進、介護施策との整合性確保などを柱とする第7次医療計画の方向性固まる―医療計画見直し検討会
第7次医療計画の作成指針の議論が大詰め、厚労省が叩き台示す―医療計画見直し検討会
5疾病・5事業、2018年度からの第7次医療計画で「指標」も含めて見直し―厚労省・医療計画検討会(2)
医療資源投入量の少ない患者、基準病床数の「平均在院日数短縮」で勘案―厚労省・医療計画検討会(1)
都道府県の脳卒中・急性心筋梗塞対策、予防や回復期・慢性期のリハビリなども重視―厚労省・医療計画検討会
救急搬送患者の受け入れ実績が芳しくない3次・2次救急には何らかの対応も―厚労省・医療計画検討会
2018年度からの医療計画、CT・MRIの配置状況や安全確保状況なども考慮―厚労省・医療計画検討会(2)
次期医療計画での基準病床数の算定式、平均在院日数の動向は地域別に考えるべきか―厚労省・医療計画検討会(1)
5疾病・5事業は第7次医療計画でも維持、肺炎は脳卒中対策などの中で勘案―厚労省・医療計画検討会(2)
2次医療圏、5疾病・5事業それぞれの特性も踏まえた設定を―厚労省・医療計画検討会(1)
疾病ごと・事業ごとの医療圏設定推進など、2018年度からの第7次医療計画に向けて検討―厚労省・医療計画検討会
医療計画における在宅医療の評価、「退院支援加算を算定する病院数」などを指標に―厚労省・在宅医療ワーキング
在宅医療の整備、地域の実情に合わせた目標設定し、実績に基づいた評価が必要―厚労省・在宅医療WG
基準病床数の設定にあたり、「医療資源投入量」を考慮すべきか―地域医療構想ワーキング
地域医療構想の調整会議、地域で中核となる病院の機能の明確化から始めてはどうか―地域医療構想ワーキング(2)
2025年の病床必要量が既存病床を大きく上回る地域、基準病床数の毎年確認などで対応―地域医療構想ワーキング(1)
基準病床数、人口のベースは直近?未来? 長期入院患者は考慮する?―厚労省・地域医療構想WG(2)
医療計画の「基準病床数」と地域医療構想の「病床必要量」、両者の整合性をどう考えるか―厚労省・地域医療構想WG(1)
医療計画、介護保険計画の連携強化に向けた改訂「総合確保方針」、年内に告示へ―医療介護総合確保促進会議
2018年度の医療計画・介護計画策定に向け、総合確保方針見直しへ―医療介護総合確保促進会議
必要病床数を超える増床や新設を「認めない権限」を知事に付与―医療計画検討会(1)
公立・公的病院の役割、調整会議で見直せるのか?―社保審・医療部会 第59回(3)
地域医療構想調整会議での議論「加速化」させよ―厚労省・武田医政局長
2025年に向けた全病院の対応方針、2018年度末までに協議開始―地域医療構想ワーキング
公的病院などの役割、地域医療構想調整会議で「明確化」せよ—地域医療構想ワーキング
急性期病棟、「断らない」重症急性期と「面倒見のよい」軽症急性期に細分―奈良県
「入院からの経過日数」を病棟機能判断の際の目安にできないか―地域医療構想ワーキング(1)
急性期の外科病棟だが、1か月に手術ゼロ件の病棟が全体の7%—地域医療構想ワーキング(2)
公的病院や地域医療支援病院、改革プラン作成し、今後の機能など明確に—地域医療構想ワーキング(1)
新規開設や増床など、許可前から機能などを把握し、開設時の条件などを検討—地域医療構想ワーキング
本年度(2017年度)の病床機能報告から、患者数の報告対象期間を1年間に延長—地域医療構想ワーキング(3)
大学病院の一部、「3000点」が高度急性期の目安と誤解、機能を勘案した報告を—地域医療構想ワーキング(2)
7対1病棟は高度急性期・急性期、10対1病棟は急性期・回復期との報告が基本に—地域医療構想ワーキング(1)
地域医療構想出揃う、急性期の必要病床数は40万632床、回復期は37万5246床—地域医療構想ワーキング(3)
病院の急性期度をベンチマーク分析できる「急性期指標」を報告—地域医療構想ワーキング(2)
循環器内科かつ高度急性期にも関わらず、PTCAを1度も実施していない病院がある—地域医療構想ワーキング(1)
病床機能報告の病床数と地域医療構想の必要病床数、「一致する性質のものでない」ことを確認―地域医療構想GL検討会
「救命救急やICUは高度急性期」など、特定入院料と病棟機能との関係を一部整理―地域医療構想GL検討会
高度急性期や急性期の患者数推計の計算式示される、リハの扱いに注意を―地域医療構想策定の関係省令
地域医療構想策定ガイドライン固まる、回復期は175点以上に設定
高度急性期は3000点、急性期は600点、回復期は225点以上と厚労省が提案-地域医療構想GL検討会(速報)
地域医療構想策定後はもちろん、策定前から地域医療の課題抽出をすべき―地域医療構想策定GL検討会
「病棟の機能」の再議論望む声相次ぐ―地域医療構想GL検討会
ICUやHCUが慢性期機能と報告した場合など、厚労省から「修正」依頼も―地域医療構想策定GL検討会
病院・病床の機能分化はペースも重要、短期間での達成は好ましくない―厚労省・佐々木室長
地域医療構想策定に向け、「地域で欠けている医療機能」や「医療提供体制の評価」が必要―厚労省・神田医政局長
「病院と在宅医療の協働」や「関係団体の連携」など旗印に在宅医療を推進―全国在宅医療会議
在宅医療の推進に向け「病院と在宅医療の協働体制構築」等をマイルストーンに置いてはどうか―全国在宅医療会議ワーキンググループ
在宅医療の推進阻む課題を収集、中長期目標を設定―全国在宅医療会議ワーキンググループ
在宅医療推進に資するエビデンス構築に向け、まず「テーマ」を検討—全国在宅医療会議ワーキング
在宅医療の推進、地域医師会を中心に関係団体が集約し、エネルギー分散を避けよ―全国在宅医療会議
在宅医療診療ガイドラインを完成し、在宅医療の「質の底上げ」を推進―全国在宅医療会議ワーキング
在宅医療の推進、医療機関・医師会・行政・学会・国民が協働することが重要―全国在宅医療会議ワーキング
在宅医療の推進、市区町村と地域医師会との連携が第一歩―全国在宅医療会議ワーキング
在宅医療の臨床指標を構築し、国民に「在宅医療のメリット」などを周知―厚労省・全国在宅医療会議



