医療保険改革、後期高齢者の自己負担割合や大病院受診時の特別負担、薬剤自己負担などを2020年夏までに議論―社保審・医療保険部会
2020.2.18.(火)
次期医療保険制度改革に向けて、全世代型社会保障検討会議の中間報告に盛り込まれた「大病院における紹介状なし患者への特別負担徴収義務の拡大」や、改革工程表に盛り込まれた「薬剤自己負担の引き上げ」、「医療費について保険給付率(保険料・公費負担)と患者負担率のバランス等を定期的に見える化しつつ、診療報酬とともに保険料・公費負担、患者負担についての総合的な対応」などを今夏(2020年夏)までに議論し、制度改革内容をとりまとめる―。
社会保障審議会・医療保険部会が1月31日に開催され、こういった改革スケジュールを確認しました。
目次
骨太方針や全世代型社会保障検討会議の指示を踏まえ、2020年夏までに意見まとめる
「医療技術の高度化」(代表的なものとして超高額な白血病等治療薬「キムリア」の保険適用などがあげられる)や「高齢化の進展」などにより医療費は増加を続けています。2022年度から、いわゆる団塊の世代が75歳以上の後期高齢者となりはじめ、2025年度には全員が75歳以上に到達することから、今後、さらに急速に医療費が増加していくことが確実です。その後、2040年度にかけて高齢者の増加ペースそのものは鈍化するものの、一方で支え手となる現役世代人口が急速に減少していきます。
「少なくなる支え手」で「増加する高齢者」を支えなければならず、公的医療保険制度の財政基盤は極めて脆くなっていきます。このため、医療保険制度における「給付と負担の在り方」に関する改革が急務となっているのです。
この点、昨年(2019年)6月に閣議決定された経済財政運営と改革の基本方針2019(いわゆる骨太方針2019)では、医療保険制度の持続可能性に向けた「給付と負担の見直し」について「骨太方針2020において政策を取りまとめる」ことを明記。例年、6月末に骨太方針が取りまとめられるため、骨太方針2020に向けて、医療保険制度改革論議を集中的に行っていく必要があります。
また昨冬(2019年冬)には、安倍晋三内閣総理大臣が議長を務める 「全世代型社会保障検討会議」(以下、検討会議)において、「大病院における「紹介状なし外来受診患者」に対する特別負担の金額について、現在の初診時5000円・再診時2500円を増額するとともに、徴収義務対象を『200床以上の一般病院』に拡大し、外来医療の機能分化を促す」方向とともに、2020年夏までに具体的な制度設計を固める方針が示されました。
こうした動きを受けて厚生労働省保険局総務課の宮崎敦文課長は、医療保険部会において▼検討会議の中間報告に盛り込まれた「大病院における紹介状なし患者への特別負担徴収義務の拡大」など▼改革工程表に盛り込まれた「薬剤自己負担の引き上げ」、「医療費について保険給付率(保険料・公費負担)と患者負担率のバランス等を定期的に見える化しつつ、診療報酬とともに保険料・公費負担、患者負担についての総合的な対応」など▼その他の論点―を集中的に議論し、今夏(2020年夏)に意見とりまとめを行うスケジュール案を示しました。

2020年夏の医療保険改革に向けた医療保険部会の検討スケジュール(医療保険部会 200131)
このスケジュール感について異論は出ませんでしたが、例えば「75歳以上後期高齢者の医療費窓口負担(現在、原則1割、現役世代並みの高所得者で3割)を原則2割化すべきか」というテーマについては、佐野雅宏委員(健康保険組合連合会副会長)をはじめとする費用負担者サイドが「医療保険の持続可能性確保、現役世代との負担バランスの確保のために、低所得者への配慮を行ったうえで『原則2割』へ引き上げるべき」と主張したのに対し、松原謙二委員(日本医師会副会長)をはじめ医療提供サイドからは「自己負担が突然2倍に跳ね上がれば、医療が必要な後期高齢者の医療へのアクセスを大きく阻害してしまう」との反対意見が出るなど、早くも「議論の取りまとめの難しさ」が見えてきています。
大病院の紹介状なし受診時定額負担、医療部会と医療保険部会等の2トラックで議論
また検討会議が打ち出した「大病院を紹介状なしに受診する患者に対する特別負担徴収義務」の拡大に関しては、費用負担者サイドは「医療保険の持続可能性確保に向けた確実な実施」の必要性を訴えましたが、その一方で、医療提供サイドの池端幸彦委員(日本慢性期医療協会副会長、福井県医師会長)は「国民の多くが『大病院にかかりたい』という意向をもっており、そこをどう改革していくかが重要な視点である。さらに、大病院において『入院医療や専門・紹介外来で経営が成り立つ』ような仕組みを考えなければ、地域医療が崩壊してしまう」との考えを示しました。
このテーマについては、病院団体代表から「同じ200床・300床規模の病院であっても、地域によってその機能は全くことなる」「外来医療の機能分化やかかりつけ医機能の在り方について十分な議論がなされないままに定額負担論議を先行して進めるべきではない」「そもそも一般病院という定義が存在しない」との批判が相次ぎ、厚労省医政局の吉田学局長から社会保障審議会・医療部会や医療計画の見直し等に関する検討会で「外来医療等の在り方」に関する根本的議論を行う方針が明確に示されました。▼外来医療等の在り方(医療部会や検討会)▼制度設計(医療保険部会で制度の大枠を固め、中央社会保険医療協議会で値決めをはじめとする具体的な仕組みを固める)―という2トラックで議論が進められます(関連記事はこちらとこちら)。
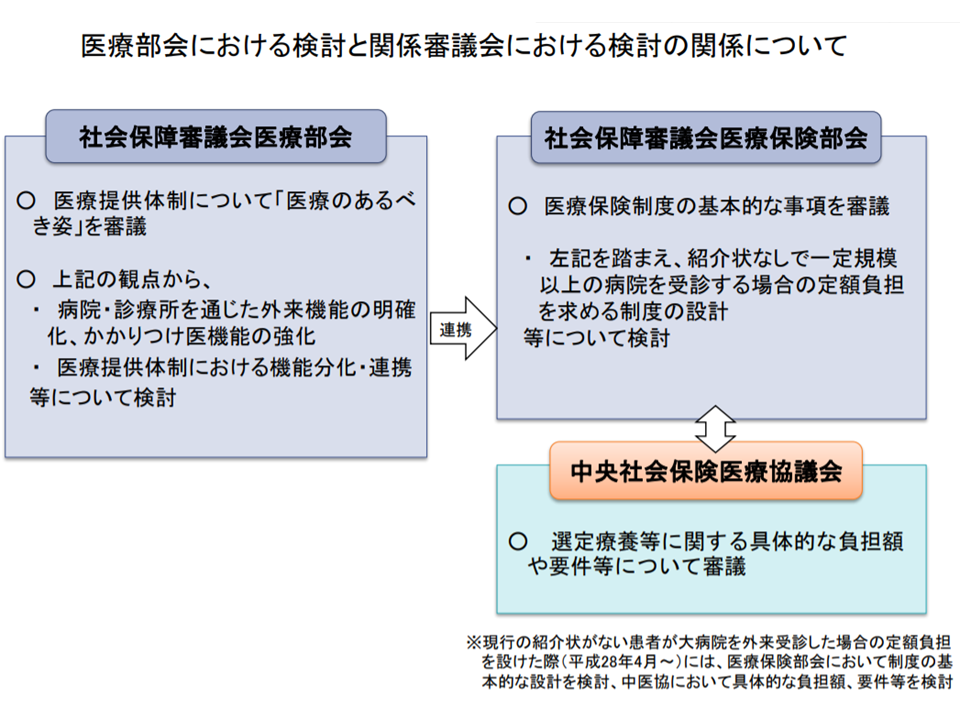
医療部会と医療保険部会等との関係(医療部会2 200129)
外来医療全般の少額定額負担は議論せず、薬剤自己負担の在り方は検討対象
なお、このテーマに関連して「外来医療全般において、3割負担等とは別に少額の定額負担を徴収すべきか」という検討項目も指摘されていますが、宮崎総務課長は「検討会議等でこの点についても議論を行い、『大病院を紹介状なしに受診する患者に対する特別負担徴収義務の拡大』方向が見いだされた。医療保険部会では、外来全般における少額の定額負担については議論しない」との考えを明確にしています。
一方で、「薬剤負担の在り方」(薬剤の種類に応じた償還率の設定や、一般用医薬品類似医薬品(所謂OTC類似医薬品)の保険給付見直しなど)については検討会議の中間報告には盛り込まれていませんが、これまでの議論経過を踏まえて「医療保険部会の検討テーマ」となります。この点、佐野委員は「一般用医薬品類似医薬品については、保険給付から除外することなども含めて検討すべきである。また2020年度診療報酬改定には盛り込まれなかったが、経済性も考慮した生活習慣病治療薬の選択の在り方(例えば後発品の優先使用など)も議論する必要がある」と強く求めています。
関連して佐野委員は「フォーミュラリの導入」についても医療保険部会で検討すべきと進言。フォーミュラリとは、医療機関等が作成した「医学的妥当性や経済性などを踏まえた医薬品使用方針」のことで、「●●疾患には第1選択としてA医薬品(特定の銘柄や成分)を使用する」といったリストのイメージです。採用医薬品を集約化することで「経営の質」が向上する(医薬品の購入コストを抑えることが可能)ことはもちろん、何よりも「医療の標準化」→「医療の質」向上という大きな効果が期待されます。2020年度診療報酬改定に向けて、中央社会保険医療協議会では「特定機能病院におけるフォーミュラリ導入の評価」が検討されましたが、時期尚早との声が強く見送られました。
この点、佐野委員は「積極的な導入と、診療報酬での評価」を検討すべきと訴えていますが、同じ費用負担者サイドでも安藤伸樹委員(全国健康保険協会理事長)は「フォーミュラリの導入は積極的に進めるべきであるが、診療報酬での評価は時期尚早であると考える。まず医療現場や地域の実施体制などについて実態を把握することが始めよ」と述べています。医療保険部会の議論が、2022年度以降の診療報酬論議に結びついていくことが期待されます(関連記事はこちら)。
なお、この点、医療提供サイドの池端委員は「フォーミュラリが導入された結果、高齢者に不必要な医薬品投与が行われるようなことも想定される。極めて慎重な検討が必要である」との見解を示しました。
【関連記事】
「公立等 vs 民間」対立煽らず、地域・病院の特性踏まえて「地域の医療提供体制」論議を―社保審・医療部会
大病院外来定額負担のバックボーンとなる「外来医療機能分化・かかりつけ医機能推進」をまず議論せよ―社保審・医療部会
75歳以上の医療費は2割負担、紹介状なし外来患者の特別負担を200床以上一般病院に拡大―全世代型社会保障検討会議
紹介状なし外来患者の特別負担、病院のベッド数等でなく「機能」に着目して議論せよ―日病・相澤会長
紹介状なし外来患者からの特別徴収義務、200床以上一般病院への拡大には強く反対―日病協
2021年からのオンライン資格確認、カードリーダー等端末は支払基金が一括購入し医療機関へ配付―社保審・医療保険部会
2020年度診療報酬改定を了承、「医師の働き方改革推進」を重点課題に据える―社保審・医療保険部会
2020年度診療報酬改定、「医師の働き方改革」だけでなく「制度の持続可能性」も重点課題とせよ―社保審・医療保険部会
2020年度診療報酬改定、「医師働き方改革」だけでなく「効率化」や「機能分化」なども重点課題ではないか―社保審・医療保険部会
2020年度診療報酬改定、「効率化・合理化の視点」「働き方改革の推進」「費用対効果評価」なども重要視点―社保審・医療保険部会
2021年3月からマイナンバーカードに「保険証機能」付与、既存保険証が使えなくなる訳ではない―社保審・医療保険部会
オンライン資格確認や支払基金支部廃止などを盛り込んだ健保法等改正案―医療保険部会
被保険者証に個人単位番号を付記し、2021年からオンラインでの医療保険資格確認を実施―医療保険部会
国民健康保険、より高所得者な人に負担増を求めるべきか―医療保険部会
超高額薬剤等の保険収載、薬価制度だけでなく税制等も含め幅広い対応を―社保審・医療保険部会
NDB・介護DBを連結し利活用を拡大する方針を了承、2019年の法改正目指す―社保審・医療保険部会(2)
健康寿命延伸に向け、「高齢者の保健事業」と「介護予防」を一体的に実施・推進―社保審・医療保険部会(1)
2020年度中に、医療保険のオンライン資格確認を本格運用開始―社保審・医療保険部会
地域別診療報酬には慎重論、後期高齢者の自己負担2割への引き上げも検討—医療保険部会
骨太方針2019を閣議決定、給付と負担の見直し論議を先送りするなど「形骸化」著しい
【2020年度診療報酬改定答申5】がん患者への「ゲノム医療」「治療と仕事の両立支援」「外来での化学療法」推進
【2020年度診療報酬改定答申4】リハビリが必要な患者に適切なリハが実施されるよう、回復期リハ病棟入院料や疾患別リハ料見直し
【2020年度診療報酬改定答申3】400床以上病院の地ケア病棟、「急性期病棟からの転棟」6割以上で、入院料1割減額のペナルティ
【2020年度診療報酬改定答申2】救急2000件以上で勤務医負担軽減図る病院、【地域医療体制確保加算】(520点)でサポート
【2020年度診療報酬改定答申1】重症患者割合、特定機能病院は看護必要度IIで28%、急性期1は必要度Iで31%、必要度IIで29%に
2022年度改定に向け、看護必要度はじめ「急性期入院医療の評価指標」やフォーミュラリの実態など検討を―中医協総会(1)
医療機関間の双方向の情報提供促進に向け、【診療情報提供料(III)】を新設―中医協総会(2)
がん患者等の仕事と治療の両立目指す、【療養・就労両立支援指導料】を大幅改善―中医協総会(1)
入院医療の機能分化進めるため、回復期リハビリ病棟や総合入院体制加算等の要件見直し―中医協総会(4)
救急搬送受け入れ2000件以上で、勤務医負担軽減に取り組む医療機関を【地域医療体制確保加算】で評価―中医協総会(3)
400床以上大病院、地域包括ケア病棟の新設は不可、既存病棟でpost acuteへの偏りに制限―中医協総会(2)
重症患者割合の基準値、急性期1:31%、急性期2:28%、急性期3:25%、急性期4:22%で決定―中医協総会(1)
2020年度診療報酬改定、働き方改革や医療機能の分化・連携強化など推進せよ―中医協・公聴会
「膵臓がん」や「消化管再建を伴う食道がん」などにロボット支援下内視鏡手術を拡大―中医協総会(1)
看護必要度見直し、急性期1では現行「30%」維持でも計算上4分の1がドロップする厳格化―中医協総会
2020年度診療報酬改定論議の整理、支払側の幸野委員「反対意見の多い項目」の復活要望し混乱―中医協総会
【2020年度診療報酬改定総点検4】がんゲノム医療の推進、がん治療と仕事の両立支援などを診療報酬でもポート!
【2020年度診療報酬改定総点検3】入退院支援加算の人員配置要件を緩和、救急搬送受け入れ件数に着目した新加算!
【2020年度診療報酬改定総点検2】救急搬送患者の特に多い病院のマネジメント体制を評価へ!
【2020年度診療報酬改定総点検1】大病院の地域包括ケア病棟に厳しい改定に、急性期一般は年明けから重症患者割合を検討!
医療機関間の「双方向の情報連携」を評価するため【診療情報提供料】を見直し―中医協総会(2)
看護必要度A1・B3を廃止し、認知症の入院患者対応等を別途評価してはどうか―中医協総会(1)
入院患者のPET検査、他院実施での「入院料減額措置」を緩和し共同利用推進―中医協総会(3)
オンライン診療、実施指針等と整合するよう施設基準・要件を見直し―中医協総会(2)
医師働き方改革に向け、救急医療実績の高い病院等の「緊急的な取り組み」実施を診療報酬でサポート―中医協総会(1)
DPCでは「別個」でも、一般則で「一連」となる入院、【救急医療管理加算】等の算定不可―中医協総会(3)
看護必要度B項目の記載方法を見直し、特定機能病院では回リハ病棟の届け出を認めない―中医協総会(2)
遺伝性乳がん・卵巣がん(HBOC)、「未発症部位」切除も保険適用へ―中医協総会(1)
中医協が2020年度診療報酬「改定率」睨み意見、ただしプラス・マイナス要望を両論併記―中医協総会(4)
医療機関による「かかりつけ医機能」説明、患者だけでなく医療機関にもメリット大―中医協総会(3)
オンライン診療料等、「慢性頭痛」患者等にも算定を認めるべきか―中医協総会(2)
紹介状なし外来受診患者からの特別負担徴収義務、地域医療支援病院全般に拡大―中医協総会(1)
2020年度診療報酬改定、支払側はマイナス改定、診療側はプラス改定を要請―中医協総会(3)
回復期リハ病棟1・3・5、リハ実績指数の基準値引き上げを検討―中医協総会(2)
200床以上病院の地域包括ケア病棟、「自院の一般病棟からの転棟」に上限設定―中医協総会(1)
診療所敷地内で不動産賃貸借関係のある薬局、調剤基本料を引き下げ―中医協総会(3)
薬剤8.0%、材料5.8%の価格乖離、実勢価格改定でどの程度の国庫縮減可能か―中医協総会(2)
救急搬送患者を極めて多く受け入れる病院、「新たな加算」で評価へ―中医協総会(1)
【入院時支援加算】、人員配置要件を緩和し高点数の上位区分新設へ―中医協総会(2)
大規模病院の地域包括ケア病棟でも「自宅等からの緊急患者」等の受け入れを―中医協総会(1)
有床診、「機能・医療スタッフ配置」評価や「他医療機関等の管理栄養士との連携」評価を―中医協総会(2)
「指定難病」診断に必要な遺伝子検査、一定要件をクリアした53疾患を保険適用―中医協総会(1)
がん化学療法、患者が「外来実施」選択できるような環境整備を推進―中医協総会(2)
療養病棟で医療区分3と評価される「中心静脈栄養」、必要性の確認・記録を求める―中医協総会(1)
認知症ケア加算の組み替えを検討、標準的な「せん妄予防」の取り組みを診療報酬で評価―中医協総会(2)
PT等の配置割合が高い訪問看護ステーション、「機能強化型」の取得を認めない―中医協総会(1)
医療機関と薬局が連携し「重複投薬」の是正に向けた取り組みを診療報酬で評価へ―中医協総会(3)
【総合入院体制加算】で小児科・産科要件等緩和を検討、ICUで早期栄養管理を評価へ―中医協総会(2)
看護必要度の「A1・B3かつ危険行動等」、急性期入院の評価指標としての妥当性で激論―中医協総会(1)
高額なアレルギー治療薬「ゾレア皮下注」、花粉症への適応拡大踏まえ最適使用推進ガイドライン―中医協総会(3)
安定冠動脈病変へのPCI、学会ガイドラインに沿った診療報酬算定要件を探る―中医協総会(2)
2018年度改定後、一般病院全体で損益比率は改善したが、国公立や特定機能病院では悪化—中医協総会(1)
オンライン診療料等の要件を段階的緩和、ICT用いた退院時共同指導等を実施しやすい環境整備―中医協総会(3)
夜間看護体制加算等の「看護師負担軽減」、早出・遅出やIoT導入など効果ある取り組みを―中医協総会(2)
総合入院体制加算、「特定行為研修修了看護師」配置の要件化へ―中医協総会(1)
在宅療養支援病院、往診担当医師は「オンコール体制」でも良い―中医協総会
【機能強化加算】、個々の患者に「かかりつけ医機能」について詳しく説明せよと支払側要望―中医協総会(2)
「紹介状なし患者からの特別負担」徴収義務、400床未満の地域医療支援病院へも拡大―中医協総会(1)
【療養・就労両立支援指導料】の対象を脳卒中や肝疾患にも広げ、より算定しやすく見直し―中医協総会(2)
救急医療管理加算、2020年度改定で算定要件の明確化・厳格化を検討―中医協総会(1)
「頭蓋内損傷リスクが低い小児、CT推奨しない」等のガイドライン遵守を診療報酬で評価すべきか―中医協総会
小児抗菌薬適正使用支援加算、算定対象を3歳以上にも広める一方で算定要件厳格化を模索―中医協総会(2)
急性期一般1の「重症患者30%以上」等の施設基準、中医協の支払側委員は「低すぎる」と強調
「医師働き方改革」に向けたマネジメントコスト、診療報酬で評価すべきか否かで激論―中医協総会(1)
慢性腎疾患患者への「腎移植の選択肢もある」などの情報提供を促進せよ―中医協総会(2)
緩和ケア病棟入院料を厳格化、「緩和ケアチームによる外来・在宅医療への関与」求めてはどうか―中医協総会(1)
薬局業務の「対物」から「対人」への移行促すため、14日以内の調剤料を引き下げてはどうか―中医協総会(2)
「働き方改革」への診療報酬でのサポート、人員配置要件緩和を進める方向は固まるが・・・―中医協総会(1)
リンパ浮腫指導管理料等、2020年度改定に向け「算定対象の拡大」を検討―中医協総会(2)
入院患者のポリファーマシー対策、減薬の成果だけでなく、減薬に向けた取り組みも評価してはどうか―中医協総会(1)
かかりつけ医機能を評価する【機能強化加算】、要件を厳格化すべきか―中医協総会
小規模な急性期一般1で認知症患者が多い背景、回復期リハの実績評価の妥当性など検討を―中医協・基本小委
2020年度診療報酬改定に向けた議論整理、地域医療構想の実現・働き方改革・オンライン診療などで意見対立―中医協総会
スタッフの8割以上が理学療法士の訪問看護ステーション、健全な姿なのか―中医協総会
2040年にかけて人口が70%減少する地域も、医療提供体制の再構築に向け診療報酬で何ができるのか―中医協総会
CT・MRIの共同利用、医療被曝防止に向けたガイドライン活用などを診療報酬でどう進めるか―中医協総会(2)
ポリファーマシー対策を診療報酬でどう進めるか、フォーミュラリの報酬評価には慎重意見―中医協総会(1)
新規の医療技術、安全性・有効性のエビデンス構築を診療報酬で促し、適切な評価につなげよ―中医協総会(2)
オンライン診療、「有効性・安全性のエビデンス」に基づき算定要件などを議論―中医協総会(1)
医師の働き方改革、入院基本料や加算の引き上げなどで対応すべきか―中医協総会(2)
がんゲノム医療の推進に向け、遺伝子パネル検査を6月から保険収載―中医協総会(1)
外来医療の機能分化に向け、「紹介状なし患者の定額負担」「かかりつけ医機能の評価」など議論―中医協総会(2)
画期的な白血病治療薬「キムリア」を保険収載、薬価は3349万円―中医協総会(1)
高齢者へのフレイル・認知症・ポリファーマシ―対策、診療報酬でどうサポートすべきか―中医協総会(3)
診療報酬で生活習慣病の重症化予防、治療と仕事の両立をどう進めていくか―中医協総会(2)
遺伝子パネル検査の保険収載に向けた検討進む、C-CATへのデータ提出等を検査料の算定要件に―中医協総会(1)
「院内助産」「外来での妊産婦対応」を診療報酬でどう支援していくべきか―中医協総会(2)
2020年度改定論議スタート、小児疾患の特性踏まえた診療報酬体系になっているか―中医協総会(1)
2020年度診療報酬改定に向け、「医師働き方改革」等のテーマ別や患者の年代別に課題を議論―中医協総会
2020年度に「稼働病床数を1割以上削減」した病院、国費で将来の期待利益を補助―厚労省
医師の働き方改革は「勤務医の負担軽減」のアウトカムに着目せよ、フォーミュラリは医師の処方権を侵害するものでない―中医協・支払側
「病院」単位の機能分化を進める診療報酬改定、働き方改革支援する【地域医療体制確保加算】新設に期待―四病協・日医





