【総合入院体制加算】で小児科・産科要件等緩和を検討、ICUで早期栄養管理を評価へ―中医協総会(2)
2019.11.18.(月)
【総合入院体制加算】において、小児科や産科・産婦人科の標榜や入院医療の提供が義務付けられているが、小児科や産科医療へのニーズが減少する中では「機能の集約化」によって医療の質を確保していくことも求められる点を踏まえて、どう施設基準等を見直していくべきか―。
【特定集中治療室管理料】については、SOFAスコア測定の義務付け対象ユニットの拡大や、管理栄養士による入室後早期の栄養管理評価を検討すべきではないか―。
11月15日に開催された中央社会保険医療協議会・総会では、こういった議論も行われました。

11月15日に開催された、「第433回 中央社会保険医療協議会 総会」
目次
ICU3・4までSOFAスコア測定義務を拡大すべきか
お伝えしているとおり、中医協総会でついに「入院医療の診療報酬改革」論議がスタートしました。11月15日には、▼⼀般病棟⼊院基本料▼特定集中治療室管理料(ICU)▼その他の事項(総合入院体制加算など)―を議題としており、ここでは後2者に焦点を合わせてみます(一般病棟に関する議論の記事はこちら)。
【特定集中治療室管理料】については、厚生労働省保険局医療課の森光敬子課長から、(1)入院患者の評価指標(2)専門性の高い看護師の配置(3)早期からの栄養管理―の3つの論点が提示されました。
まず(1)は、2018年度の前回診療報酬改定において「【特定集中治療室管理料1・2】で測定が義務付けられたSOFAスコア(生理学的スコア)」を、他の入院料(【特定集中治療室管理料3・4】など)にも拡大していくべきか、という論点です。
【特定集中治療室管理料】については、現在「特定集中治療室用の重症度、医療・看護必要度(以下、ICU看護必要度)に基づき重症患者(看護必要度を満たす患者)を80%以上(ICU1・2)または70%以上(ICU3・4)受け入れる」という評価指標が設けられています。しかし「ICU用の看護必要度が重症患者把握において必ずしも十分に機能していないのではないか」「ICUの看板を掲げながら、それほど重症の患者を受け入れていないユニットが一部にあるのではないか」との指摘があります。
そこで2018年度の前回改定では、「SOFAスコアの測定」を【特定集中治療室管理料1・2】に義務付け、「ICU看護必要度とは異なる側面から入室患者の状態を把握する」こととしたものです。「SOFAスコア」は、患者の▼呼吸機能▼凝固機能▼肝機能▼循環機能▼中枢神経機能▼腎機能―の6機能について、ゼロ点から4点の5段階で「重症度」を評価するもので、合計点数(total maximum SOFA score:TMS)が高いほど「重症である」と判断されます(最低ゼロ点から最高24点)。
この点、入院医療分科会の調査では、次のような状況が明らかとなりました(入院医療分科会における議論の記事はこちらとこちらとこちら)。
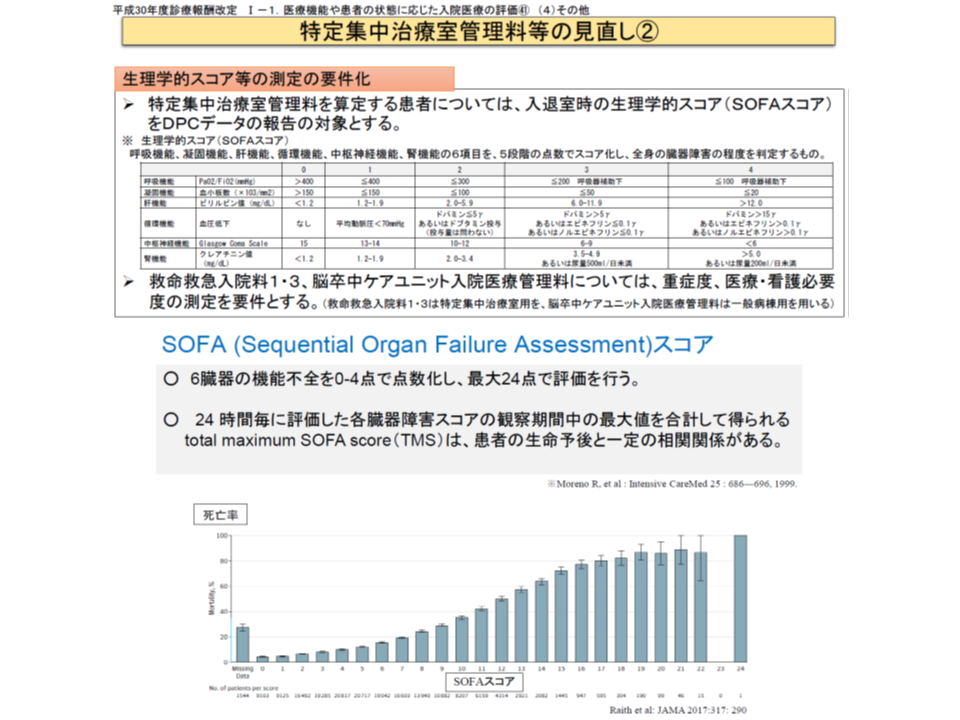
▽【特定集中治療室管理料3・4】を届け出るユニットでも、SOFAスコア測定を実施しているところが4-7割ある
▽【特定集中治療室管理料3】において、他のユニットと比べてSOFAスコアが低い
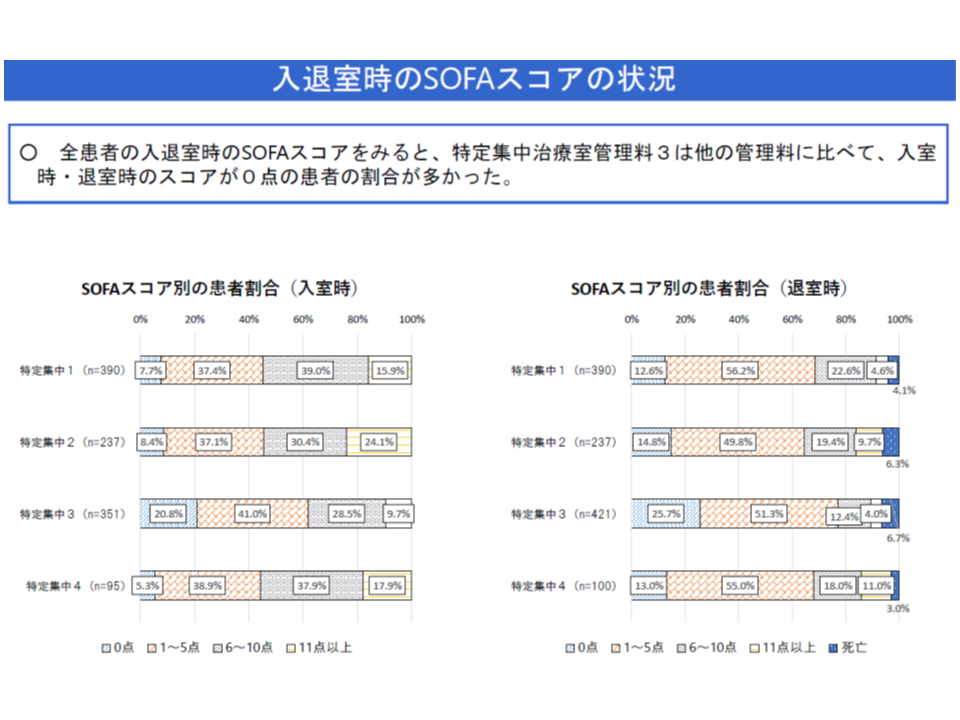
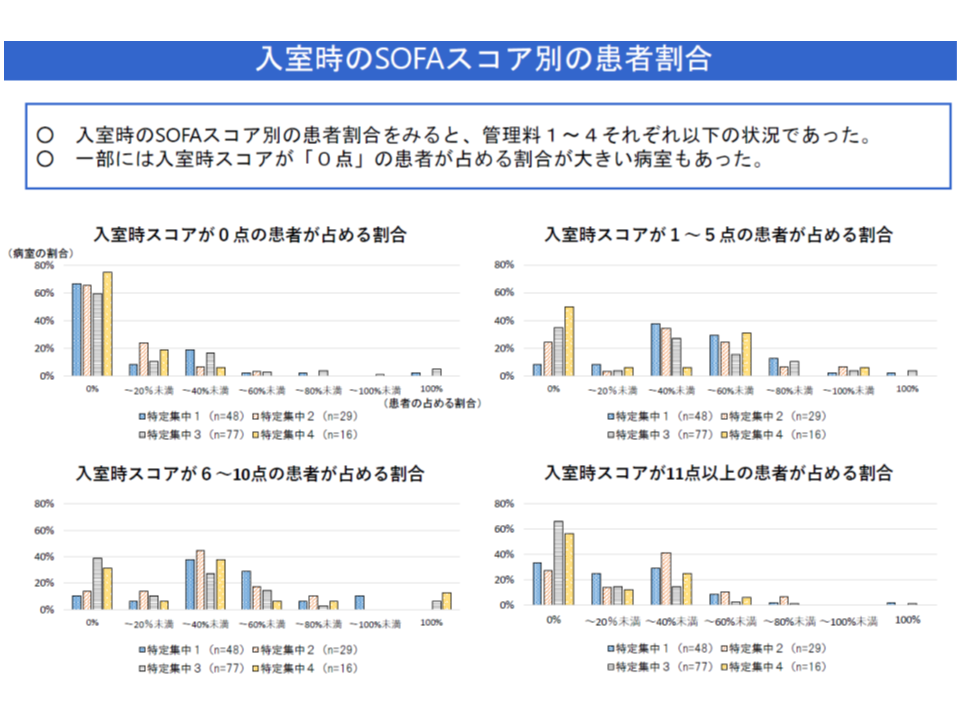
▽SOFAスコアが「ゼロ点」の患者を極めて多く受け入れているユニットがある
▽SOFAスコアが高くなるほど、退院時転帰が「治癒・軽快等」の患者割合が低く、「死亡」の患者割合が高くなっていた
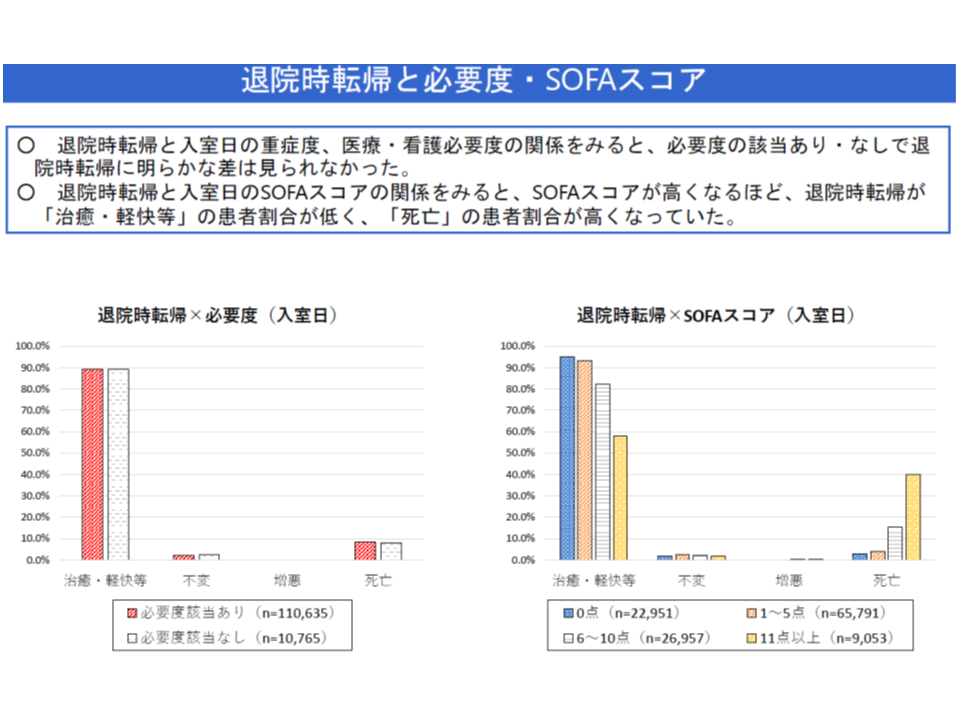
SOFAスコアが高いほど、死亡患者割合が高いなどの特徴がある(中医協総会(2)1 191115)
この点、支払側の吉森俊和委員(全国健康保険協会理事)と幸野庄司委員(健康保険組合連合会理事)は「SOFAスコア測定にとどまらず、将来は『評価指標』とする方向で検討を進めるべきである」と主張。「ICU看護必要度」と「SOFAスコア」との双方でICUの患者状態を評価し、「より重症患者を多く受け入れているICUを高く評価する」ことを求めています。
これに対して診療側の島弘志委員(日本病院会副会長)や今村聡委員(日本医師会副会長)からは、「SOFAスコアはそもそも敗血症患者等の状態を評価するものだ。スーパーICUの評価に向けた検討としては、SOFAスコア測定は重要であろうが、それを【特定集中治療室管理料3・4】にまで広げる意義はあるのだろうか。慎重に検討すべきである」と慎重意見が出ています。
病院・病床の機能分化・強化の流れに鑑みれば、将来的には、ICUについても「より重症度の高い患者を多く受け入れているユニットをより高く評価し、その分の財源を重症患者受け入れがそれほどでもないユニットからもってくる」、つまり▼【特定集中治療室管理料1・2】について基準を厳しくするとともに、点数を引き上げる▼【特定集中治療室管理料3・4】については点数を引き下げる―という方向が検討されることになりそうです。その際の評価指標として「SOFAスコアの導入」や「ICU看護必要度の見直し」が注目されており、2020年度改定ではどういった見直しが行われるのか、さらに検討が深められます。
ICUの「専門性高い看護師配置」義務、経過措置は2020年3月で終了すべきか
また(2)は、やはり2018年度改定で【特定集中治療室管理料1・2】に義務化された「専門性の高い看護師配置」の取り扱いをどう考えるかという論点です。
専門性の高い看護師の確保に苦労が予想されたことから、「2020年3月31日までの経過措置」(配置していなくとも良い)が設けられていますが、入院医療分科会の実施した特別調査結果からは、次のように「相当程度、専門性の高い看護師配置が進んでいる」状況が確認されました(入院医療分科会における議論の記事はこちらとこちらとこちら)。
▽9割超のICUで、すでに専門性の高い看護師が配置されており、未配置(1割程度)のユニットでは「「経過措置期間中ゆえに配置していない」との回答(【救命救急入院料2・4】でも9割弱の配置)。
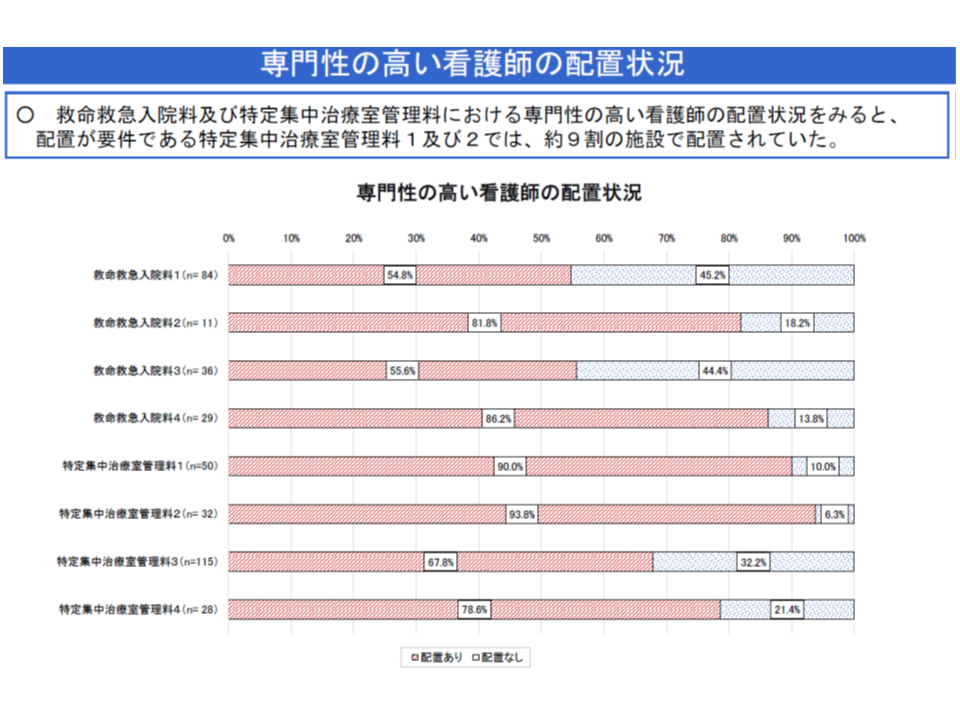
▽ユニットでの勤務時間は、▼ICU1(特定集中治療室管理料1)では37.6時間▼ICU2(特定集中治療室管理料2)では35.6時間―、1ユニット当たりの配置人数は▼ICU1では1.60人▼ICU2では1.70人―となっており、すでに「大きな戦力」として稼働し、医療の質を引き上げている
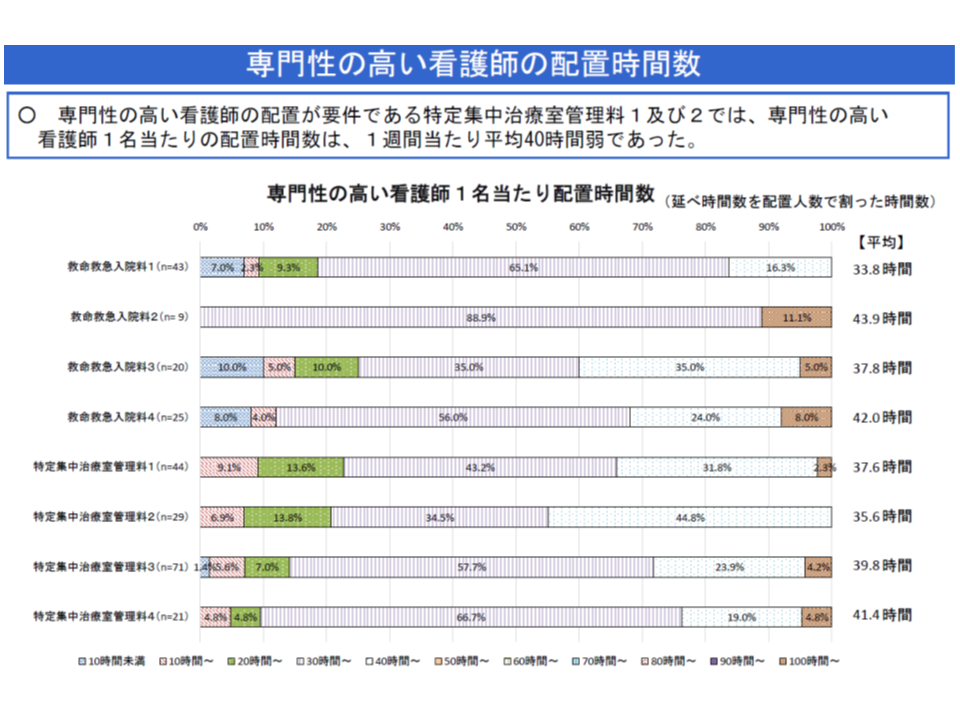
こうした状況を踏まえて、吉川久美子専門委員(日本看護協会常任理事)は「経過措置の延長は必要ない」と指摘。ただし松本吉郎委員(日本医師会常任理事)は、「専門性の高い看護師は、平均で1ユニット当たり2名弱、時間にして週60時間程度と、ギリギリの配置にとどまっている。こうした看護師が退職等した場合に【特定集中治療室管理料1・2】の届け出、算定ができなくなってしまうという仕組みは好ましくない。柔軟な対応を認めるべきではないか」と慎重姿勢を見せています。
ICU入室から48時間以内の栄養管理で、死亡率低下や早期退院の効果大
また(3)の「栄養管理」は新たに浮上した論点です。▼日本版重症患者の栄養療法ガイドラインで「ICU入室から24-48時間以内の経腸栄養開始」が推奨されている▼ICUで入室から48時間以内に栄養投与を開始した場合、48時間以降の栄養投与開始患者と比べて、優位に「死亡率の低下」「ICU在室日数の短縮」「平均在院日数の短縮」が見られる―というエビデンスを踏まえ、森光医療課長は「入室早期から管理栄養士が行う重点的な栄養管理の取組の評価」を検討してはどうかと提案しました。

特定集中治療室における早期栄養管理の効果(1)(中医協総会(2)2 191115)
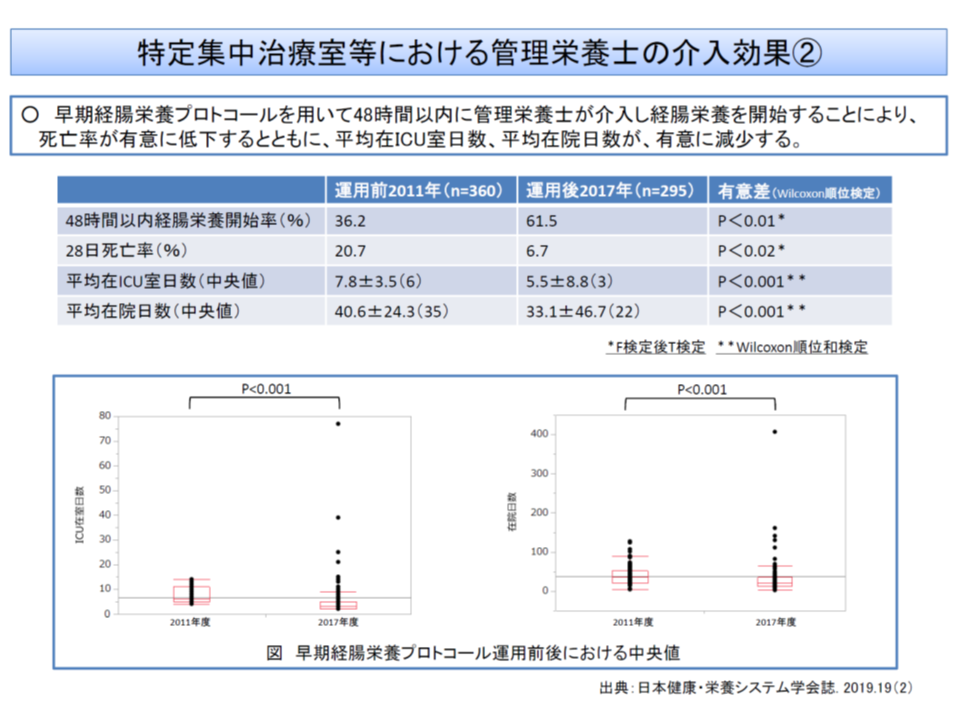
特定集中治療室における早期栄養管理の効果(2)(中医協総会(2)3 191115)
これについては、効果が明らかなことから「積極的に評価すべき」との声が診療側・支払側の双方から上がっており、例えば【早期栄養管理実施加算】などの創設を具体的に検討していくことになるでしょう。
総合入院体制加算、小児科・産科要件等の緩和を検討
また【総合入院体制加算】については、入院医療分科会での調査・分析の中で「現在の施設基準・算定要件が、地域医療構想の実現、つまり病院・病床の機能分化、連携の強化を阻害しているのではないか」と指摘された点を踏まえた議論が行われました。
【総合入院体制加算】は、総合的かつ専門的な急性期医療を提供する一般病院を評価する加算で、次のような施設基準が設けられています。
▽加算1-3の共通基準として「内科、精神科、小児科、外科、整形外科、脳神経外科および産科・産婦人科を標榜し、それらに係る入院医療を提供している」「精神科につき24時間対応できる体制があること」が求められている
▽加算1-3のそれぞれにおいて、▼人工心肺を用いた手術▼悪性腫瘍手術▼腹腔鏡下手術▼放射線治療(体外照射法)▼化学療法▼分娩件数―に関する診療実績が求められている

総合入院体制加算の施設基準等の概要(中医協総会(2)4 191115)
地域にA・B病院があり、両方が【総合入院体制加算】を届け出ていたとします。少子化が進む中で、小児科や産科の患者数が減少し「A病院に小児科・産科機能を集約することが必要」という地域医療再編計画が持ち上がるケースも少なくありませんが、その際「B病院では小児科・産科機能がなくなり、【総合入院体制加算】を届け出られなくなる。B病院の収益が大きく減少してしまう」と考え、この計画に躊躇してしまうのではないか、と指摘されたのです(入院医療分科会における議論の記事はこちら)。
この点、森光医療課長は、次のようなデータを提示。
▽小児科、産科・産婦人科を標榜する医療機関は減少傾向にある
▽例えば奈良県では、3つの急性期病院について機能再編を行い、小児科、産科・産婦人科の機能を1つの病院に集約。その結果、より効果的かつ効率的な医療提供が可能となった
ここからは、「小児科や産科・産婦人科のニーズが減少」しており、そうした中では【総合入院体制加算】取得病院においても、小児科や産科・産婦人科の機能を一定程度、「集約」していくことが医療の質向上に向けて重要かつ必要なのではないか、と考えられます。
診療側の松本委員は「【総合入院体制加算】を届け出るためだけに、小児科を標榜している医療機関もあると聞く。地域で必要な医療提供体制を確保することが重要で、【総合入院体制加算】の基準等も柔軟化を考えていくべき」と主張。支払側の吉森委員・幸野委員も、松本委員の見解に理解を示しており、今後、具体的に「共通基準」や「診療実績基準」の見直し内容を詰めていくことになりそうです。
なお、【総合入院体制加算】については、別に「医療従事者の負担軽減」計画策定等が検討されており、2020年度には大きな見直しが行われることになるでしょう。
抗菌薬適正使用支援加算、要件をどう見直すべきか
また、森光医療課長は【抗菌薬適正使用支援加算】の見直しに関する論点も提示しました。
【抗菌薬適正使用支援加算】は、院内で抗菌薬適正使用支援チームを組織し、抗菌薬の適正使用を推進する取り組みを行っている医療機関を評価する加算です。薬剤耐性菌の発生等を抑えるために非常に重要な加算ですが、次のような課題も浮上してきています。
▽薬剤の院内の使用状況について、カルバペネム系抗菌薬や抗MRSA薬は概ね把握されていたが、他の薬剤ではバラつきがある
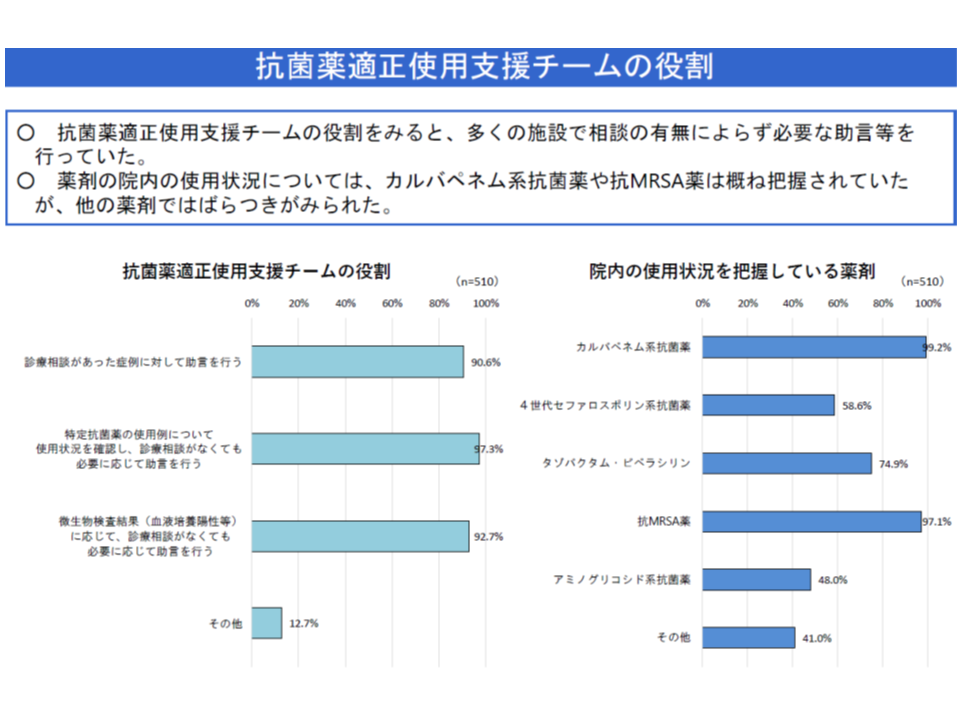
抗菌薬適正使用支援加算の効果(入院医療分科会(3)10 191003)
▽「周辺地域の医療機関からの相談に応じた実績」なしが、約5割である
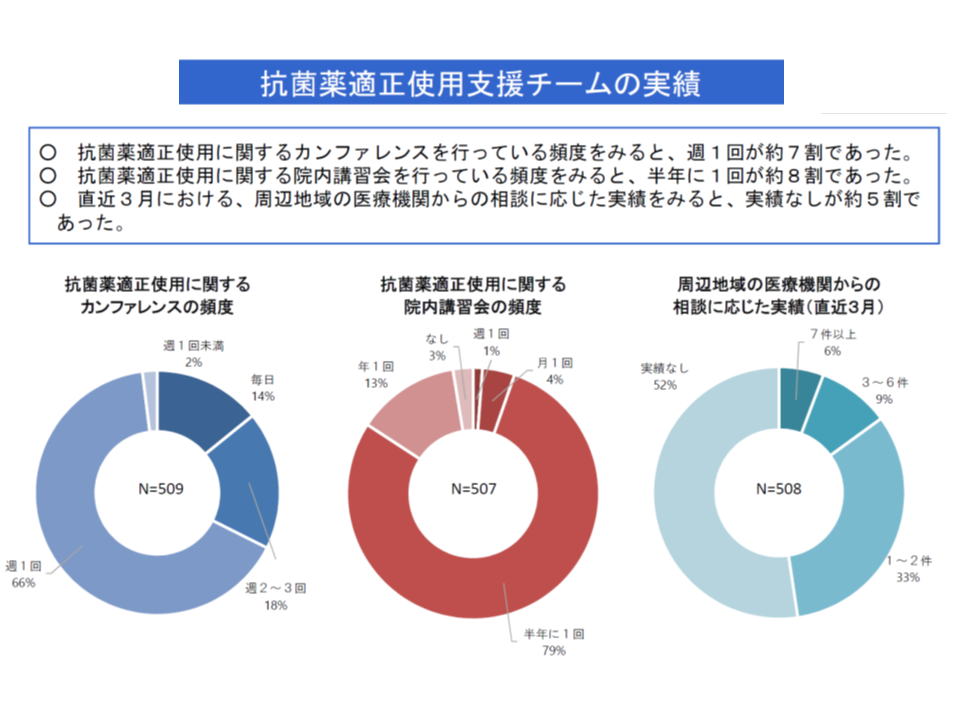
抗菌薬適正使用支援チームの中で、周辺医療機関の相談に応じていないところも少なくない(中医協総会(2)5 191115)
また【抗菌薬適正使用支援加算】については、入院医療分科会で▼感染防止対策加算(1階部分)・感染防止対策地域連携加算(2階部分)の上に乗る3階部分で、「ベースの加算を取得すれば、新加算取得のために新たな人員配置などをしなくともよい(相当程度の兼務可能)」というメリットがある▼「1階部分の感染防止対策加算、2階部分の感染防止対策地域連携加算を取得できなければ、抗菌薬適正使用支援加算も算定できない」というデメリットがある―という指摘もなされています。
こうした点を踏まえ、中医協総会では、支払側の吉森委員や幸野委員を中心に「厳格化」を求める声が出ています。例えば、抗菌薬適正使用支援チームによる「より広範な薬剤の使用状況把握」や「周辺医療機関からの相談に応需した実績」などの要件化が考えられそうです。
ただし、診療側の今村聡委員(日本医師会副会長)は「地域の医療機関間で様々な情報連携が進んでいるが、『他医療機関からの相談が来る』という効果が出るまでには時間がかかる」ことを訴え、慎重な検討を求めています。要件見直しの具体化には、もう少し時間がかかりそうです。
【関連記事】
看護必要度の「A1・B3かつ危険行動等」、急性期入院の評価指標としての妥当性で激論―中医協総会(1)
高額なアレルギー治療薬「ゾレア皮下注」、花粉症への適応拡大踏まえ最適使用推進ガイドライン―中医協総会(3)
安定冠動脈病変へのPCI、学会ガイドラインに沿った診療報酬算定要件を探る―中医協総会(2)
2018年度改定後、一般病院全体で損益比率は改善したが、国公立や特定機能病院では悪化—中医協総会(1)
オンライン診療料等の要件を段階的緩和、ICT用いた退院時共同指導等を実施しやすい環境整備―中医協総会(3)
夜間看護体制加算等の「看護師負担軽減」、早出・遅出やIoT導入など効果ある取り組みを―中医協総会(2)
総合入院体制加算、「特定行為研修修了看護師」配置の要件化へ―中医協総会(1)
在宅療養支援病院、往診担当医師は「オンコール体制」でも良い―中医協総会
【機能強化加算】、個々の患者に「かかりつけ医機能」について詳しく説明せよと支払側要望―中医協総会(2)
「紹介状なし患者からの特別負担」徴収義務、400床未満の地域医療支援病院へも拡大―中医協総会(1)
【療養・就労両立支援指導料】の対象を脳卒中や肝疾患にも広げ、より算定しやすく見直し―中医協総会(2)
救急医療管理加算、2020年度改定で算定要件の明確化・厳格化を検討―中医協総会(1)
「頭蓋内損傷リスクが低い小児、CT推奨しない」等のガイドライン遵守を診療報酬で評価すべきか―中医協総会
小児抗菌薬適正使用支援加算、算定対象を3歳以上にも広める一方で算定要件厳格化を模索―中医協総会(2)
急性期一般1の「重症患者30%以上」等の施設基準、中医協の支払側委員は「低すぎる」と強調
「医師働き方改革」に向けたマネジメントコスト、診療報酬で評価すべきか否かで激論―中医協総会(1)
慢性腎疾患患者への「腎移植の選択肢もある」などの情報提供を促進せよ―中医協総会(2)
緩和ケア病棟入院料を厳格化、「緩和ケアチームによる外来・在宅医療への関与」求めてはどうか―中医協総会(1)
薬局業務の「対物」から「対人」への移行促すため、14日以内の調剤料を引き下げてはどうか―中医協総会(2)
「働き方改革」への診療報酬でのサポート、人員配置要件緩和を進める方向は固まるが・・・―中医協総会(1)
リンパ浮腫指導管理料等、2020年度改定に向け「算定対象の拡大」を検討―中医協総会(2)
入院患者のポリファーマシー対策、減薬の成果だけでなく、減薬に向けた取り組みも評価してはどうか―中医協総会(1)
かかりつけ医機能を評価する【機能強化加算】、要件を厳格化すべきか―中医協総会
小規模な急性期一般1で認知症患者が多い背景、回復期リハの実績評価の妥当性など検討を―中医協・基本小委
2020年度診療報酬改定に向けた議論整理、地域医療構想の実現・働き方改革・オンライン診療などで意見対立―中医協総会
スタッフの8割以上が理学療法士の訪問看護ステーション、健全な姿なのか―中医協総会
2040年にかけて人口が70%減少する地域も、医療提供体制の再構築に向け診療報酬で何ができるのか―中医協総会
CT・MRIの共同利用、医療被曝防止に向けたガイドライン活用などを診療報酬でどう進めるか―中医協総会(2)
ポリファーマシー対策を診療報酬でどう進めるか、フォーミュラリの報酬評価には慎重意見―中医協総会(1)
新規の医療技術、安全性・有効性のエビデンス構築を診療報酬で促し、適切な評価につなげよ―中医協総会(2)
オンライン診療、「有効性・安全性のエビデンス」に基づき算定要件などを議論―中医協総会(1)
医師の働き方改革、入院基本料や加算の引き上げなどで対応すべきか―中医協総会(2)
がんゲノム医療の推進に向け、遺伝子パネル検査を6月から保険収載―中医協総会(1)
外来医療の機能分化に向け、「紹介状なし患者の定額負担」「かかりつけ医機能の評価」など議論―中医協総会(2)
画期的な白血病治療薬「キムリア」を保険収載、薬価は3349万円―中医協総会(1)
高齢者へのフレイル・認知症・ポリファーマシ―対策、診療報酬でどうサポートすべきか―中医協総会(3)
診療報酬で生活習慣病の重症化予防、治療と仕事の両立をどう進めていくか―中医協総会(2)
遺伝子パネル検査の保険収載に向けた検討進む、C-CATへのデータ提出等を検査料の算定要件に―中医協総会(1)
「院内助産」「外来での妊産婦対応」を診療報酬でどう支援していくべきか―中医協総会(2)
2020年度改定論議スタート、小児疾患の特性踏まえた診療報酬体系になっているか―中医協総会(1)
2020年度診療報酬改定に向け、「医師働き方改革」等のテーマ別や患者の年代別に課題を議論―中医協総会
中医協・基本小委、支払側が「看護必要度や地域包括ケア病棟などの厳格化」を強く要望
2020年度診療報酬改定に向け、「看護必要度」「地域包括ケア病棟」などの課題を整理―入院医療分科会
ICU、看護必要度とSOFAスコアを組み合わせた「新たな患者評価指標」を検討せよ―入院医療分科会(2)
A項目1点・B項目3点のみ患者、療養病棟で該当患者割合が高いが、急性期の評価指標に相応しいか―入院医療分科会(1)
病院病棟への「介護福祉士配置とその評価」を正面から検討すべき時期に来ている―入院医療分科会(3)
ICUの「重症患者」受け入れ状況、どのように測定・評価すべきか―入院医療分科会(2)
DPC病棟から地域包括ケア病棟への転棟、地ケア病棟入院料を算定すべきか、DPC点数を継続算定すべきか―入院医療分科会(1)
総合入院体制加算、地域医療構想の実現や病床機能分化を阻害していないか?―入院医療分科会(3)
救命救急1・3は救命救急2・4と患者像が全く異なる、看護必要度評価をどう考えるべきか―入院医療分科会(2)
「急性期一般2・3への移行」と「看護必要度IIの義務化」を分離して進めてはどうか―入院医療分科会(1)
【短期滞在手術等基本料3】、下肢静脈瘤手術などは外来実施が相当数を占める―入院医療分科会(4)
診療データ提出を小規模病院にも義務化し、急性期病棟にも要介護情報等提出を求めてはどうか―入院医療分科会(3)
資源投入量が少なく・在院日数も短いDPC病院、DPC制度を歪めている可能性―入院医療分科会(2)
看護必要度の「A1・B3のみ」等、急性期入院医療の評価指標として妥当か―入院医療分科会(1)
回復期リハ病棟でのFIM評価、療養病棟での中心静脈栄養実施、適切に行われているか検証を―入院医療分科会(2)
入院で実施されていない「免疫抑制剤の内服」「膀胱脱手術」など、看護必要度の評価対象から除くべきか―入院医療分科会(1)
回復期リハビリ病棟から退棟後の医療提供、どのように評価し推進すべきか―入院医療分科会(3)
地域包括ケア病棟の実績評価要件、在宅医療提供の内容に大きな偏り―入院医療分科会(2)
点数が「DPC<地域包括ケア」時点にDPC病棟からの転棟が集中、健全なのか―入院医療分科会(1)
療養病棟に入院する医療区分3の患者、退院患者の8割弱が「死亡」退院―入院医療分科会(2)
入退院支援加算1の「病棟への入退院支援スタッフ配置」要件、緩和すべきか―入院医療分科会(1)
介護医療院の整備など進め、患者・家族の「退院後の介護不安」解消を図るべき―入院医療分科会(2)
急性期一般1では小規模病院ほど認知症入院患者が多いが、看護必要度への影響は―入院医療分科会(1)
看護必要度IとIIとで重症患者割合に大きな乖離、要因を詳しく分析せよ―中医協・基本小委
自院の急性期患者の転棟先として、地域包括ケア病棟を選択することは「問題」なのか―入院医療分科会(2)
7対1から急性期2・3への移行は3%強にとどまる、看護必要度IIの採用は2割弱―入院医療分科会(1)
2020年度改定、入院医療では「救急」や「認知症対策」なども重要論点に—入院医療分科会(2)
DPC対象病院の要件を見直すべきか、入院日数やDPC病床割合などに着目して検討―入院医療分科会(1)
2018年度改定で新設された【急性期一般入院料1】を選択する理由はどこにあるのか―入院医療分科会
2020年度の次期診療報酬改定に向け、急性期一般入院料や看護必要度などを調査―入院医療分科会
妊産婦の診療に積極的な医師、適切な要件下で診療報酬での評価に期待―妊産婦保健医療検討会
2020年度診療報酬改定、「医師働き方改革」だけでなく「効率化」や「機能分化」なども重点課題ではないか―社保審・医療保険部会
2020年度診療報酬改定、「効率化・合理化の視点」「働き方改革の推進」「費用対効果評価」なども重要視点―社保審・医療保険部会
「医師の働き方改革」を診療報酬でどうサポートするか、基本方針策定段階でも激論―社保審・医療部会
2020年度診療報酬改定「基本方針」論議始まる、病院薬剤師の評価求める声多数―社保審・医療部会
7対1病棟の平均在院日数を短縮すべきかで診療・支払側が激論、結論は持ち越し―中医協総会





