外来医療の機能分化が2024年度診療報酬改定でも重要テーマ、生活習慣病管理の取得・算定推進に向けた手立ては―入院・外来医療分科会(3)
2023.7.24.(月)
2024年度の次期診療報酬改定に向けても「外来医療の機能分化」が非常に重要な視点となり、大病院の紹介率・逆紹介率をさらに向上させる取り組みを考えていく—。
紹介する側医療機関の「かかりつけ医機能」については、(認知症)地域包括診療料・加算、生活習慣病管理利用などで評価がなされているが、生活習慣病管理の算定は極めて低調である。「療養計画書の作成」「患者負担増」などがハードルになっているようだが、点数算定(=患者負担増)・計画書作成による患者へのメリットなどをより明確化することが重要ではないか—。
7月20日に開催された診療報酬調査専門組織「入院・外来医療等の調査・評価分科会」(以下、入院・外来医療分科会)で、こういった議論も行われました(同日の「がん化学療法の外来移行」に関する記事はこちら、「入退院支援」に関する記事はこちら)。また同日の入院・外来医療分科会では「オンライン診療」も議題に上がっており、これらは別稿で報じます。
大病院の「紹介状なし患者」は相当減少し、「逆紹介患者」も増加しているが・・・
各地域において、▼まず「かかりつけ医機能を持つクリニックや中小病院」を受診し、一般的な外来医療を受ける → ▼専門的な外来医療が必要な場合には、クリニックや中小病院から「紹介中心の医療機関」を受診する—という流れの強化が重要課題となっています(外来医療の機能分化)。「真に専門的な外来医療が必要な患者の円滑な医療アクセスを確保する」「大病院の勤務医が軽症外来対応で忙殺されることを防ぐ」ことなどを目指すものです。
後者の「紹介中心の医療機関」としては、特定機能病院や地域医療支援病院のほか、新たに「紹介受診重点医療機関」が制度化され、診療報酬上の対応も行われています(加算、紹介状なし患者からの特別負担徴収義務、紹介率・逆紹介率が低い場合の報酬減算など)。
このため、「大病院の未紹介患者割合は減少」を続け、「紹介・逆紹介率の基準値(クリアできない場合に初診料等が減額される基準、特定機能病院・一般病床200床以上地域医療支援病院では紹介率50%・逆紹介率30‰、許可病床400床以上病院では紹介率40%・逆紹介率20%)をほとんどの大病院がクリアできている」状況です。
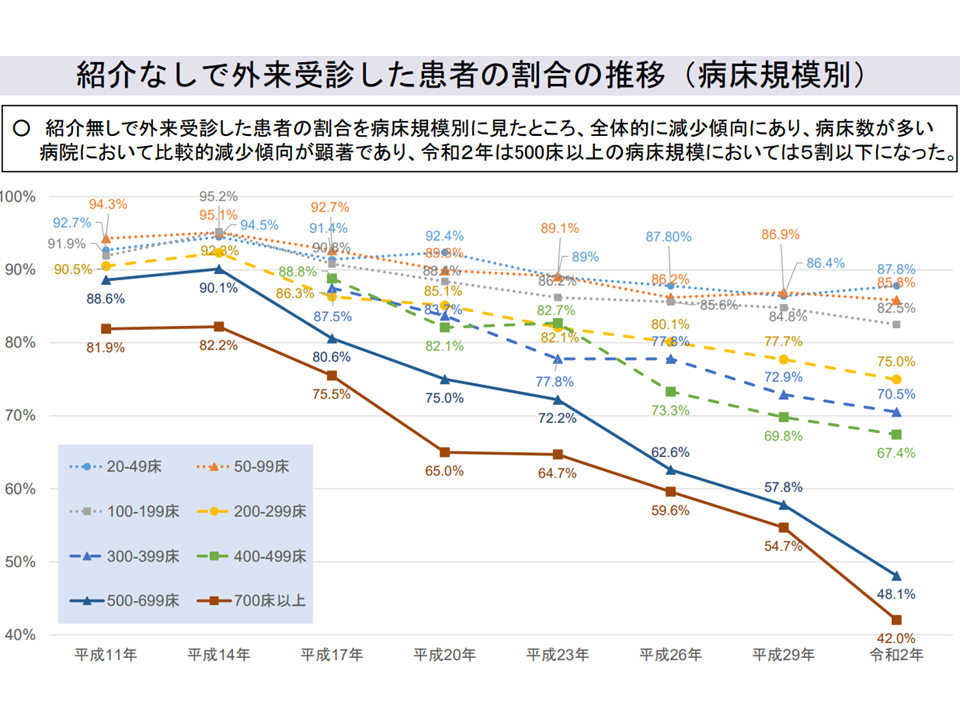
大病院の紹介状なし患者割合は減少しているが・・・(入院・外来医療分科会(3)1 230720)
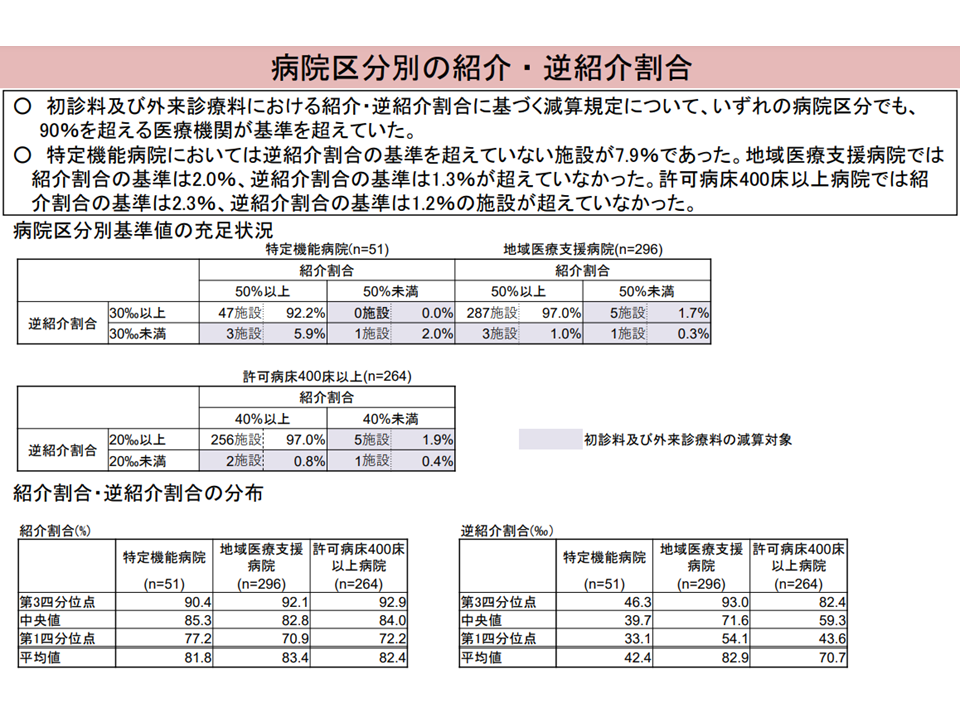
大病院の紹介率・逆紹介率の状況(入院・外来医療分科会(3)2 230720)
また、初診料の深夜加算・乳幼児時間外加算・乳幼児深夜加算を見ると、病床規模にかかわらず減少している(2014年→2022年)ことから、「夜間等に大病院に駆け込む」患者が減ってきている(大病院の勤務医負担軽減にもつながると期待される)と見ることができそうです(もっとも、クリニックでも減少しており、コロナ感染症などさまざまな要素が関連していると思われる)。
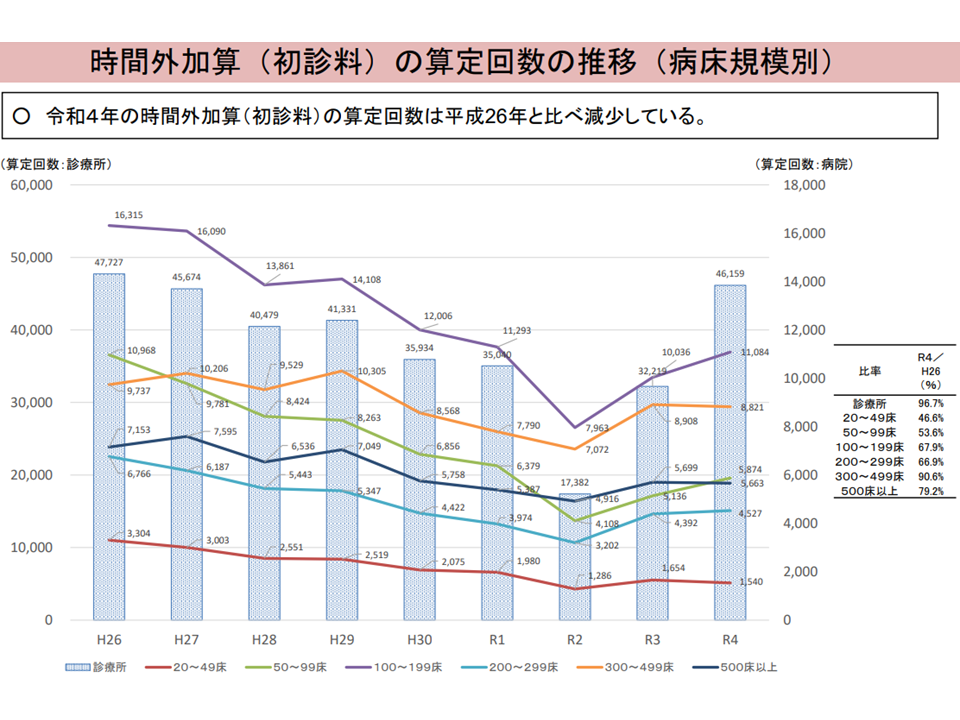
大病院の時間外対応負担などは減少していると言えそうだ(入院・外来医療分科会(3)3 230720)
ただし、▼700床以上の大病院でも4割程度の「紹介状なし患者」がいる▼特定機能病院の7.9%、地域医療支援病院の3.0%、許可病床400床以上病院の3.0%が紹介・逆紹介率の基準値をクリアできていない—という点を問題視する識者もおられます。
このため、2024年度の次期診療報酬改定に向けて「大病院の紹介・逆紹介率をさらに向上させる」対策が今後検討されていきます。委員からは「紹介中心型の医療機関は特定機能病院・地域医療支援病院・紹介受診重点医療等の形で明確化されてきている。一方、紹介する側の『かかりつけ医機能を持つ医療機関』の形が曖昧・不明確であり、そこへの対応、患者・国民への周知が重要課題になってこよう」(牧野憲一委員:旭川赤十字病院院長、日本病院会常任理事)、「外来医療の機能分化は進んでいるが、まだまだ十分とは言えない。今後も推移を見守り、対応を充実していく必要がある」(中野惠委員:健康保険組合連合会参与)などの声が出ており、今後データを踏まえた具体的な検討に期待が集まります。
生活習慣病管理料の算定・取得は低調、療養計画書のメリットなどをより明確化せよ
一方、前者の「かかりつけ医機能をもつ医療機関」については、診療報酬上の対応(地域包括診療料・加算、認知症地域包括診療料・加算、機能強化加算、生活習慣病管理料ほか)がなされてきているほか、2024年度から「かかりつけ医機能報告」制度がスタートし、地域住民や医療関係者に「どの医療機関が、どのようなかかりつけ医機能を持つのか」が明確にされていきます。
ただし、現状を見ると次のような課題・問題的が浮かび上がってきています。
▽地域包括診療料・加算(複数の生活習慣病を抱える患者に対し、全人的な医学管理、すべての服用薬剤管理、健康管理、介護保険相談等を行うことを評価する)について、「24時間対応薬局との連携」、「常勤医師の配置」、「在宅療養支援診療所」などの要件がハードルとなり、取得・算定が思うように伸びていかない
▽認知症高齢者が増加しているにもかかわらず、認知症地域包括診療料・加算(認知症+αの疾患を抱える患者に対し、全人的な医学管理、すべての服用薬剤管理、健康管理、介護保険相談等を行うことを評価する)について、取得・算定件数が減少してしまっている
▽生活習慣病管理料(脂質異常症、高血圧症、糖尿病の患者に対し、治療計画に基づいて総合的な治療管理を行うことを評価)について、取得・算定件数はわずかに増加しているものの、算定状況は「極めて低調」である
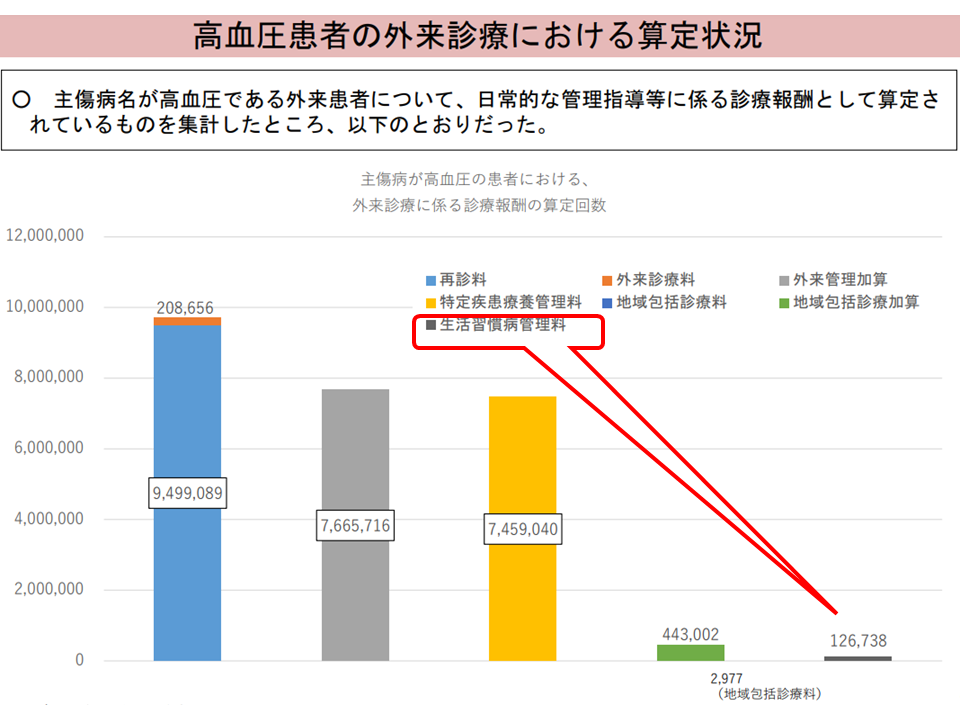
生活習慣病管理の算定状況は極めて低調1(入院・外来医療分科会(3)4 230720)
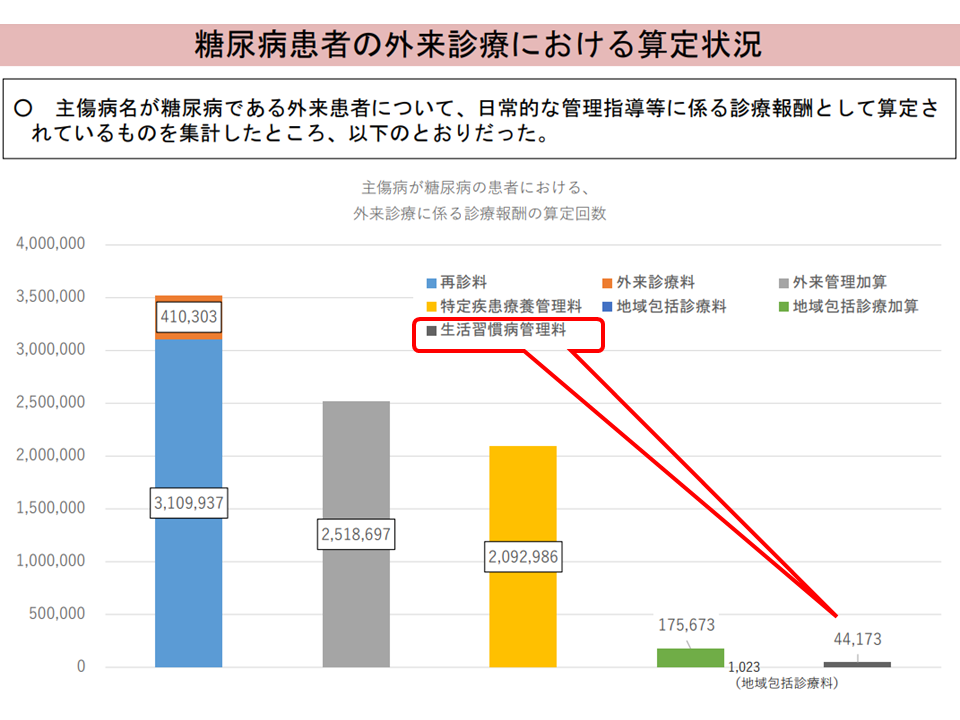
生活習慣病管理の算定状況は極めて低調2(入院・外来医療分科会(3)5 230720)
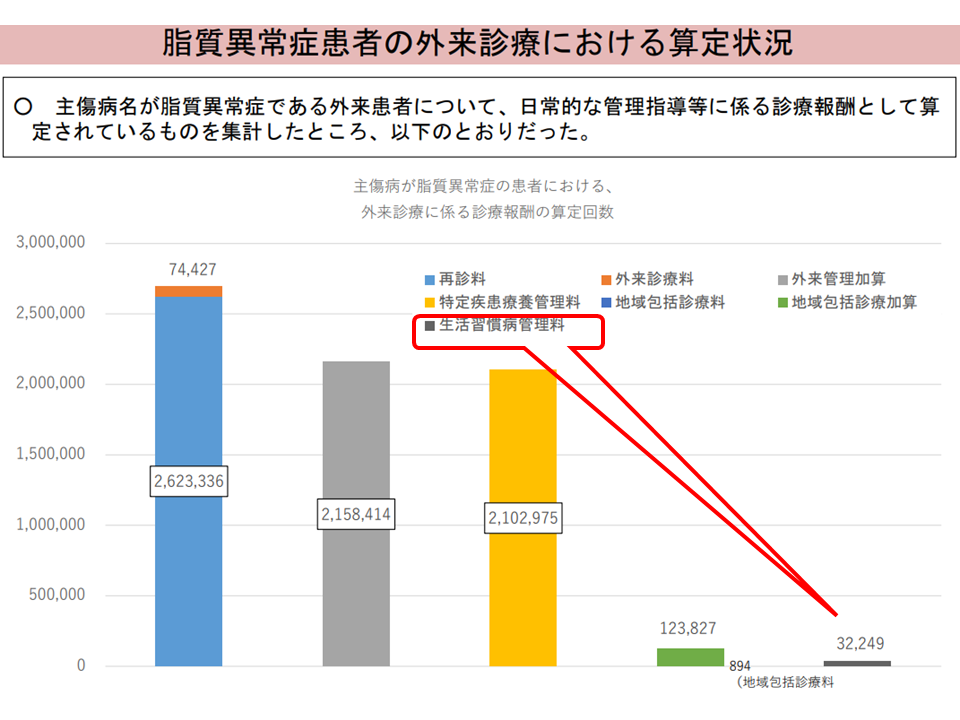
生活習慣病管理の算定状況は極めて低調3(入院・外来医療分科会(3)6 230720)
生活習慣病管理料の算定状況が芳しくないことは従前から問題視され、例えば2022年度の前回診療報酬改定では▼包括範囲から「投薬」を除外する(高額な治療薬についても出来高算定可能)▼生活習慣に関する総合的な治療管理を「多職種と連携して実施しても良い」ことを明確化する▼管理方針を変更した場合には「患者数の定期的な記録」を求めない—などの対応が行っていますが、「算定件数の大幅増」といった効果にはまだ結びついていないようです。
また、この10月(2023年10月)から外来医療についてもデータ提出評価がなされますが、対象には「生活習慣病管理料の算定患者」が含まれ(ほかに在宅時医学総合管理料や疾患別リハビリテーション料の算定患者など)ており、生活習慣病管理料の算定件数が極めて低調なままでは「十分なデータ量の確保」に問題が生じ、データベースの信頼性・価値が損なわれかねません(偏ったデータベースとなりかねない)。

外来データ提出について(入院・外来医療分科会(3)7 230720)
こうした状況の改善に向けて、「生活習慣病管理料の計画書で求められる事項について、ほとんどの医師は口頭で説明している。それをチェックして計画書にしてとなると煩雑さを感じるであろう。計画書導入で患者にとってどのような医療上のメリットがあるのかなどを明確化していく必要がある」(山本修一委員:地域医療機能推進機構理事長、中野委員)、「特定疾患療養管理料(特定疾患の患者に対し治療計画に基づいて服薬、運動、栄養などの療養上の管理を行うことを評価する)の算定は進んでいる。一方、生活習慣病管理料については患者負担増を言い出しにくい面がある。特定疾患療養管理料の見直しとセットで考えていくべき」(井川誠一郎委員:日本慢性期医療協会副会長)と提案しています。生活習慣病管理の算定上のハードルとしては「療養計画書を作成し、説明の上計画書に 署名を受けること」、「自己負担額について患者の理解が得にくいこと」が多く、どういった手当てを講じるべきか、今後さらに検討が進められます。
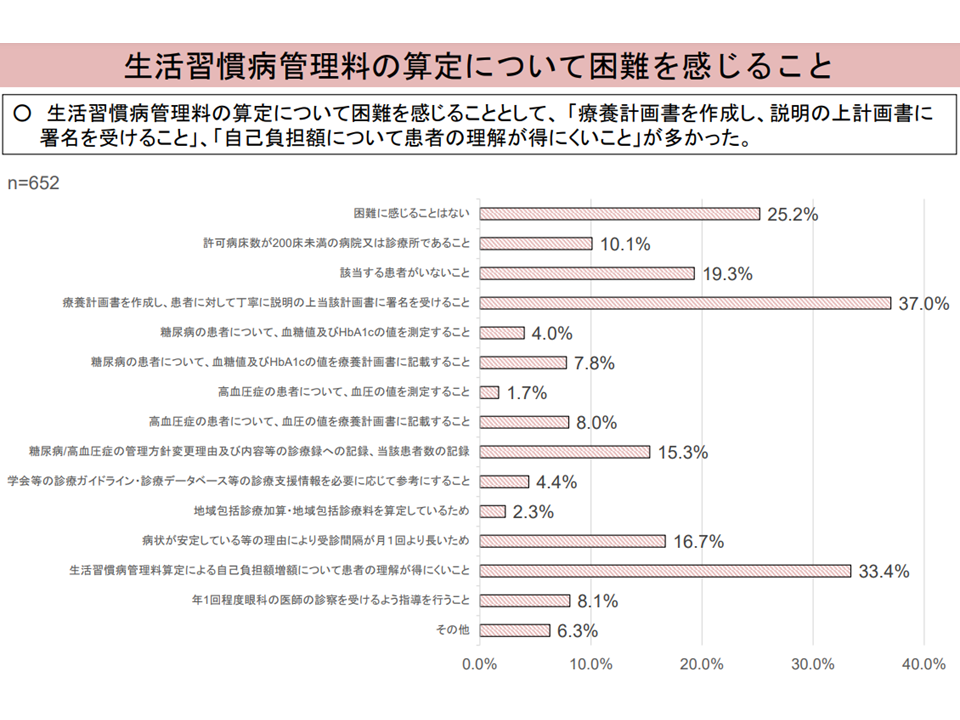
生活習慣病管理の算定上のハードル(入院・外来医療分科会(3)8 230720)
また、中野委員は「生活習慣病管理料は、時間外対応加算1・2取得医療機関のほうが、時間外対応加算3取得医療機関よりも多い」が「特定疾患療養管理料にはそうした関係がない」点に注目したほか、生活習慣病の疾患別(高血圧症、脂質異常症、糖尿病)に「点数の併算定状況」(再診+外来管理加算など)を見て「適切な医学管理を行うためには、どの点数+どの点数のミックスが妥当なのかを見極めていくべき」とも提案しています。
また、上述したように「認知症患者が増加している中で、認知症地域包括診療料・加算の取得・算定が減少している」点も非常に気になります。今後の具体的な「促進策」に注目が集まります。
【関連記事】
入退院支援加算について「入院料別の施設基準・算定要件」など検討しては、緊急入院患者の退院支援が重要課題―入院・外来医療分科会(2)
がん化学療法の外来移行、「栄養指導」や「仕事と治療との両立支援」などと一体的・総合的に進めよ―入院・外来医療分科会(1)
高額な医薬品・医療機器など、より迅速かつ適切に費用対効果評価を行える仕組みを目指せ、評価人材の育成も急務―中医協
新薬創出等加算の企業要件には「相当の合理性」あり、ドラッグ・ラグ/ロスで日本国民が被る不利益をまず明確化せよ―中医協・薬価専門部会
在宅医療ニーズの急増に備え「在宅医療の質・量双方の充実」が継続課題!訪問看護師の心身負担増への対応も重要課題—中医協総会
入院医療における「身体拘束の縮小・廃止」のためには「病院長の意識・決断」が非常に重要―入院・外来医療分科会(3)
地域包括ケア病棟、誤嚥性肺炎等の直接入棟患者に「早期から適切なリハビリ」実施すべき―入院・外来医療分科会(2)
総合入院体制加算から急性期充実体制へのシフトで地域医療への影響は?加算取得病院の地域差をどう考えるか―入院・外来医療分科会(1)
「特許期間中の薬価を維持する」仕組み導入などで、日本の医薬品市場の魅力向上を図るべき―中医協・薬価専門部会
乳がん再発リスクなどを検出するプログラム医療機器、メーカーの体制など整い2023年9月から保険適用―中医協総会(2)
高齢患者の急性期入院、入院後のトリアージにより、下り搬送も含めた「適切な病棟での対応」を促進してはどうか—中医協総会(1)
2024年度の薬価・材料価格制度改革論議始まる、医薬品に関する有識者検討会報告書は「あくまで参考診療」—中医協総会(3)
マイナンバーカードの保険証利用が進むほどメリットを実感する者が増えていくため、利用体制整備が最重要—中医協総会(2)
かかりつけ医機能は「地域の医療機関が連携して果たす」べきもの、診療報酬による評価でもこの点を踏まえよ—中医協総会(1)
2024年度の診療報酬・介護報酬・障害福祉等サービス報酬の同時改定で「医療・介護・障害者福祉の連携強化」目指せ—中医協総会(2)
医師働き方改革サポートする【地域医療体制確保加算】取得病院で、勤務医負担がわずかだが増加している—中医協総会(1)
患者・一般国民の多くはオンライン診療よりも対面診療を希望、かかりつけ医機能評価する診療報酬の取得は低調―入院・外来医療分科会(5)
医師働き方改革のポイントは「薬剤師へのタスク・シフト」、薬剤師確保に向けた診療報酬でのサポートを―入院・外来医療分科会(4)
地域包括ケア病棟で救急患者対応相当程度進む、回復期リハビリ病棟で重症患者受け入れなど進む―入院・外来医療分科会(3)
スーパーICU評価の【重症患者対応体制強化加算】、「看護配置に含めない看護師2名以上配置」等が大きなハードル―入院・外来医療分科会(2)
急性期一般1で「病床利用率が下がり、在院日数が延伸し、重症患者割合が下がっている」点をどう考えるべきか―入院・外来医療分科会(1)
総合入院体制加算⇒急性期充実体制加算シフトで産科医療等に悪影響?僻地での訪問看護+オンライン診療を推進!—中医協総会
DPC病院は「DPC制度の正しい理解」が極めて重要、制度の周知徹底と合わせ、違反時の「退出勧告」などの対応検討を—中医協総会
2024年度の費用対効果制度改革に向けた論議スタート、まずは現行制度の課題を抽出―中医協
電子カルテ標準化や医療機関のサイバーセキュリティ対策等の医療DX、診療報酬でどうサポートするか—中医協総会
日常診療・介護の中で「人生の最終段階に受けたい・受けたくない医療・介護」の意思決定支援進めよ!—中医協・介護給付費分科会の意見交換(2)
訪問看護の24時間対応推進には「負担軽減」策が必須!「頻回な訪問看護」提供への工夫を!—中医協・介護給付費分科会の意見交換(1)
急性期入院医療でも「身体拘束ゼロ」を目指すべきで、認知症対応力向上や情報連携推進が必須要素—中医協・介護給付費分科会の意見交換(2)
感染対策向上加算の要件である合同カンファレンス、介護施設等の参加も求めてはどうか—中医協・介護給付費分科会の意見交換(1)
要介護高齢者の急性期入院医療、介護・リハ体制が充実した地域包括ケア病棟等中心に提供すべきでは—中医協・介護給付費分科会の意見交換
2024年度の診療報酬に向け、まず第8次医療計画・医師働き方改革・医療DXに関する意見交換を今春より実施—中医協総会
2022年度改定での「在宅医療の裾野を広げるための加算」や「リフィル処方箋」など、まだ十分に活用されていない—中医協(1)





