地域包括ケア病棟、誤嚥性肺炎等の直接入棟患者に「早期から適切なリハビリ」実施すべき―入院・外来医療分科会(2)
2023.7.7.(金)
地域包括ケア病棟の入院患者について「直接入棟した患者」と「他の病棟から転棟した患者」とを比べると、前者(直接入棟)の患者に対しては「リハビリ提供が少ない」ことが分かった—。
しかし、直接入棟患者では誤嚥性肺炎が多く、その場合「早期からのリハビリ実施」が▼死亡率の改善▼自宅退院割合の向上▼在院日数の短縮―につながる。直接入棟患者にも早期から適切なリハビリを推進していくことが重要である—。
7月6日に開催された診療報酬調査専門組織「入院・外来医療等の調査・評価分科会」(以下、入院・外来医療分科会)では、こういった議論も行われています(同日の【急性期充実体制加算】に関する記事はこちら)。なお、同日の入院・外来医療分科会では「身体拘束」についても議論が行われており、これは別稿で報じます。
在宅患者を積極的に受ける地域包括ケア病棟は、1日単価が高いが・・・
地域包括ケア病棟は、(1)急性期を脱した患者(post acute)の受け入れ(2)自宅療養中の患者が急変した場合(sub acute)の受け入れ—を積極的に行い、(3)それら患者の在宅復帰を促す—という3機能を併せ持つ病棟として2014年度の診療報酬改定で創設されました。従前の「亜急性期病棟」には、(1)の機能のみが期待されたことと、大きな違いです。
しかし、一部の病棟では「高点数の急性期一般1(7対1)を維持する」ために、もっぱら(1)のみの機能として稼働させています(重症度、医療・看護必要度が低くなった患者の受け入れ先機能のみ)。
また、高齢化に伴い、急性期病棟でも高齢の入院患者割合が増加していますが、介護力・リハビリ力の手薄な急性期病棟では「患者の寝かせ切り」が多く、これが「医原性の寝たきり」を引き起こしていることが問題視されています。このため、高齢の入院患者については、もっぱら「より介護力・リハビリ力を強化した地域包括ケア病棟で受け入れてはどうか」との指摘もなされています(関連記事はこちらとこちらとこちらとこちら)。
さらに、名称どおり「地域包括ケア」の一翼を担う存在として、「地域の在宅医療提供医療機関を支援する」「自らも在宅医療提供を行う」ことが強く求められてきています。高齢化が進展する中で、在宅医療ニーズがさらに高まっていくことから、この在宅医療提供・支援機能もますます重要になっていきます。
こうした背景をもとに、2022年度の前回診療報酬改定では、地域包括ケア病棟について「自院の急性期病棟からの患者受け入れが多い」「救急対応に消極的である」「在宅医療提供に消極的である」場合などには、点数の減算が行われる厳しい対応が行われました(関連記事はこちらとこちら)。
2024年度診療報酬改定は、診療報酬・介護報酬の同時改定ということもあり、上述した「高齢患者の急性期入院医療をどの病棟が担うか」が最重要論点の1つに浮上しており(関連記事はこちらとこちら)、今後、「地域包括ケア病棟の在り方」を改めて探っていくことになります。
そうした中、7月6日の入院・外来医療分科会では、次の2点に注目が集まりました。
(A)「自院の急性期病棟からの転棟患者割合が著しく多い(80%以上)」地域包括ケア病棟と、「在宅患者の受け入れ割合が著しく多い(80%以上)」地域包括ケア病棟では、どのような違いがあるのか
(B)「救急搬送後、地域包括ケア病棟に直接入院する患者」と「救急搬送後に他病棟を経て、地域包括ケア病棟に入棟する患者」とでは、どのような違いがあるのか
まず(A)について見てみると、次のような点が明らかになってきました。
(a)「在宅患者の受け入れ割合が著しく多い(80%以上)」地域包括ケア病棟のほうが、「自院の急性期病棟からの転棟患者割合が著しく多い(80%以上)」地域包括ケア病棟に比べて、患者単価(1日当たりの請求点数)が高い
(b)「自院の急性期病棟からの転棟患者割合が著しく多い」地域包括ケア病棟のレセプトは「入院料」がほとんどを占めるが、「在宅患者の受け入れ割合が著しく多い」地域包括ケア病棟のレセプトには他の項目(手術など)も相当程度含まれている
(c)包括部分の出来高換算点数を見ると、「自院の急性期病棟からの転棟患者割合が著しく多い」のほうが、リハビリ点数が多いために、高くなる
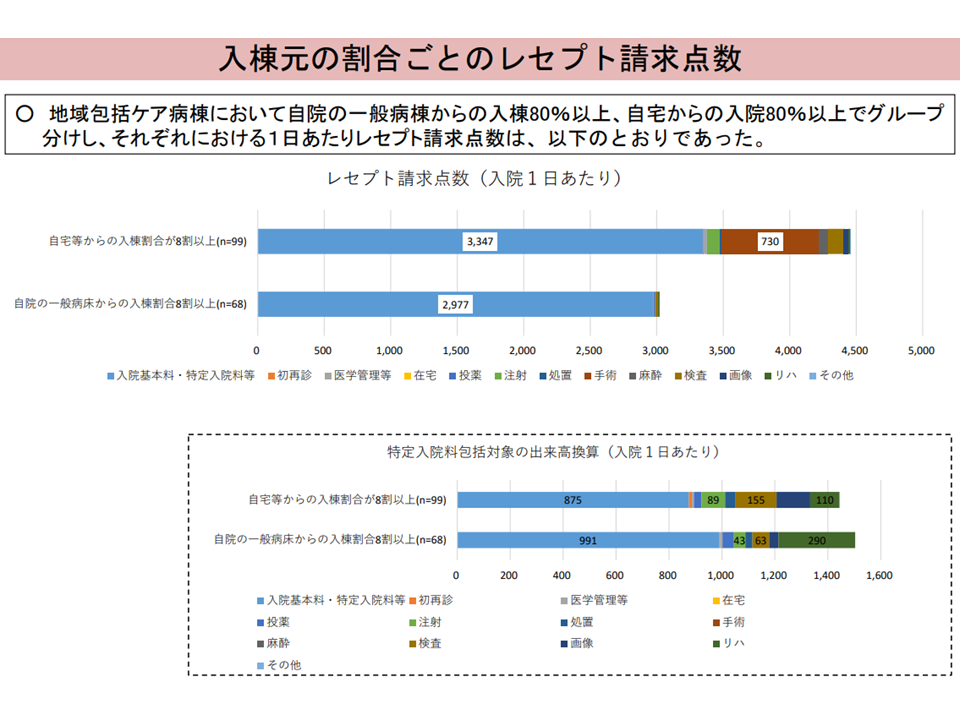
地域包括ケア病棟の患者単価(入院・外来医療分科会(2)1 230706)
このデータについて、山本修一委員(地域医療機能推進機構理事長)は「在宅患者の受け入れ(sub acute)では、自院の回復患者受け入れ(post acute)に比べて、初療に大きなエネルギーを費やしている(a、b)。入院初期の不安定な病状を落ち着かせるまでに時間と手間がかかり、結果、リハビリが少なくなっている(c)」と分析。「在宅から急変して入院した患者」と「急性期から回復して転棟した患者」とでは、前者のほうが医療資源投入量が多くなることが想定できます。
ただし、手術料が請求されている(b)点などからは、「在宅患者受け入れが多い地域包括ケア病棟では、空きベッドも多くなる傾向があり(自院の急性期からの受け入れであれば患者数が読みやすくなる)、そこに短期滞在手術等基本料の患者を受け入れている」可能性も伺え、より詳細な分析が必要との指摘も、山本委員や津留英智委員(全日本病院協会常任理事)らから出ています。
こうした「実際の医療資源投入量」は、【急性期患者支援病床初期加算】や【在宅患者支援病床初期加算】などの加算点数設定などに反映されます。例えば、調査で「在宅から入棟する患者への医療資源投入量が増加している」ことなどが明らかになれば「初期加算の引き上げ」を検討し、逆に「他院からの転棟患者への医療資源投入量が減少している」ことなどが明らかになれば「初期加算の引き下げ」を検討するなどといった具合です。
今後、仮に「高齢者の救急搬送患者をもっぱら地域包括ケア病棟で受ける」などの方向が固まった際には、「地域包括ケア病棟に入棟する救急患者への医療資源投入量」をベースに、加算点数を検討していくことになるでしょう。
地域包括ケア病棟の直接入院する誤性肺炎患者、早期からのリハビリが必要だが・・・
また(B)の点については、次のような状況が明らかになりました。
(i)200床以上400床未満病院の地域包括ケア病棟で、「他病棟を経由して入棟する患者」の割合が大きい
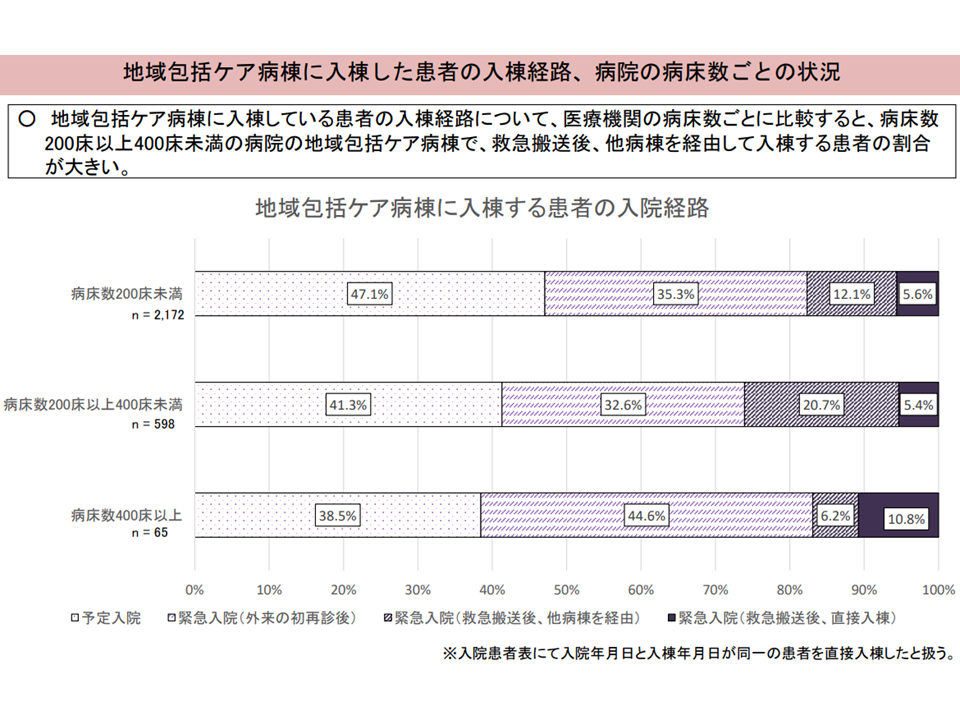
直接入棟患者と、他病棟を経て入棟する患者との比較1(入院・外来医療分科会(2)2 230706)
(ii)「直接入棟した患者」の主傷病は、誤嚥性肺炎や尿路感染症が多い
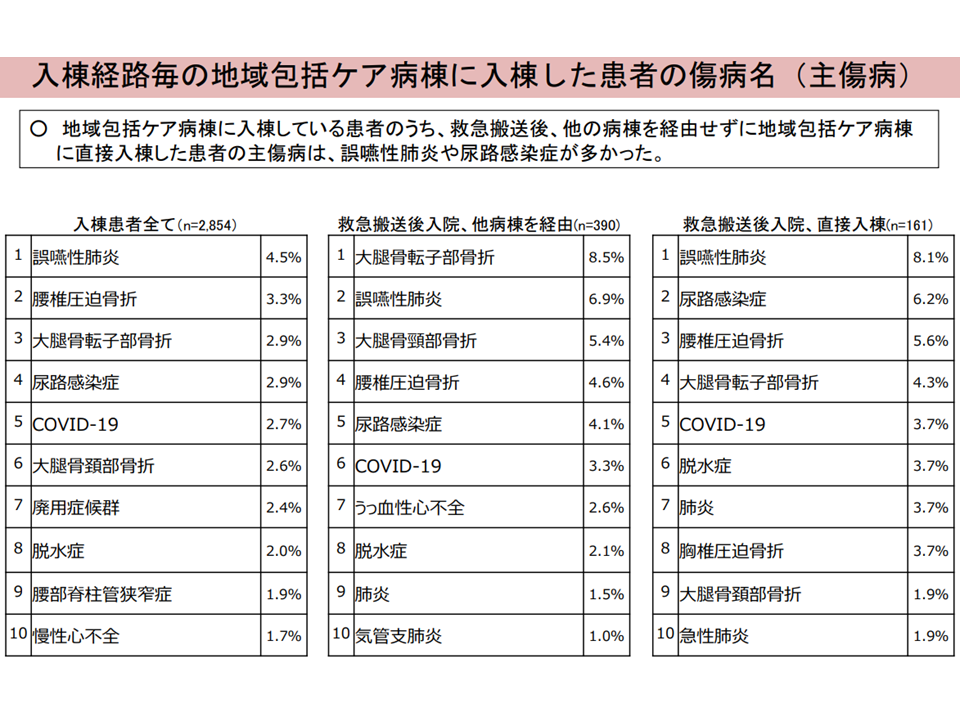
直接入棟患者と、他病棟を経て入棟する患者との比較2(入院・外来医療分科会(2)3 230706)
(iii)「直接入棟した患者」は要介護度が高い
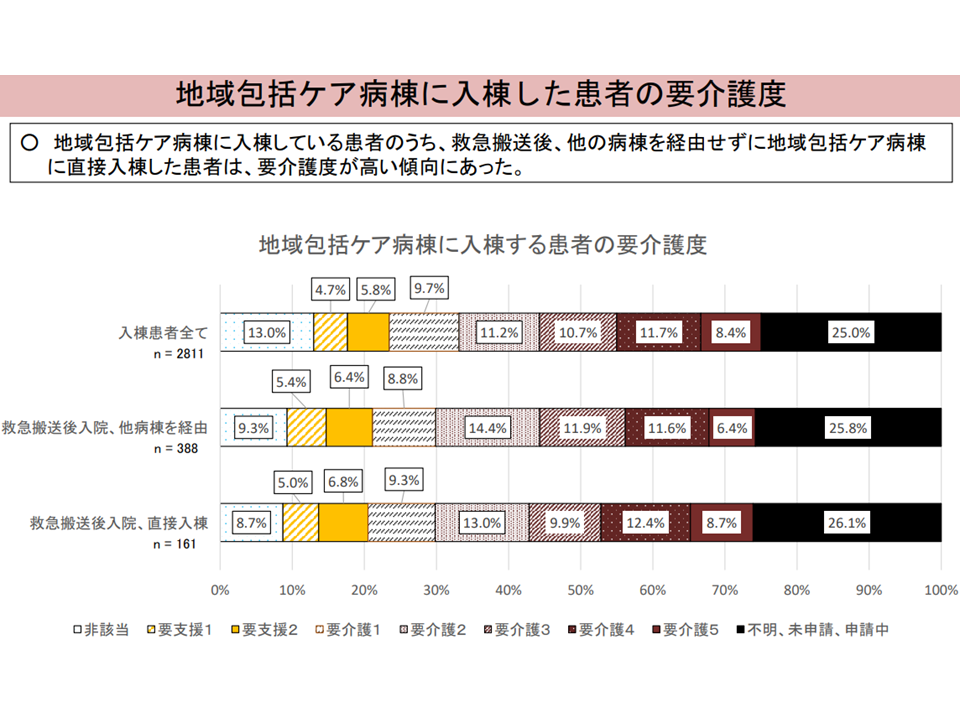
直接入棟患者と、他病棟を経て入棟する患者との比較3(入院・外来医療分科会(2)4 230706)
(iv)「直接入棟した患者」は医療的に不安定である
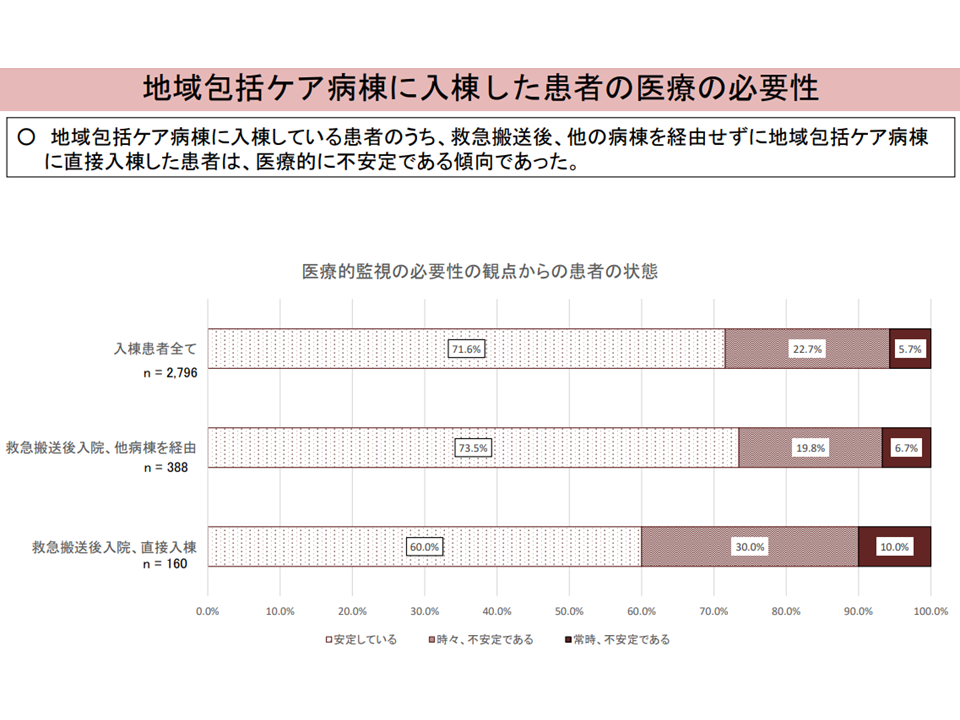
直接入棟患者と、他病棟を経て入棟する患者との比較4(入院・外来医療分科会(2)5 230706)
(v)「直接入棟した患者」は、医師による診察の頻度・必要性が高い
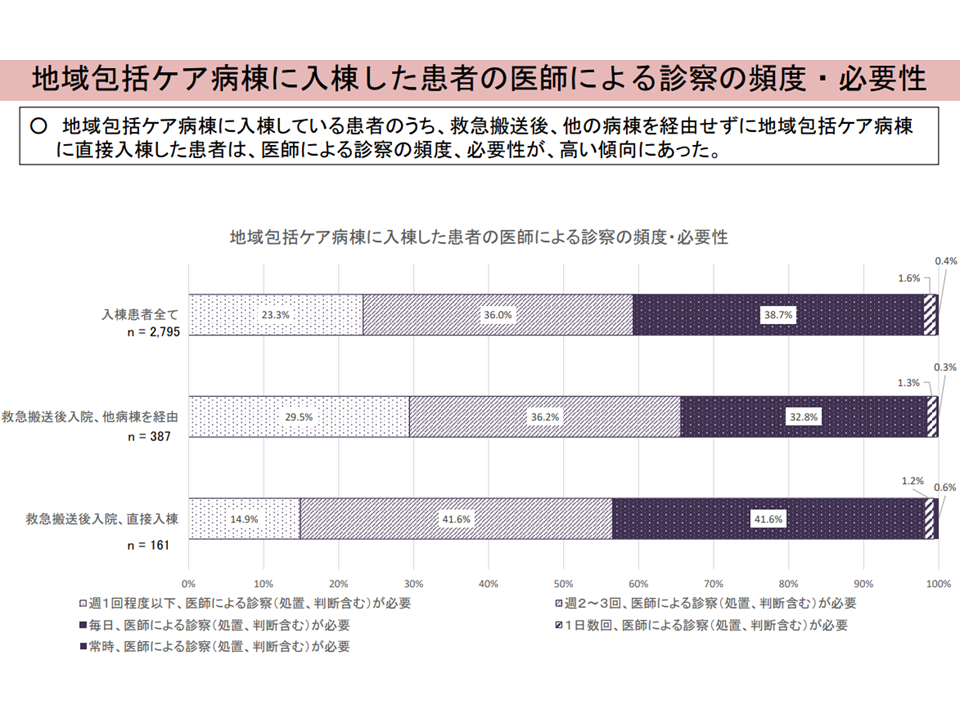
直接入棟患者と、他病棟を経て入棟する患者との比較5(入院・外来医療分科会(2)6 230706)
(vi)「直接入棟した患者」は、看護師による直接の看護提供の頻度・必要性が高い
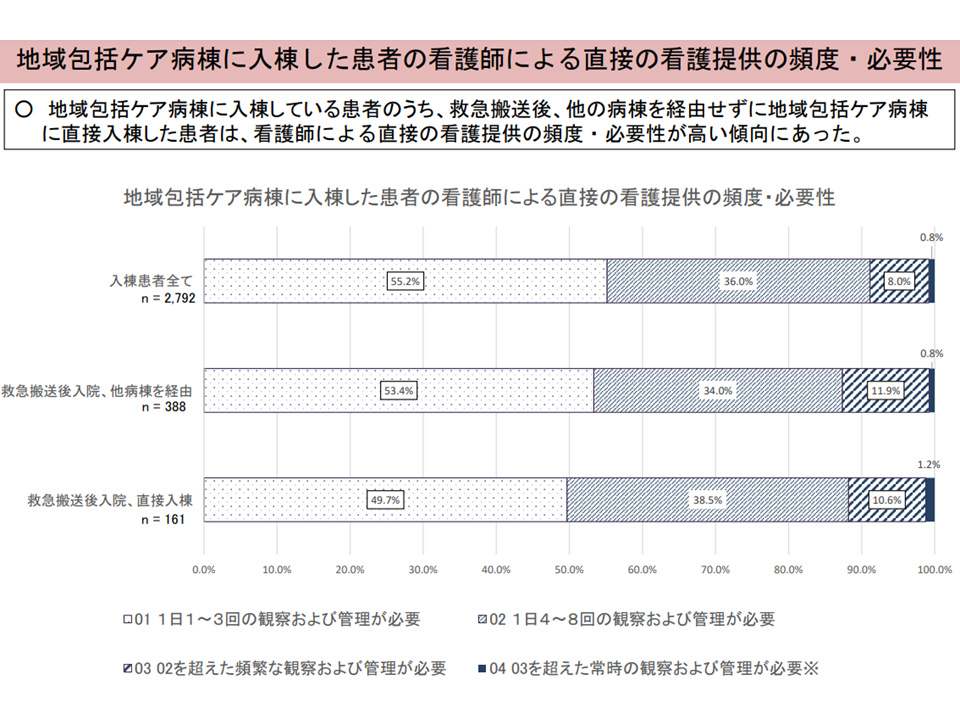
直接入棟患者と、他病棟を経て入棟する患者との比較6(入院・外来医療分科会(2)7 230706)
(vii)「直接入棟した患者」は、リハビリ実施頻度、リハビリ実施単位数は低い
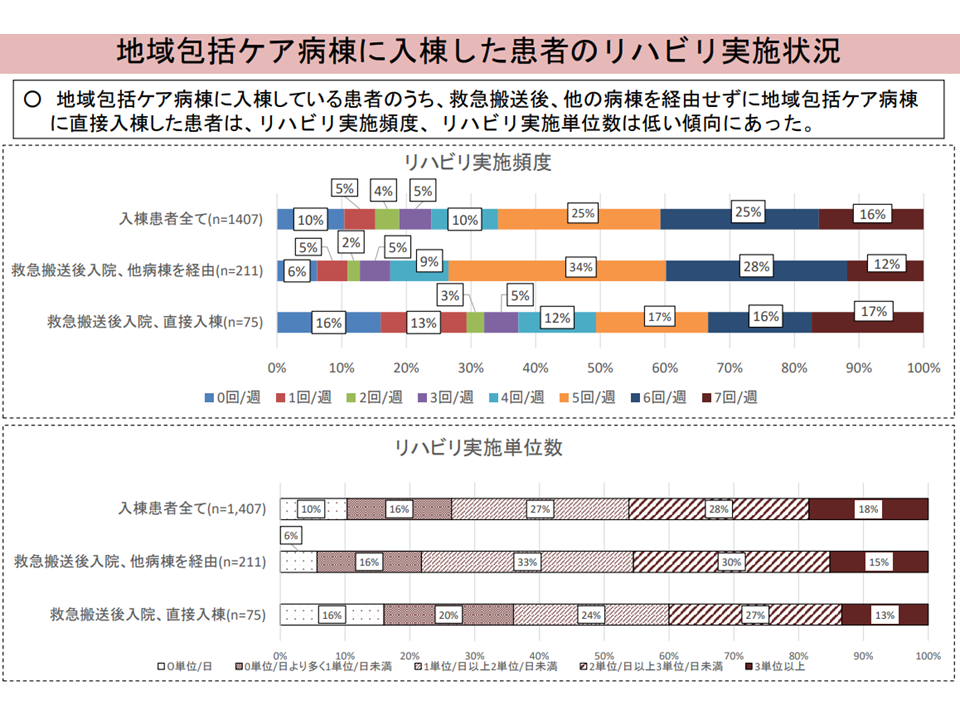
直接入棟患者と、他病棟を経て入棟する患者との比較7(入院・外来医療分科会(2)8 230706)
「直接入棟した患者」では、入棟してから検査・治療等を行うために、状態が不安定で、医師による診察、看護師による看護提供の必要性が高いことは当然と思えます((iv)から(vi))。また、(iii)は、上述した「高齢者の急性期入院医療は地域包括ケア病棟で積極的に受ける」という指摘に親和性があります。
ところで、(vii)は、「直接入棟した患者」では状態が不安定なため、治療・回復が優先され「リハビリが後手に回る」ことから、リハビリの実施頻度・単位数が低いことは当然とも思えます。猪口雄二委員(日本医師会副会長)らも「当然のことである」と、この考えを強調しています。
しかし、「急性期病棟に入院した誤嚥性肺炎患者に対し、1日2単位以上の早期リハビリを実施することで、死亡率の改善、自宅退院割合の向上、在院日数の短縮につながる」という研究結果が多数あり、(ii)のように「直接入棟した患者では誤嚥性肺炎が多い」点を踏まえると、(vii)は「リハビリスタッフが限られる中で、本来は早期に積極的にリハビリを提供すべき『直接入棟した患者』を後回しに、よりリハビリ提供しやすい、状態の安定した『他病棟を経由して入棟する患者』を優先している」可能性も伺えるのです。今後、地域包括ケア病棟への誤嚥性肺炎患者の直接入棟が増加する中では、ますます早期リハが重要となることから、「リハビリが必要な『直接入棟した患者』に、適切に早期リハビリが提供されているか」をしっかり見ていくよう中野委員は求めています。

誤嚥性肺炎へは早期リハビリが強く推奨される(入院・外来医療分科会(2)9 230706)
ただし、牧野憲一委員(日本病院会常任理事、旭川赤十字病院長)は「地域包括ケア病棟ではリハビリが必要な患者に1日2単位以上のリハビリを行うことが求められている。学会では誤嚥性誤嚥性肺炎に対するリハビリを早期に1日2単位以上行うことを求めていることを考慮し、3単位以上のリハビリを別に評価することなども検討すべきではないか」と提案。あわせて「リハビリの効果を見る必要がある。地域包括ケア病棟におけるリハ提供状況と、在院日数や転帰などとの関係を分析していくべきである」とも進言しています。
このほか、「高齢者の急性期入院医療については、例えば地域包括ケア病棟に入院してから一定期間の看護必要度等を把握し、アウトカムベースで議論していくべき」(山本委員)、「地域包括ケア病棟による在宅医療提供、在宅医療支援の増加により救急搬送が減少するなどの効果が見られているのか探っていくべき」(田宮菜奈子委員:筑波大学医学医療系教授)などの意見も出ています。
「高齢者の救急搬送患者をもっぱら地域包括ケア病棟で受けるべきかどうか」については、「高齢者を一括りにして論じることはできない」「看護配置が13対1にとどまり、多くの診療行為が包括評価される地域包括ケア病棟では、対応できる傷病・重症度に限界がある」などの指摘もあり、さらに議論が続けられます(関連記事はこちら)。
なお、総務省消防庁のデータでは「高齢者の救急搬送患者では、症状・徴候 診断名不明確が多い」ことが分かっています。この点については「いつもより元気がない、ぼうっとしているとの理由で救急搬送され、初療時に『症状・徴候 診断名不明確』となるが、時間の経過とともに重篤な状態に陥る高齢者が少なくない」(津留委員)との指摘のほか、「DPCに関する分析の中で『検査の必要もない』状態の高齢入院患者が急性期病棟に増えてきている」ことなども併せて検討していく必要がありそうです。後者のケースに関連して井川誠一郎委員(日本慢性期医療協会副会長)は「発熱があるだけで介護施設に戻れないケースもあり、その場合、急性期病棟や地域包括ケア病棟等に入院せざるを得なくなる。こうした問題も2024年度の同時改定に向け、セットで考えていくべき」と提案しています。
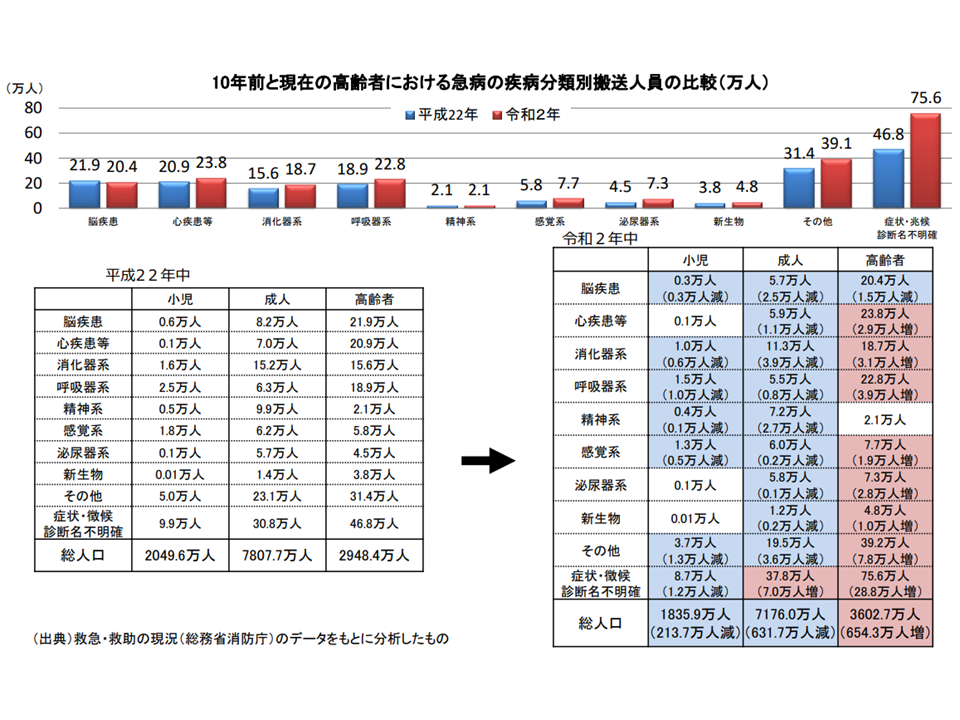
高齢者救急では、症状・徴候・診断名不明確患者が多い(入院・外来医療分科会(2)10 230706)
【関連記事】
総合入院体制加算から急性期充実体制へのシフトで地域医療への影響は?加算取得病院の地域差をどう考えるか―入院・外来医療分科会(1)
「特許期間中の薬価を維持する」仕組み導入などで、日本の医薬品市場の魅力向上を図るべき―中医協・薬価専門部会
乳がん再発リスクなどを検出するプログラム医療機器、メーカーの体制など整い2023年9月から保険適用―中医協総会(2)
高齢患者の急性期入院、入院後のトリアージにより、下り搬送も含めた「適切な病棟での対応」を促進してはどうか—中医協総会(1)
2024年度の薬価・材料価格制度改革論議始まる、医薬品に関する有識者検討会報告書は「あくまで参考診療」—中医協総会(3)
マイナンバーカードの保険証利用が進むほどメリットを実感する者が増えていくため、利用体制整備が最重要—中医協総会(2)
かかりつけ医機能は「地域の医療機関が連携して果たす」べきもの、診療報酬による評価でもこの点を踏まえよ—中医協総会(1)
2024年度の診療報酬・介護報酬・障害福祉等サービス報酬の同時改定で「医療・介護・障害者福祉の連携強化」目指せ—中医協総会(2)
医師働き方改革サポートする【地域医療体制確保加算】取得病院で、勤務医負担がわずかだが増加している—中医協総会(1)
患者・一般国民の多くはオンライン診療よりも対面診療を希望、かかりつけ医機能評価する診療報酬の取得は低調―入院・外来医療分科会(5)
医師働き方改革のポイントは「薬剤師へのタスク・シフト」、薬剤師確保に向けた診療報酬でのサポートを―入院・外来医療分科会(4)
地域包括ケア病棟で救急患者対応相当程度進む、回復期リハビリ病棟で重症患者受け入れなど進む―入院・外来医療分科会(3)
スーパーICU評価の【重症患者対応体制強化加算】、「看護配置に含めない看護師2名以上配置」等が大きなハードル―入院・外来医療分科会(2)
急性期一般1で「病床利用率が下がり、在院日数が延伸し、重症患者割合が下がっている」点をどう考えるべきか―入院・外来医療分科会(1)
総合入院体制加算⇒急性期充実体制加算シフトで産科医療等に悪影響?僻地での訪問看護+オンライン診療を推進!—中医協総会
DPC病院は「DPC制度の正しい理解」が極めて重要、制度の周知徹底と合わせ、違反時の「退出勧告」などの対応検討を—中医協総会
2024年度の費用対効果制度改革に向けた論議スタート、まずは現行制度の課題を抽出―中医協
電子カルテ標準化や医療機関のサイバーセキュリティ対策等の医療DX、診療報酬でどうサポートするか—中医協総会
日常診療・介護の中で「人生の最終段階に受けたい・受けたくない医療・介護」の意思決定支援進めよ!—中医協・介護給付費分科会の意見交換(2)
訪問看護の24時間対応推進には「負担軽減」策が必須!「頻回な訪問看護」提供への工夫を!—中医協・介護給付費分科会の意見交換(1)
急性期入院医療でも「身体拘束ゼロ」を目指すべきで、認知症対応力向上や情報連携推進が必須要素—中医協・介護給付費分科会の意見交換(2)
感染対策向上加算の要件である合同カンファレンス、介護施設等の参加も求めてはどうか—中医協・介護給付費分科会の意見交換(1)
要介護高齢者の急性期入院医療、介護・リハ体制が充実した地域包括ケア病棟等中心に提供すべきでは—中医協・介護給付費分科会の意見交換
2024年度の診療報酬に向け、まず第8次医療計画・医師働き方改革・医療DXに関する意見交換を今春より実施—中医協総会





