診療報酬による「看護職員の収入増」、確実な収入増が担保される仕組みとせよ―社保審・医療保険部会
2021.12.24.(金)
来年(2022年)10月から「看護職員の給与引き上げ」を診療報酬で行うが、「確実に現場職員の給与引き上げ」につながる仕組みとする必要がある―。
オンライン資格確認等システムがこの10月(2021年10月20日)から本格稼働しているが、まだまだ運用医療機関等が少ない。国・自治体・医療機関等・システムベンダーなどが協力して推進していく必要がある―。
また、ごく一部で「異なる個人番号が登録されていた」などの問題事案が発生しているが、「迅速な対応」(当該個人番号の削除)がとられている。今後も問題事案には迅速に対応することが重要である―。
12月23日に開催された社会保障審議会・医療保険部会で、こういった議論が行われました。

12月23日に開催された「第149回 社会保障審議会 医療保険部会」
目次
2022年10月からの看護職給与引き上げに向けた診療報酬措置、確実な給与増に繋げよ
Gem Medで報じているとおり来年度(2022年度)の診療報酬改定率などが正式決定しました。診療報酬本体はプラス0.43%の引き上げ、薬価・材料については併せてマイナス1.37%の引き下げを行います。
診療報酬本体プラス0.43%のうち0.2%分は「来年(2022年)10月からの看護職員等の給与引き上げ」に充てられます。後藤茂之厚生労働大臣と鈴木俊一財務大臣との合意(12月22日)では「介護職員処遇改善加算などの仕組みを参考に、予算措置が確実に賃金に反映されるよう適切な担保措置を講じる」こととされ、今後、中央社会保険医療協議会・総会で具体的な内容を練っていくことになります。
現時点で固まっているのは次のような点です。
▼加算の対象医療機関は、「救急医療管理加算を算定する、救急搬送件数が年間200台以上の医療機関、および三次救急を担う医療機関」とする
▼対象医療機関に「勤務する看護職員の10月以降の収入を3%程度(月額1万2000円相当)引き上げる」ことを可能とする財源を診療報酬として算定可能とする
▼対象医療機関では、診療報酬で算定した財源を柔軟にスタッフの処遇改善に充てることが可能である(例えば看護補助者、理学療法士・作業療法士等のメディカルスタッフの処遇改善に充てることも可能)
12月23日の医療保険部会では、今後の中医協論議に向けて▼実際に現場スタッフの収入増につながるよう、自治体や事業者(看護職員で言えば病院)の意見を聞き、適切に制度設計してほしい(内堀雅雄委員:全国知事会社会保障常任委員会委員長/福島県知事)▼確実に対象者の給与が引き上げられるよう、効果検証の仕組みも組み込むべき(安藤伸樹委員:全国健康保険協会理事長)▼診療報酬で参考にするとされる【介護職員処遇改善加算】では、例えば「研修の機会」を確保するだけでキャリアパス要件を満たし、「健康診断」を実施するだけで労働環境・処遇改善要件を満たすこととされるなど「甘い」要件設定となっている。診療報酬ではより処遇改善・職場環境改善の実効性が担保される要件設定とすべき(村上陽子委員:日本労働組合総連合会副事務局長)▼医療機関に勤務する介護福祉士の処遇改善が置き去りになっており、十分な配慮をすべき(池端幸彦委員:日本慢性期医療協会副会長・福井県医師会長)―などの意見・注文が付いています。こうした意見も踏まえて、年明けから、例えば【看護職員処遇改善加算】などの創設論議が中医協で始まり、注目が集まります。
ところで「比較的給与水準の高い看護職員」(2020年の全職種平均賃金(賞与等含めた月収換算)が35万2000円のところ、看護師は39万4000円で4万2000円高い)についてなぜ公的な費用を使って給与を上げるのか?という指摘もあります。
しかし、医療関係職種の中で「最大のシェア」を占める看護職員について先んじて給与を引き上げていくことが、「医療・介護関係職種の給与全体を引き上げていく」動きにつながるとも考えられます。
来年度(2022年度)からいわゆる団塊の世代が75歳以上の後期高齢者となりはじめ、2025年度には全員が後期高齢者となります。その後、2040年度にかけて高齢者数そのものは大きく変動しませんが、費用面・サービス提供面の双方で「支え手」となる現役世代の人口が急速に減少していきます。
このように少子高齢化の進行が加速する中では「医療・介護ニーズに対応できる人員」、つまり医療・介護関係職種の確保が極めて重要となります。そのためには「医療・介護人材の処遇改善・賃金引き上げ」が不可欠で、最大シェアを占める看護職員について「給与引き上げの先鞭をつける」ことが非常に重要と考えられるのです。こうした点についても国民全体の理解が得られるよう、さまざまな機会をとらえて「趣旨を分かりやすく、丁寧にPRしていく」ことが重要でしょう。
2022年10月から後期高齢者の医療費窓口負担2割に、対象者や配慮措置のPRを
なお、12月22日の大臣合意では「一定所得以上の後期高齢者について、医療費負担(医療機関等での窓口負担)を現在の『1割』から『2割』への引き上げを、来年10月1日からとする」ことも決まりました。
この点、多くの委員から▼対象患者(各種控除を行った後の課税所得が28万円以上かつ年収200万円以上(単身世帯の場合。複数世帯の場合は後期高齢者の年収合計が320万円以上)▼配慮措置(長期頻回受診患者等では、施行後3年間、1か月の外来負担増を最大でも3000円とする)―について分かりやすく、しっかりとPRすべきとの意見・要望が出ています。
下図のように「複雑な仕組み」ですが、「すべての75歳以上後期高齢者で負担がこれまでの2倍になる」わけではない点を十分に説明し、「必要な医療へのアクセス」が阻害されないように留意する必要があります。
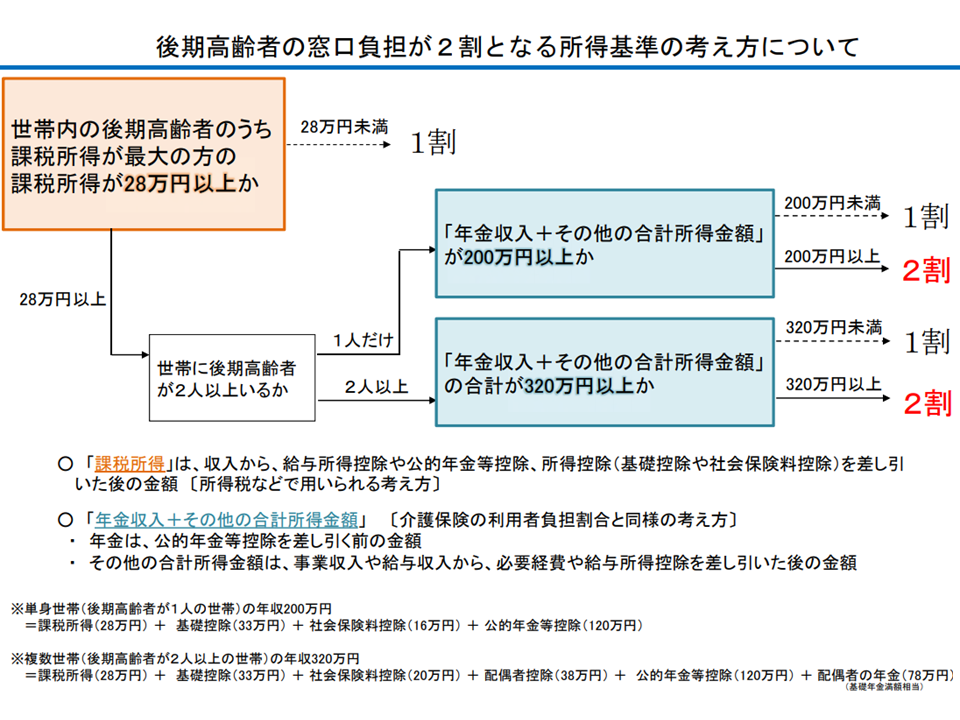
2割負担対象者の考え方(医療保険部会3 201217)
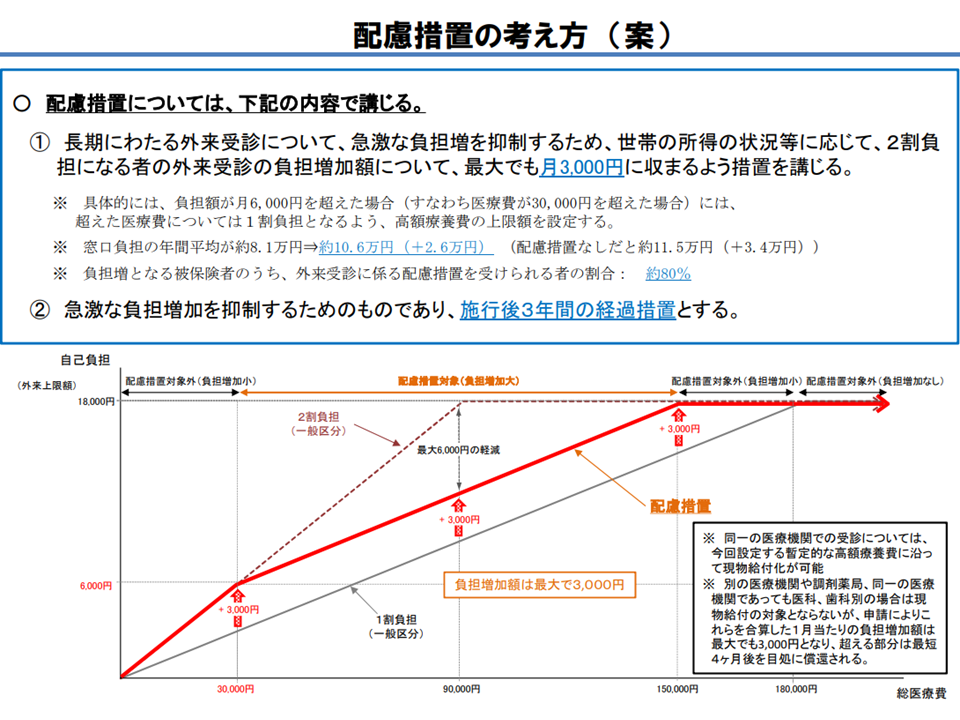
新たな配慮措置(最大の引き上げ幅を3000円とする)(医療保険部会2 201217)
オンライン資格確認は9.3%の医療機関等で稼働、さらなる推進方策を
12月23日の医療保険部会では「オンライン資格確認」の最新状況(2021年12月19日時点の状況)が厚生労働省保険局医療介護連携政策課の水谷忠由課長から報告されました(関連記事はこちらとこちら)。
例えば、実際にオンライン資格確認の運用を始めている施設は2万2128施設(病院:1647施設、医科診療所:5956施設、歯科診療所:5135施設、薬局:8550施設)で、全体の9.3%(病院:20.0%、医科診療所:6.7%、歯科診療所:7.3%、薬局:14.1)となりました。本格運用が始まった10月20時点と比べると、2か月で「9612施設・4.2ポイントの増加」となっています。
しかし、準備を進めている医療機関等(オンライン資格確認を行うための顔認証付きカードリーダーシステムを申し込んでいる医療機関等)は、今年(2021年)4月時点から横ばいとなっており、水谷医療介護連携政策課長は「申し込み済の医療機関等へのアンケート調査やヒアリングを通じて『申し込みの課題』を抽出する」「システム事業者などに対し、関係省庁と連携してより積極的に働きかける」など基盤整備に向けた取り組みを強化していく考えを強調しています。
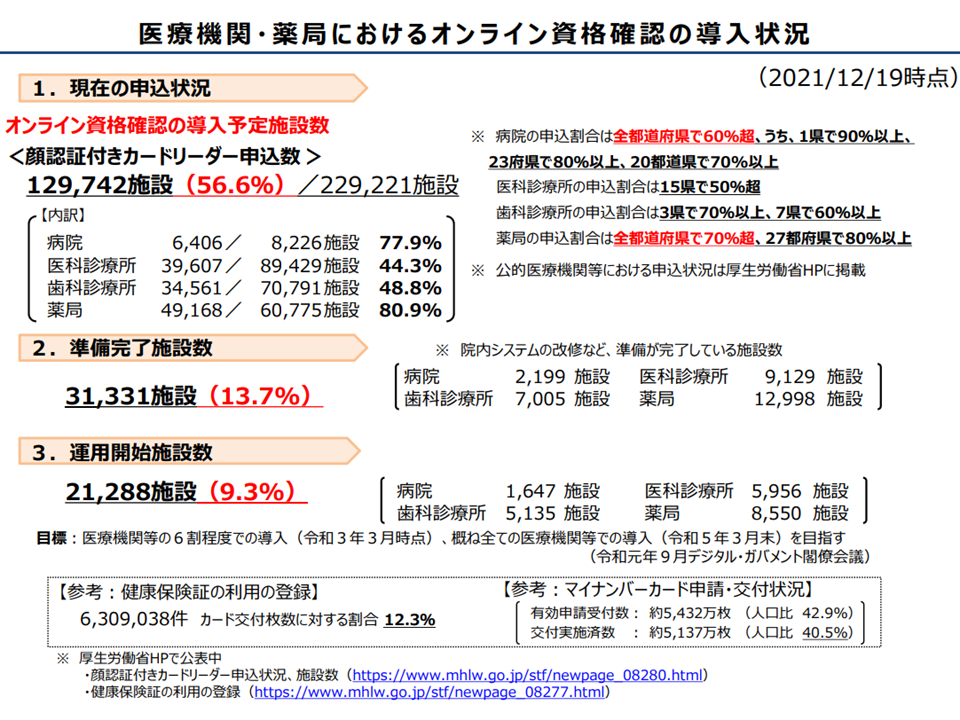
オンライン資格確認の導入状況(1)(医療保険部会1 211223)
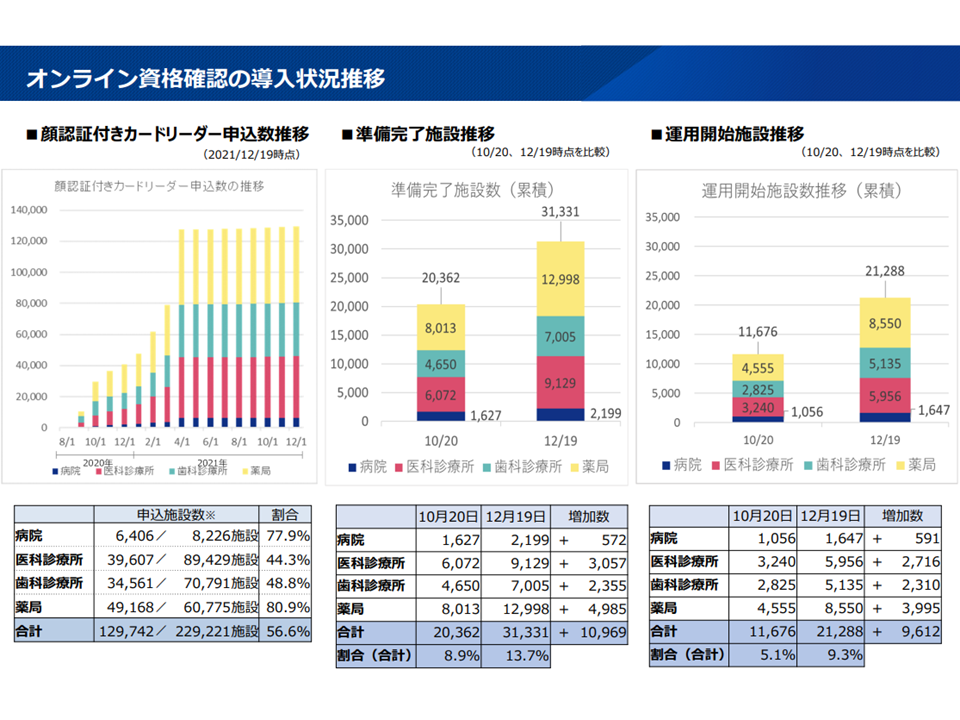
オンライン資格確認の導入状況(2)(医療保険部会2 211223)

オンライン資格確認の拡大に向けた関係者への働きかけの例(医療保険部会3 211223)
医療保険部会委員からは「導入が遅れており、また患者が身近に利用する『クリニック』(診療所)への働きかけを強化すべき」との声が佐野雅宏委員(健康保険組合連合会副会長)や安藤委員から出されています。
またオンライン資格確認を巡っては「他人の個人番号が登録されていた」という問題事例が11月末までに33件発生していたことが報告されました。例えば「加入者が、誤って家族の個人番号で事業所や保険者に申請を行ってしまう」ケースや「保険者が住民基本台帳ネットワークデータと被保険者情報を符合させる際、誤って同姓同名・同一生年月日などの他人のデータと符合させてしまう」ケースなどです。
このうち1件では「別の人に処方されていた薬剤情報」(要配慮個人情報)を閲覧してしまうという事態が生じました。ただし、いずれの事例でも誤りに気づいてから「直ちに閲覧を停止し、保険者で誤った個人番号を削除する」という迅速な対応が図られています。
ヒューマンエラーをゼロにすることは困難であり、菅原琢磨委員(法政大学経済学部教授)や村上委員、秋山智弥委員(日本看護協会副会長)ら多くの委員から「問題発覚から迅速に対応することが重要であり、再発防止に努めてほしい」との要望が出ています。定期的にデータチェックを行うなどして「問題事例の早期発見 → 迅速な対処」に努めることが重要です。
【関連記事】
看護職員や介護職員の処遇改善に向けた「報酬改定」、2022年度診療報酬はネット0.94%のマイナスに―後藤厚労相
2022年度改定基本方針を了承、医療提供体制改革・医師働き方改革が重点課題—社保審・医療保険部会
2022年度診療報酬改定の基本方針策定は目前、オンライン資格確認稼働から1か月間の状況は―社保審・医療保険部会
2022年度、国保の課税限度額は102万円、後期高齢者医療の賦課限度額は66万円に引き上げ―社保審・医療保険部会(2)
オンライン資格確認、全国の医療機関等で患者の薬剤情報確認を10月から本格運用―社保審・医療保険部会(3)
コロナ感染症等に対応可能な医療体制構築に向け、2022年度診療報酬改定でもアプローチ―社保審・医療保険部会(2)
2021年度に入っても患者数・医療費はコロナ流行前の水準に戻っていない―社保審・医療保険部会(1)
全国の病院で患者情報確認できる仕組み、電子カルテ標準化など「データヘルス改革」を強力に推進―健康・医療・介護情報利活用検討会
オンライン資格確認等システムの本格稼働に向け、急ぎ「カードリーダーの機種選定」を―厚労省
全国の病院で患者情報確認できる仕組み、電子カルテ標準化など「データヘルス改革」を強力に推進―健康・医療・介護情報利活用検討会
診療日数補正を行うと、2020年7-11月「医療費全体は前年同月比1-2%減」で推移―社保審・医療保険部会(2)
オンライン資格確認等システムの本格運用延期、10月までプレ運用続けデータ精度向上等に努める―社保審・医療保険部会(1)
オンライン資格確認等システム、「3月下旬の本格稼働」スケジュールに変更なし―社保審・医療保険部会(2)
オンライン資格確認等システム、まず「国の補助の範囲内」で導入を進めてはどうか―日病・相澤会長
オンライン資格確認等、ベンダーからの「補助額を超える高額見積もり」がハードルに―四病協
オンライン資格確認等システムの円滑導入に向け、システムベンダー等は「納得感のある適切な見積もり」提示を―社保審・医療保険部会
患者データの全国医療機関・薬局での共有、機微性の高さ踏まえた慎重な制度設計・運用を—社保審・医療保険部会
全体で見れば、5月→6月→7月→8月と患者数・医療費は順調に回復―社保審・医療保険部会
紹介状なし患者の特別負担拡大、一定所得以上の後期高齢者の2割負担論議を確認―社保審・医療保険部会
紹介状なし外来受診患者の特別負担、対象病院の拡大・金額引き上げ等を了承―社保審・医療保険部会
後期高齢者の窓口負担2割化、現役世代の「負担増抑制効果」の視点で見ると、最大でもわずか2%強にとどまる―社保審・医療保険部会(2)
紹介状なし患者の特別負担拡大、「初・再診料相当額の保険給付からの控除」には医療提供サイドが反対―社保審・医療保険部会(1)
後期高齢者の窓口負担2割導入、「現在の自己負担が4500円-1万3500円の人」では緩和措置も―社保審・医療保険部会(2)
紹介状なし患者の初診料等相当を保険給付から控除、初診時の特別負担は7000円程度に増額へ―社保審・医療保険部会(1)
紹介状なし大病院受診患者への「定額負担」、後期高齢者の窓口負担などの議論続く―社保審・医療保険部会(2)
休日補正を行うと、コロナ禍でも5月→6月→7月と患者数・医療費は増加―社保審・医療保険部会(1)
広範囲の健診データを医療保険者に集約し、効果的な予防・健康づくりを可能とする法的枠組みを整備—社保審・医療保険部会
マイナンバーカードの保険証利用で、患者サイドにもメリット—社保審・医療保険部会(3)
不妊治療、安全性・有効性を確認し「できるだけ早期」に保険適用—社保審・医療保険部会(2)
新型コロナの影響で未就学児の医療機関受診が激減、受診日数はほぼ半減—社保審・医療保険部会(1)
オンライン資格確認で使用可能なカードリーダー、医療機関等が3機種から選択—社保審・医療保険部会
2021年からのオンライン資格確認等システム、支払基金サイトへ登録し情報収集を—社保審・医療保険部会
2021年からのオンライン資格確認、カードリーダー等端末は支払基金が一括購入し医療機関へ配付―社保審・医療保険部会
2021年3月からマイナンバーカードに「保険証機能」付与、既存保険証が使えなくなる訳ではない―社保審・医療保険部会
オンライン資格確認や支払基金支部廃止などを盛り込んだ健保法等改正案―医療保険部会
被保険者証に個人単位番号を付記し、2021年からオンラインでの医療保険資格確認を実施―医療保険部会
2020年度中に、医療保険のオンライン資格確認を本格運用開始―社保審・医療保険部会
医療機関等で患者の薬剤・診療情報を確認できる仕組み、電子カルテ標準化に向けた方針を固める―健康・医療・介護情報利活用検討会
電子カルテの標準化、全国の医療機関で患者情報を確認可能とする仕組みの議論続く―健康・医療・介護情報利活用検討会
「健康・医療・介護情報共有方針」固まる、全国の医療機関等で薬剤・手術等の情報共有可能に―健康・医療・介護情報利活用検討会
「レセ情報とレセ以外情報」をセットで格納・共有し、効果的かつ効率的な医療提供の実現を―健康・医療・介護情報利活用検討会
全国の医療機関間で、患者の「薬剤情報」「手術情報」など共有できれば、救急はじめ診療現場で極めて有用―医療等情報利活用ワーキング
電子カルテ標準化や国民への健康情報提供(PHR)など一体的に議論し、夏までに工程表まとめる―健康・医療・介護情報利活用検討会
電子カルテの標準化、まず「電子カルテの将来像」固め、それを医療情報化支援基金の補助要件に落とし込む―医療情報連携基盤検討会
2019年度予算案を閣議決定、医師働き方改革・地域医療構想・電子カルテ標準化などの経費を計上
異なるベンダー間の電子カルテデータ連結システムなどの導入経費を補助―厚労省・財務省





