介護サービスの1人当たり費用、最高の沖縄と最低の福島で3万円近い格差―2016年度介護給付費等実態調査
2017.9.5.(火)
2017年4月時点の「要介護者1人当たりの費用額」は前年より300円増加し、19万1200円となった。都道府県別に見ると最高の沖縄県と最低の福島県では2万8400円の開きがあり、医療と同様に「西高東低」の傾向が伺える―。
このような結果が、厚生労働省が8月31日に公表した2016年度の「介護給付費等実態調査」から明らかになりました(厚労省のサイトはこちら)。
目次
介護サービス累計利用者数の増加率はわずか、地域支援事業への移行などが要因
この調査では、介護サービスにかかる給付費の状況を把握しており、来年度(2018年度)に予定される介護報酬改定などの基礎資料となります。厚労省は毎月、調査結果を公表しており、今回は2016年5月審査分から17年4審査分を年報として集計しています。集計対象は、都道府県の国民健康保険団体連合会が審査したすべてのレセプト(介護給付費明細書・給付管理票)です。
まず受給者の状況を見てみると、2016年度の累計受給者数は6227万3500人で、前年度に比べて34万1500人・0.6%増加しました。▼2014→15年度には3.8%増▼2013→14年度には4.4%増▼2012→13年度には4.6%増▼2011→12年度には5.5%増―となっており、2105年度から16年度にかけての累計受給者数の伸びは著しく小さくなっています。
累計受給者数の中で同一人物を名寄せした実受給者数は613万8100人で、前年度に比べて8万7100人・1.4%の増加となっています。▼2014→15年度には2.9%増▼2013→14年度には3.9%増▼2012→13年度には4.2%増▼2011→12年度には5.0%増―となっており、「例年に比べて伸び率が著しく小さい」「累計受給者数の伸びよりも実受給者数が小さい」という2つの特徴があります。
サービス種類別に累計受給者数を見てみると、次のようになっています。
▽介護予防訪問介護:累計受給者数418万3300人・前年度比20.4%減、実受給者数51万2600人・前年度比14.9%減
▽介護予防訪問看護:累計69万6300人・17.0%増、実9万9900人・16.0%増
▽介護予防通所介護:累計509万8400人・17.1%減、実66万700人・13.1%減
▽介護予防通所リハ:累計176万9000人・5.8%増、実21万6000人・6.1%増
▽訪問介護:累計1191万8300人・1.2%増、実144万500人・1.1%増
▽訪問看護:累計466万6000人・8.5%増、実61万2200人・8.2%増(関連記事はこちら)
▽訪問リハ:累計99万1300人・5.7%増、実13万3800人・6.4%増
▽通所介護:累計1318万3500人・21.0%減、実153万300人・20.2%減(関連記事はこちら)
▽通所リハ:累計515万9000人・1.6%増、実60万7900人・2.2%増(関連記事はこちら)
▽小規模多機能型居宅介護(短期利用以外):累計105万9400人・6.6%増、実12万7500人・6.0%増
▽認知症対応型共同生活介護(短期利用以外):累計231万2600人・1.9%増、実24万700人・2.6%増
▽定期巡回・随時対応型訪問介護看護:累計18万7000人・26.1%増、実2万5800人・25.8%増
▽看護小規模多機能型居宅介護(短期利用以外):累計7万2700人・34.6%増、実1万100人・33.3%増
▽特養ホーム(介護老人福祉施設):累計628万400人・2.1%増、実65万6600人・2.6%増
▽老健施設:累計430万2500人・1.0%増、実55万2200人・0.8%増
▽介護療養型医療施設:累計67万8100人・7.0%減、実9万1600人・1.1%増5.7%減

介護予防サービスの累計受給者、実受給者数(要支援1、2)、予防訪問介護・通所介護では、地域支援事業への移行に伴い、大幅な利用者減となっている
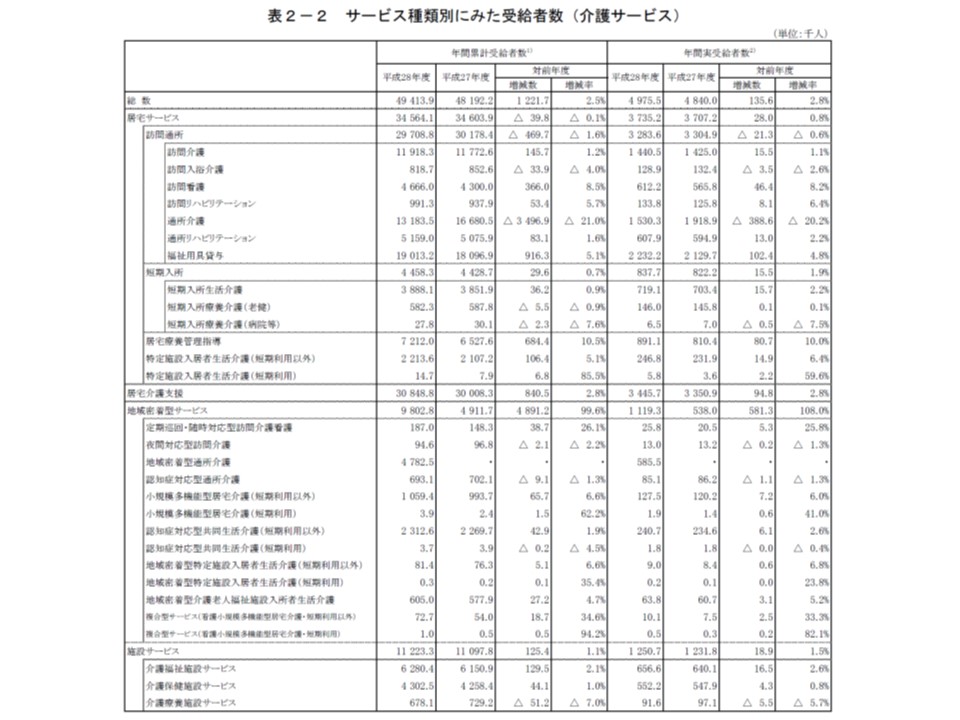
介護サービスの累計受給者、実受給者数(要介護1-5)、特定施設などのショート利用の増加が目立つ
介護予防訪問・通所介護の地域支援事業への移行による利用者(累計および実)の減少が大きく、これが全体にも波及していると考えられます。
一方、新たなサービスである▼看護小規模多機能型居宅介護(看多機)▼定期巡回・随時対応型訪問介護看護―で大きく利用者数が伸びており、サービスの整備、利用者やケアマネジャーへの制度浸透が伺えます(関連記事はこちら)。また、目を引くのが▼特定施設入居者生活介護▼小規模多機能型居宅介護(小多機)―などの「ショートステイ利用」の拡大です。ショートステイは、在宅要介護者の状態悪化に一時的に対応するほか、家族介護者のレスパイトにも利用され、「在宅生活の限界点を高める」重要なサービスです。利用者の安全や介護の質を担保した上での「ショートステイ」拡充は歓迎すべき方向と言えるでしょう。
要介護度の変化、「維持」が多数を占めるが、「改善」の割合も少なくない
次に2016年度の1年間継続してサービスを受給した人について、2016年4月から17年3月にかけて要介護度がどのように変化したのかを見てみましょう。
いずれの要介護度区分でも変化のない「維持」の割合が最も多く7~9割程度となっており、この状況に変わりはありません。
また、「要支援2」から「要介護3」では、改善(軽度化)よりも悪化(重度化)の割合がはるかに高くなっていますが、「要介護4」では、改善(軽度化)と悪化(重度化)の割合がほぼ同程度となっており、重度者について「機能改善」に向けた努力を各事業所・施設が行っていると考えられます。
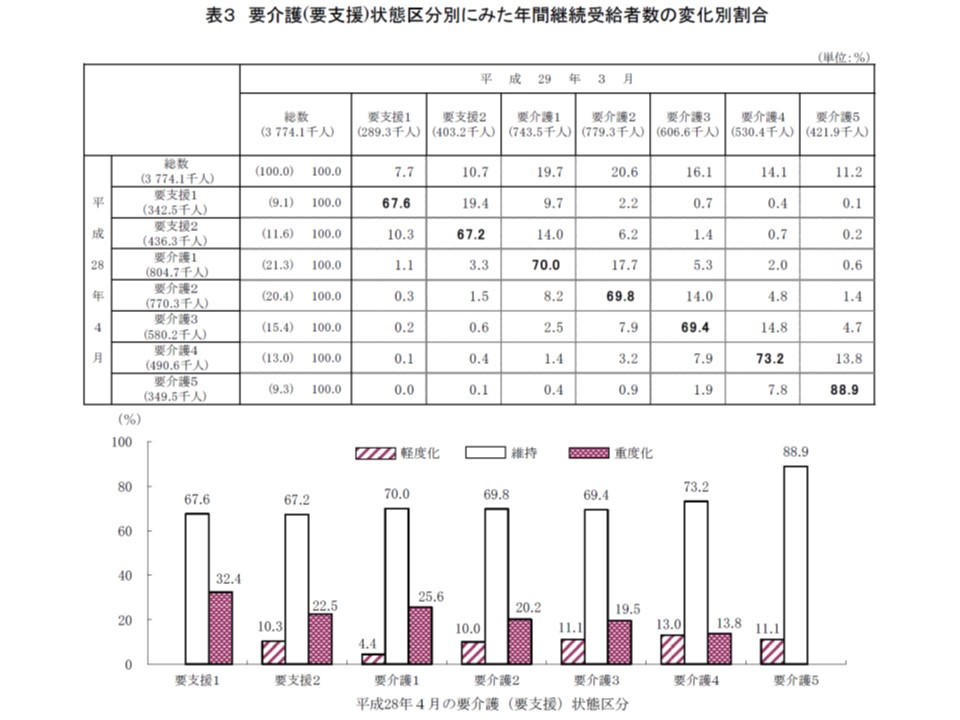
2016年度の1年間、サービスを継続利用した者の要介護度を見ると、「維持」がもっとも多いが、「軽度化」(改善)した者も決して少なくない
社会保障審議会・介護給付費分科会では「自立=要介護度の改善という単純な構図ではない」ことが確認されていますが、要介護度の改善は、利用者にとっても、保険財政にとっても好ましいことは述べるまでもなく、全区分、とりわけ要介護度の低い区分で「軽度化」に向けた機能訓練などを進める必要があります。
1人当たり費用(単価)はサービス種類によって増減の方向が異なる
次に受給者1人当たりの費用額に目を移すと、2017年4月審査分では▼介護予防サービスで3万5100円(前年度比1500円減)▼介護サービス19万1200円(同300円増)―となりました。
サービス種類別に見ると、次のような状況です。
▽訪問介護:7万2900円(前年比800円増)
▽訪問看護:4万9300円(同200円増)(関連記事はこちら)
▽訪問リハ:3万9700円(同500円増)
▽通所介護:9万1100円(同1100円減)(関連記事はこちら)
▽通所リハ:8万4100円(同1200円減)(関連記事はこちら)
▽短期利用以外の特定施設入居者生活介護:21万3000円(同100円減)
▽定期巡回・随時対応型訪問介護看護:15万9800円(同2100円減)
▽短期利用以外の小規模多機能型居宅介護:20万8600円(同600円減)
▽短期利用以外の看護小規模多機能型居宅介護:25万4400円(同4000円減)
▽特養ホーム:27万4700円(同1500円増)
▽老健施設:29万7200円(同100円増)
▽介護療養型医療施設:38万9100円(同900円減)
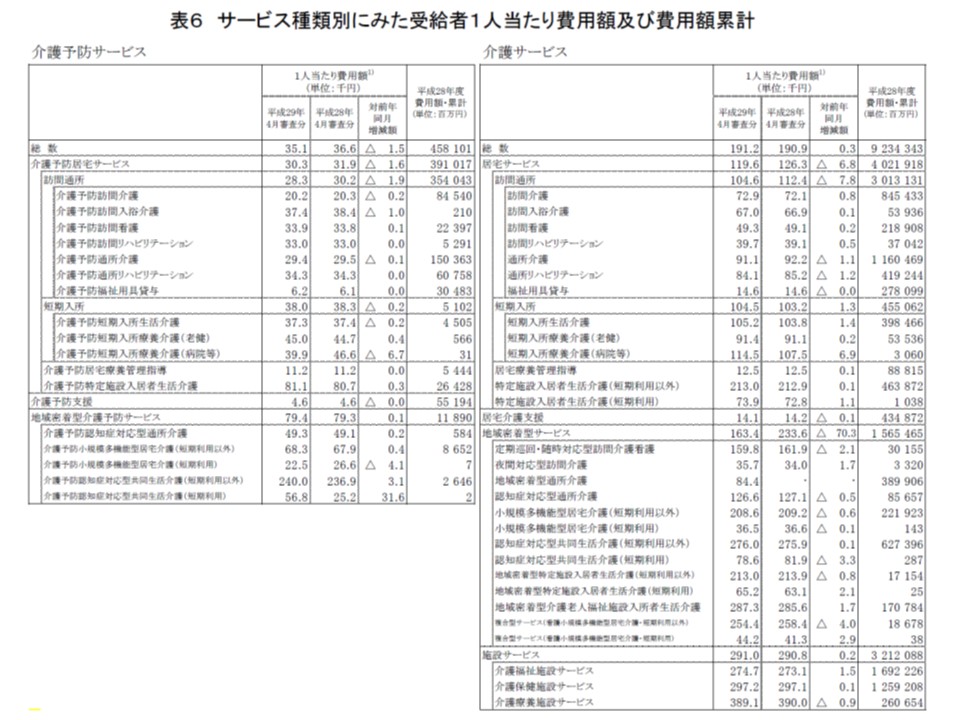
介護予防サービス、介護サービスの種類ごとに1人当たり費用(つまり単価)を見ると、前年度からの増減の状況はサービスの種類で異なる
サービスの種類によって1人当たり費用額、つまり単価の増減が異なります、利用者の要介護度の状況の変化(重度者が増えたのか、軽度者が増えたのか)や、2015年度介護報酬改定の浸透などを踏まえた、詳細な分析が待たれます。
受給者1人当たり費用額を都道府県別に比較すると、介護サービスでは、沖縄県が最も高く20万9400円(前年度から900円減)、次いで石川県20万4200円(同500円増)、鳥取県20万3900円(同2100円減)で高くなっています。逆に、最も低いのは福島県の18万1000円(同700円減)で、北海道18万2200円(同700円減)、千葉県18万3500円(同700円)と続きます。最高の沖縄県と最低の福島県の間には2万8400円の差があり、1.16倍の格差があります。また医療と同様に「西高東低」の傾向があるようです。

介護サービス・介護予防サービスについて1人当たり費用(単価)を都道府県別に見ると、大きな格差があり、「西高東低」の傾向にあることが分かる
介護保険3施設、要介護度と入所期間から一定の「機能分化」が伺える
さらに、サービスの利用状況に目を移すと、次のような状況が明らかになりました。
▽2017年4月審査分における居宅サービスの平均利用率(区分支給限度基準額の中で、どれだけのサービス利用を行ったか)を見ると、「要介護5」が最も高く65.3(前年度から0.7ポイント増)。要介護度が下がるにつれ利用率も下がる
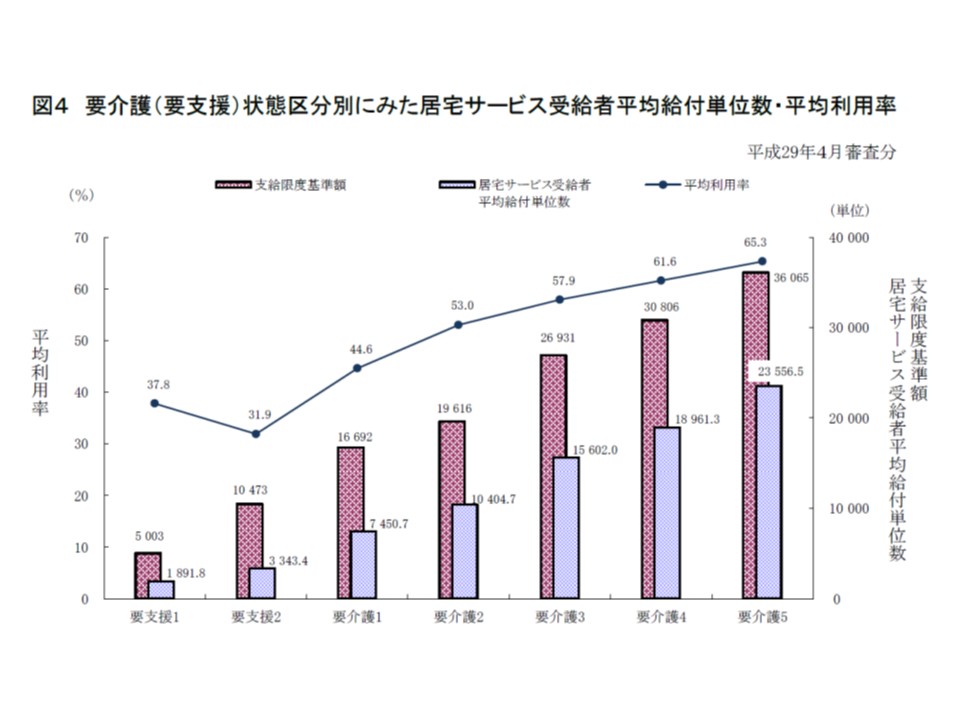
訪問サービスについて、区分支給限度基準額の占める給付費の割合(平均利用率)を見ると、要介護度が上がるにつれて高くなることが分かる
▽2017年4月審査分における訪問介護の内容類型は、要介護度が高くなるにつれ「身体介護」の利用度合いが高くなるが、身体介護に引き続き生活援助を行うケースは、要介護度に関わらず3割程度となっている(関連記事はこちら)
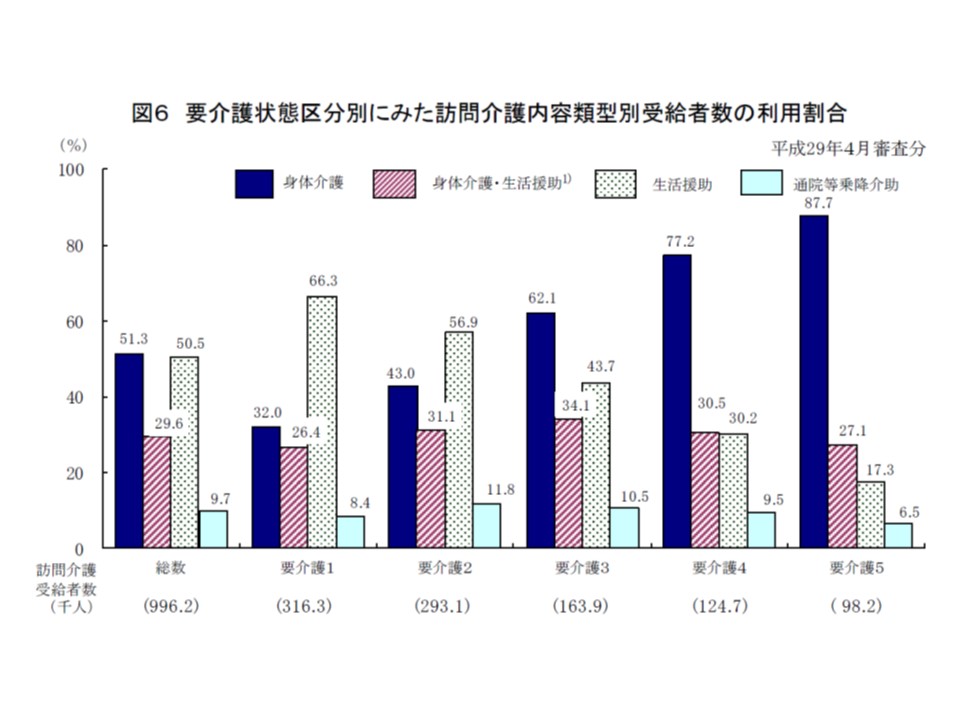
要介護度別に、訪問介護の利用状況を見ると、「身体介護に引き続き、生活援助を受ける」人の割合(桃色部分)は要介護度に関わらず3割程度となっている
▽1年間における施設サービスの請求単位数を施設種類別・要介護度別に見ると、特養ホームでは「要介護4」「要介護5」の割合(合計71.6%、前年度よりも1.1ポイント増)が、老健施設では「要介護3」「要介護4」の割合(同52.3%、同0.1ポイント減)が、介護療養型医療施設では「要介護5」の割合(56.7%、同1.3ポイント減)が多い
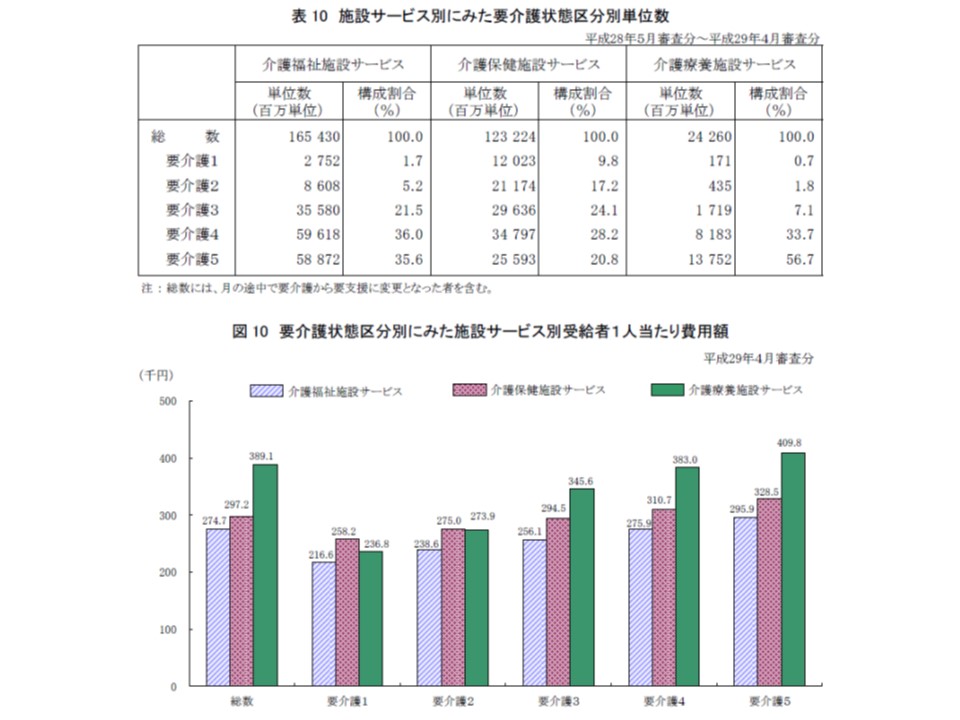
介護保険3施設で、入所(院)者の要介護度を見ると、介護療養で極めて高く、介護老健施設では若干低い状況が伺える
▽施設入所者の入所(院)期間を施設種類別・要介護度別に見ると、特養ホームでは1年以上5年未満の人が5-6割程度、5年以上が11.9-24.6%(前年より若干減少)で、老健施設や介護療養型医療施設よりも長めになっている
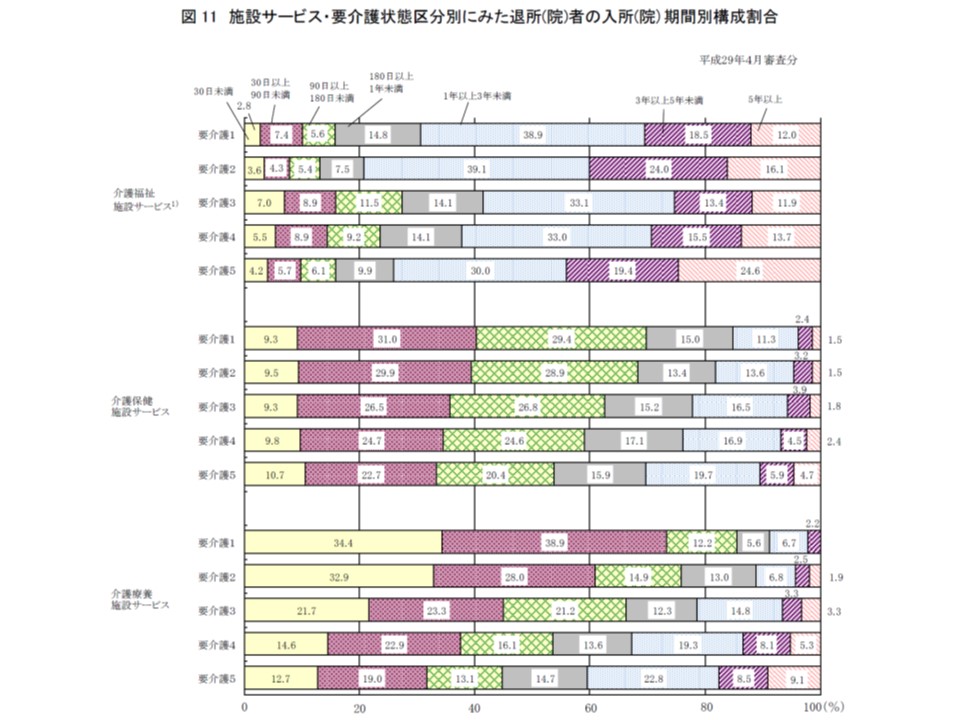
介護保険3施設ごとに、入所(院)者の入所(院)期間を見ると、特養ホーム(介護老人福祉施設)で極めて長い状況が分かる
介護療養型医療施設は「要介護度が高く、かつ医療必要度が高い入所者を受け入れる施設(重症化による転院や死亡退院が一定程度あるため、入所期間はどれほど長くない)」、特養ホームは「要介護度が高い入所者の『終の棲家』機能を持つ施設」、老健施設は「比較的入所期間が短い、在宅復帰促進施設」という区分けが明確になってきていると考えられそうです。2018年度より、介護療養型医療施設などからの新たな転換先となる【介護医療院】が創設されますが、入所者の要介護度や入所期間などがどのようになるのか、注目が集まります。


自立支援に資する介護、「要介護度の改善」だけでない点で一致—介護給付費分科会(1)
介護老健の在宅復帰・リハビリ・医療提供の各機能をどう充実させるか—介護給付費分科会(2)
介護医療院、報酬設定論議始まる!医療療養からの転換を危惧する声も—介護給付費分科会(1)
特養ホーム、医療ニーズ勘案し「介護医療院」などとの役割分担をどう考えるか—介護給付費分科会(2)
ケアマネの特定事業所集中減算、廃止含めた見直し要望が多数—介護給付費分科会(1)
生活援助中心の訪問介護、給付切り下げに賛否両論—介護給付費分科会(2)
2018年度改定でも「訪問看護の大規模化」や「他職種との連携」が重要論点—介護給付費分科会(1)
通所介護の「質」をどのように考え、報酬に反映させるべきか—介護給付費分科会
介護報酬の居宅療養管理指導、在宅医療の診療報酬に合わせた体系としてはどうか—介護給付費分科会(2)
退院後2週間未満の訪問リハ開始が効果的だが、3割の要介護者では実現できず—介護給付費分科会(1)
認知症デイサービスはIIIa以上、一般デイではIIb以下が主に利用—介護給付費分科会
定期巡回や看多機の整備進まず、「ニーズの実態を精査すべき」との指摘も—介護給付費分科会(2)
一部有識者が提唱する「新型多機能」、小多機の理念に反すると猛反発—介護給付費分科会(1)
2018年度介護報酬改定に向けキックオフ、夏までに第1ラウンドの議論終える—介護給付費分科会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換(2)
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)
介護職員の処遇改善、加算では根本解決にならず本体報酬での対応が必要―介護給付費分科会
介護職員処遇改善加算の新区分、キャリアパス要件IIIの内容や手続きを詳説―厚労省
介護職員処遇改善加算の新区分、4月から算定するためには「4月15日」までに届け出を―厚労省
定期巡回・随時対応で13.7%、看多機で10.2%の新たな介護職員処遇改善加算を創設―社保審・介護給付費分科会
来年度(2017年度)から、介護職員処遇改善加算に上位区分設けることを了承―社保審・介護給付費分科会
来年度から、介護職員の経験や評価などに基づく『定期昇給』を要件とする新処遇改善加算―介護給付費分科会
2017年度の臨時介護報酬改定論議スタート、定昇規定の整備などを要件にした処遇改善を模索―介護給付費分科会
介護従事者の処遇改善に向け、来年度(2017年度)に臨時の介護報酬改定―介護保険部会(2)



