老人保健施設の在宅復帰機能・リハ機能・看取り機能・医療ニーズ対応・ポリファーマシー対策等を強化せよ—社保審・介護給付費分科会(1)
2023.11.22.(水)
介護老人保健施設において「在宅復帰機能の強化」「リハビリ提供機能の強化」「看取り機能の強化」「医療ニーズ対応力の強化」「ポリファーマシー対策の強化」などをさらに図っていく。
また介護医療院については「ACP対応」の強化を図るとともに、介護療養の廃止に伴って「長期療養生活移行加算」を廃止する—。
11月16日に開催された社会保障審議会・介護給付費分科会で、こういった議論が行われました(関連の第1ラウンド論議の記事はこちら(老健施設)とこちら(介護医療院))。
同日には他の施設サービスや医療・介護連携なども議題に上がっており、これらは別稿で報じます。また、2023年度介護事業経営実態調査結果が報告され「多くの介護サービスで経営状況が悪化している」状況が確認されました。サービス提供サイド委員からは「経営安定化に向けて、基本報酬の大幅引き上げが必要でる」との声が多数出ています。
目次
老健施設の在宅復帰機能強化をさらに推進、基本報酬の差別化も推進
2024年度の介護報酬改定に向けた議論が、個別具体的な第2ラウンドに入っています。
11月16日の会合では、施設サービス((1)介護老人福祉施設(特別養護老人ホーム)(2)介護老人保健施設(3)介護医療院)、特定施設入居者生活介護、医療・介護連携、福祉用具について具体的な改定内容に関する論議が行われました。
本稿では「老健施設」と「介護医療院」に焦点を合わせ、他の項目は別稿で報じます。
老健施設は、医療ニーズの高い要介護高齢者を受け入れ在宅復帰を目指す施設で、昨今の改定により「在宅復帰機能」の強化が促されてきています。厚生労働省老健局老人保健課の古元重和課長は、次の8点について見直しを行ってはどうかと提案しました。
(1)在宅復帰・在宅療養支援機能の強化
(2)リハビリ機能の強化(短期集中リハビリテーション実施加算)
(3)リハビリ機能の強化(認知症短期集中リハビリテーション実施加算)
(4)リハビリ・口腔管理・栄養管理の一体的取り組みの推進
(5)入所者への医療提供(所定疾患施設療養費)
(6)看取りへの対応の充実(ターミナルケア加算)
(7)ポリファーマシー解消の推進(かかりつけ医連携薬剤調整加算)
(8)報酬体系の整理・簡素化(地域連携診療計画情報提供加算、認知症情報提供加算)
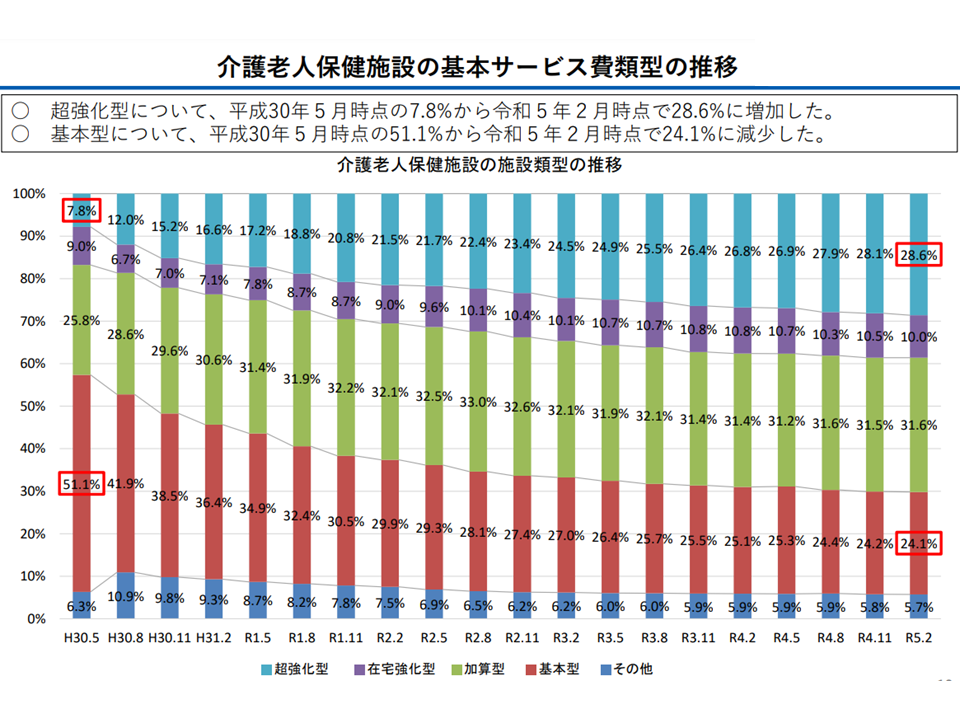
老健施設の在宅復帰機能等は強化が進んでいる(社保審・介護給付費分科会(1)8 231116)
まず(1)は、上述した「在宅復帰機能」等の更なる強化を狙い、▼在宅復帰・在宅療養支援等指標について「円滑な在宅復帰に向けた取り組みを更に促進するため、入所前後訪問指導割合・退所前後訪問指導割合の基準を引き上げる」「在宅復帰・在宅療養支援に向けた体制を評価するため、支援相談員の配置において社会福祉士の配置も評価する」▼各類型間の基本報酬に更に差をつける—との提案がなされました。
この点については、「社会福祉士の配置は重要である」と東憲太郎委員(全国老人保健施設協会会長)は歓迎。医療機関でも、地域の様々な生活支援サービス等を熟知する社会福祉士が退院支援を行う役割を担い、入退院支援加算として評価されています。老健施設から退所支援についても、社会福祉士が加わることでさらなる強化が期待されます。
また「基本報酬については財政中立(在宅復帰等に力を入れる超強化型等の報酬をアップした分、在宅復帰率などが低い基本型の報酬を引き下げる)で行ってほしい」(伊藤悦郎委員:健康保険組合連合会常務理事)との声も出ています。改定財源(12月中下旬に内閣で決定する改定率)とも関連し、伊藤委員の指摘する「財政中立」となるのか、「全体として報酬が引き上げ』となるのか、逆に「全体として報酬引き下げ」となるのかは、今後の状況を見守る必要があります。
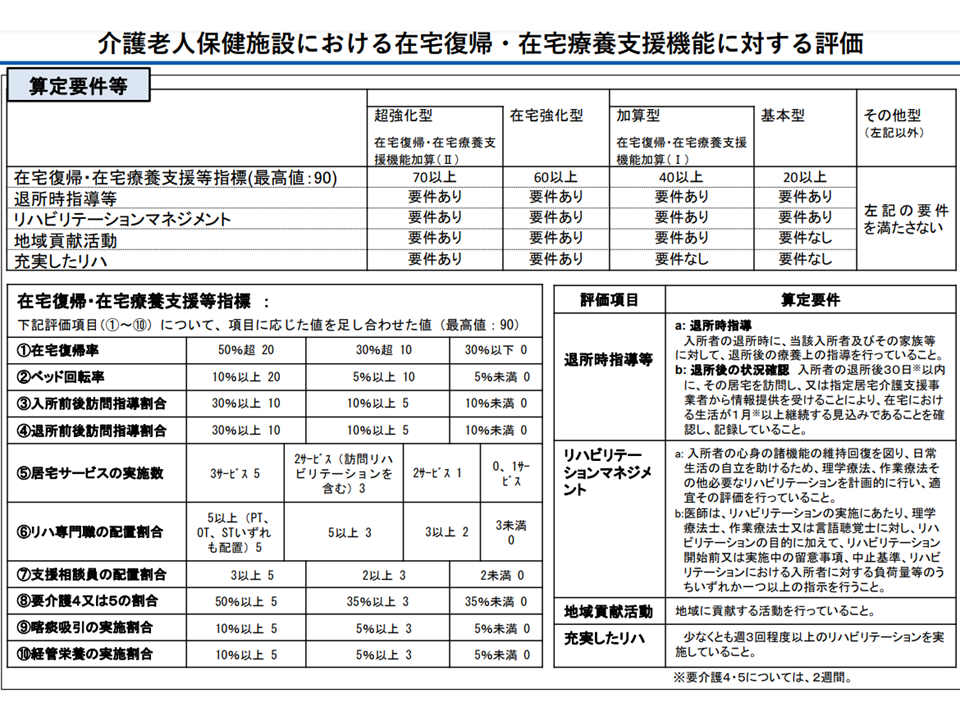
老健施設の在宅復帰機能等評価(社保審・介護給付費分科会(1)2 231116)
老健施設のリハビリ提供機能をさらに強化、リハ加算の新区分を設定
また(2)(3)では、老健施設の「リハビリ機能を強化→さらなる在宅復帰支援」を促す観点から次の見直しを行ってはどうかとの提案がなされました。
【短期集中リハビリ実施加算】(利用者の身体機能回復のための集中的リハビリ実施を評価する加算、入所から3か月まで1日240単位)
→「入所から3月か以内、原則として入所時および月1回以上ADL等の評価を行い、必要に応じてリハビリ計画を見直し、評価結果をLIFEに提出した場合の加算区分」を新設し、そうでない場合と報酬の差を設ける

短期集中リハビリ実施加算の概要(社保審・介護給付費分科会(1)3 231116)
【認知症短期集中リハビリ実施加算】(生活機能改善が見込まれる認知症入所者へのリハビリ実施を評価する加算、入所から3か月まで週に3回、1日240単位)
→「認知症を有する利用者の居宅における生活環境に対応したサービス提供が行えるよう、利用者宅を実際に訪問し生活環境を把握する」ことを要件とする区分を設け、そうでない場合と報酬の差を設ける

認知症短期集中リハビリ実施加算の概要(社保審・介護給付費分科会(1)4 231116)
いずれも「より質の高いリハビリ」を行う場合に、そうでない場合と比べて高い報酬を設定するものです。前者の「より質の高いリハビリ」について加点を行うのか、「そうでない場合」の減点を行うのかは、今後、改定財源も見ながら調整されます。東委員はこの提案内容を歓迎しましたが「より感度の高いADL評価指標を検討していく必要がある」と注文を付けています。
また、報酬設定に関連して「新たな要件を『付加』してはどうか」(酒向里枝委員:日本経済団体連合会経済政策本部長)という声も出ています。より高い評価を行うのではなく、質の高いリハビリが標準として行われるような工夫をせよとの提案です。将来に向けた重要な視点と言えそうです。
老健施設でのリハ・栄養管理・口腔管理の一体的取り組みをさらに推進
他方(4)は、リハビリ・栄養管理・口腔管理の一体的推進を目指し、【リハビリマネジメント計画書情報加算】(医師とリハビリ専門職が共同してリハビリ実施計画を入所者・家族等に説明し、継続的にリハビリの質を管理すること、入所者ごとのデータをLIFEに提出することを評価する加算、1か月あたり33単位)の新区分(上位区分)を設けてはどうかという提案内容です。
具体的には、▼口腔衛生管理加算II(歯科医師の指示を受けた歯科衛生士が入所者に対する専門的口腔ケアを月2回以上、入所者に係る口腔ケアについて介護職員に対する具体的な技術的助言・指導、相談対応を行うことを評価)、および栄養マネジメント強化加算(管理栄養士を規定以上配置(過配)し、低栄養状態のハイリスク入所者へ丁寧な栄養ケア(週3回以上の食事観察や退所時の栄養情報連携等)を行うことを評価)を算定している▼リハビリ実施計画等の内容について、リハ・口腔・栄養の情報を関係職種間で一体的に共有する(必要に応じてLIFE提出情報を活用する)▼共有した情報を踏まえてリハビリ計画の必要な見直しを行い、見直し内容を関係職種に対しフィードバックする—ことを要件とする新区分(上位区分)を設けるものです。介護医療院・介護老人福祉施設(特養ホーム)でも同様の見直しを行ってはどうかと古元老人保健課長は付言しています。
この点、「リハビリ・栄養管理・口腔管理の一体的取り組みはすべての介護保険施設で重要である。評価も充実してほしい」(古谷忠之委員:全国老人福祉施設協議会参与)、「すでに老健施設の多くで一体的取り組みが実践されている。様式などに拘らず、一体的取り組みの実質を評価してほしい」(東委員)など賛同の声が多く出る一方、「加点を行うのではなく、要件化を検討せよ」と酒匂委員は指摘しています。「質の高いリハビリを標準として実施せよ」との考えが根底にあると思われ、やはり将来に向けた重要な視点と言えます。

老健施設のリハ・栄養管理・口腔管理の評価(社保審・介護給付費分科会(1)5 231116)
老健施設の所定疾患療養費に「慢性心不全が増悪した場合」を追加
他方、(5)は医療ニーズの高い老健施設入所者により適切かつ十分な医療提供を行えるよう、【所定疾患療養費】(肺炎、尿路感染症、帯状疱疹、蜂窩織炎のいずれかに該当する入所者に対する治療管理を行うためのコストを評価するもの、1日239単位または480単位)の対象に「慢性心不全が増悪した場合」を追加する提案内容で、異論・反論は出ていません。老健施設の医療提供機能が一段と向上すると期待されます。

所定疾患療養費の概要(社保審・介護給付費分科会(1)6 231116)
老健施設のターミナルケア加算、死亡直前のケアをより手厚く評価へ
さらに(6)では、老健施設での看取りへの対応を充実するため、【ターミナルケア加算】について、「死亡日から期間が離れた区分」の評価を引き下げ、「死亡直前」の評価を引き上げる対応が提案されました。
【ターミナルケア加算】は、現在、▼死亡日45日前-31日前:1日あたり80単位▼死亡日30日前-4日前:同160単位▼死亡日前々日、前日:同820単位▼死亡日:同1650単位—という具合に、死亡日に近づくにつれて高い報酬が設定されています。死亡が近づくにつれ、投下するコストが嵩むためです。この報酬設定について、より「メリハリ」を利かせ、死亡直前により手厚いケアが行われるよう促す狙いがあります。
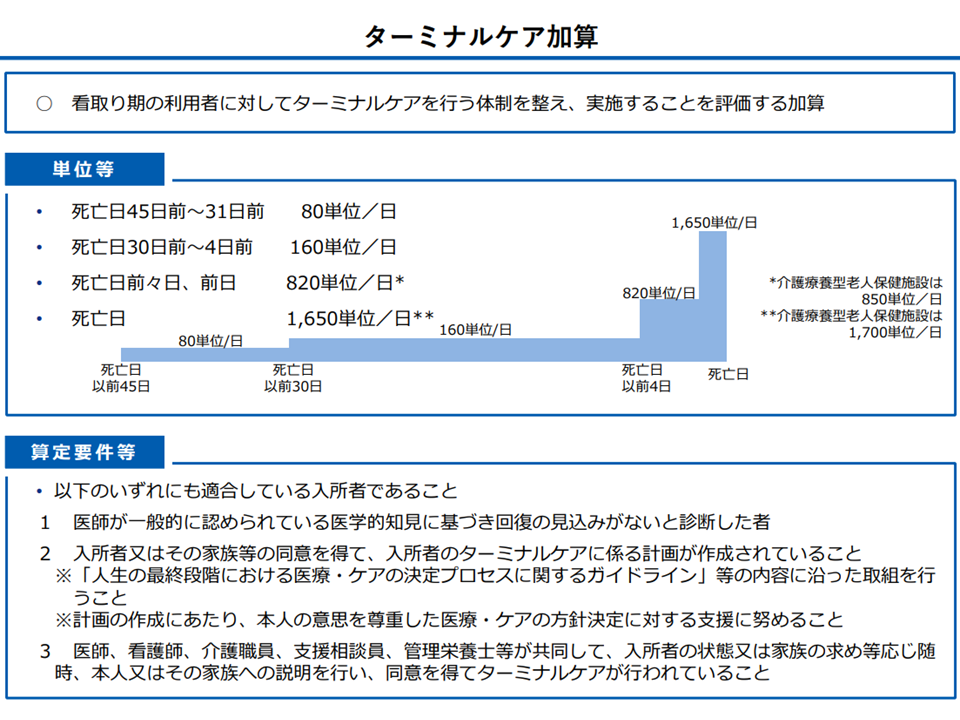
ターミナルケア加算の概要(社保審・介護給付費分科会(1)7 231116)
この方針に東委員は賛意を示しましたが、「老健施設での看取り、ターミナルケアは『医療サービス込み』である点を踏まえた評価(報酬の引き上げ)を考慮してほしい」と要望しています。
老健施設でのポリファーマシー対策をさらに推進せよ
また(7)では、ポリファーマシーの解消を狙い、次のような対応を行ってはどうかとの提案が行われました。ポリファーマシーとは「多剤投与に伴う有害事象」のことで、「常に医療・介護スタッフがいる施設等入所中や入院中に、薬剤の減量などが行えないかを定期的に検討し、実践する」ことが重要視されています(関連記事はこちら)。医師が常駐し、看護配置も手厚い老健施設では、「減薬による悪影響」(治療効果の低下など)を常に察知し、適切な対応が図られると期待され、「減薬」に向けた取り組みが報酬上評価されています(入所者の薬物療法について、入所前の主治の医師と連携して総合的な評価を行い、減薬に至った場合に、100-200単位を算定できる【かかりつけ医連携薬剤調整加算】)。
▽【かかりつけ医連携薬剤調整加算(I)】について、「入所前の主治医と連携して薬剤を評価・調整した場合」に加えて、「施設において薬剤を評価・調整した場合」にも評価する(「入所前の主治医と連携して薬剤を評価・調整した場合」>、「施設において薬剤を評価・調整した場合」とする)
▽【かかりつけ医連携薬剤調整加算(I)】について、病院入院患者へのポリファーマシー解消のための診療報酬上の取り組み(A250【薬剤総合評価調整加算】(退院時1回):100点)を参考に、▼処方変更の際の留意事項を医師、薬剤師、看護師等の多職種で共有し、処方変更に伴う病状の悪化や新たな副作用の有無について、多職種で確認し必要に応じて総合的に評価を行う▼入所前に6種類以上の内服薬が処方されていた入所者を対象とする▼入所者や家族に対して、処方変更に伴う注意事項の説明やポリファーマシーに関する一般的な注意の啓発を行う—ことを新要件とする(関連記事はこちら)

かかりつけ医連携薬剤調整加算の概要(社保審・介護給付費分科会(1)8 231116)
この点については、「老健施設入所時、入所中は減薬に向けたよいタイミングである。より多くの施設で実践できるよう、要件のハードルを下げてほしい」(東委員)、「老健施設でポリファーマシー対策を実施しても、在宅復帰するともとに戻ってしまう(多剤投与が復活してしまう)ことが問題視されている。その原因は情報連携不足であり、老健施設・医療機関間でのリアルタイムの情報共有の仕組みを構築していくことが重要である」(松田晋哉委員:産業医科大学教授)といった注文がついています。こうした声も踏まえながら、詳細を調整していくことになります。
また(8)では報酬体系の簡素化を進めるため、算定率が著しく低い【地域連携診療計画情報提供加算】(大腿骨頸部骨折や脳卒中で入院していた者が退院した際、地域連携パスにおける介護事業の役割として、ケア情報提供を行うことを評価する加算、300単位、2022年11月審査分で算定率0.06%)、【認知症情報提供加算】(過去に認知症の原因疾患に関する確定診断を受けておらず、認知症のおそれがあると医師が判断した入所者を認知症疾患医療センター等に紹介することを評価する加算、350単位、同ゼロ%)について「廃止する」提案がなされました。異論は出ていません。
なお、東委員は「2023年度の介護事業経営実態調査で、老健施設は2022年度に初めての赤字(マイナス1.1%、21年度から2.6ポイント悪化)となった。他のサービスでも大幅に経営状況が悪化しており、2024年度介護報酬改定では『大幅な基本報酬の引き上げ』が必要である」と強く訴えています。サービス提供サイド委員は同様の見解を述べていますが、費用負担者サイド委員は「制度の持続可能性、現役世代の負担も考慮すべき」とプラス改定には慎重姿勢を示しています。この点は、上述のように「改定財源・改定率」と密接に関連する事項であり、今後の内閣の動きを見守る必要があります。
介護医療院、希望する入所者・家族「全員」にACP対応を実践せよ
他方、介護医療院については古元老人保健課長から次のような見直し案が提示されています。
▽介護医療院でのACP対応が十分とは言えない点を踏まえ、適切な対応力をさらに強化するため、介護医療院の基本報酬の算定要件・施設サービス計画の作成において、「本人の意思を尊重した上で、入所者『全員』に対し『人生の最終段階における医療・ケアの決定プロセスに関するガイドライン』に沿った取り組みを行うことを求める
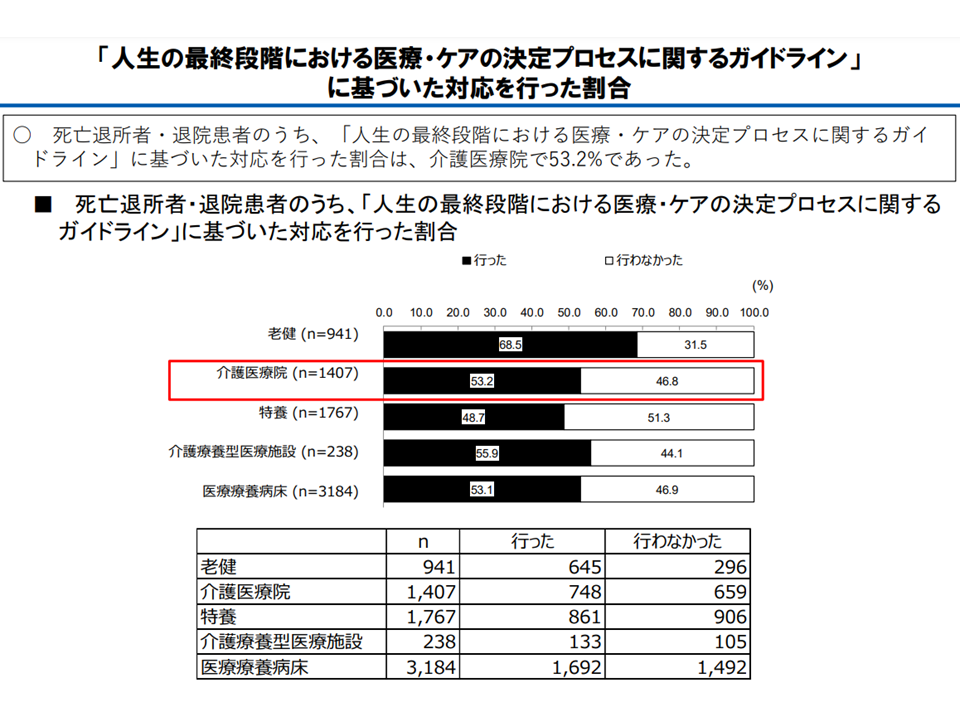
介護医療院でのACP対応は十分とは言い難い(社保審・介護給付費分科会(1)9 231116)
▽介護療養型医療施設が2024年3月で廃止されるため、【長期療養生活移行加算】を廃止する
この内容に異論・反論は出ていませんが、前者について「『人生の最終段階について考えたくない。縁起でもない』という入所者・家族もいる点に配慮した対応が求められる」(江澤和彦委員:日本医師会常任理事)との指摘も出ています。一律に入所者全員に「人生の最終段階にどういった医療・介護を受けたいですか」と話し合いを持ちかけるのではなく、そうした話し合いを希望する者「全員」が対象となる点に留意が必要です。
【関連記事】
診療所の良好な経営状況に鑑み、2024年度診療報酬改定では「診療所は5.5%のマイナス改定」が妥当!―財政審建議
訪問介護の「同一建物減算」を厳格化すべきか?訪問介護+通所介護の新複合型サービスを創設すべきか?—社保審・介護給付費分科会(5)
訪問リハビリでも、「医療保険リハビリとの連携」強化を図り、「認知症リハビリ」実施を新たに評価へ—社保審・介護給付費分科会(4)
より質の高いケアマネジメントを推進しながらケアマネ業務の負担軽減目指す、同一建物減算を導入すべきか—社保審・介護給付費分科会(3)
介護保険の訪問看護、重度者対応・看取り対応・24時間365日対応などの機能強化をさらに推進—社保審・介護給付費分科会(2)
介護職員の3つの処遇改善を一本化、職場環境等要件も改善し「より働きやすい環境」構築—社保審・介護給付費分科会(1)
医療ショートを「高齢の軽症救急」搬送先の1つに、ショートステイでの看取り対応評価・長期利用是正進める—社保審・介護給付費分科会(3)
通所リハ、「入院中のリハ計画書入手」など義務化、質の高いリハ行う大規模事業所は高い報酬に—社保審・介護給付費分科会(2)
通所介護の入浴介助加算、安全確保のために「研修受講」義務化、重度者を多く受ける療養通所介護を高く評価—社保審・介護給付費分科会(1)
看多機に「利用頻度が少ない利用者向けの低い報酬」を設定、小多機の「認知症対応力強化」をさらに推進—社保審・介護給付費分科会
2024年度介護報酬改定では「介護人材確保」が最重要ポイント、介護経営安定と制度安定のバランスも鍵—社保審・介護給付費分科会(2)
介護報酬改定の施行時期、「4月を維持」すべきか、「診療報酬と合わせ6月施行」とすべきか—社保審・介護給付費分科会(1)
2024年度介護報酬改定、小規模事業所のBCP策定や老健の高額薬剤使用等もポイント、認知症研修は極めて有用―介護給付費分科会・研究委員会
介護職員の加算、算定率の高いものは基本報酬に組み入れ、著しく低いものは背景を踏まえ廃止も含めた検討進める—社保審・介護給付費分科会
介護職員の処遇改善、ICT・介護助手活用による生産性向上、サービスの質を確保した上での人員基準柔軟化など検討—社保審・介護給付費分科会
認知症対策、介護サービスの質向上目指すLIFE、医療介護連携、とりわけ医療・介護間の情報連携等を強力に推進—社保審・介護給付費分科会
特定施設入居者生活介護の医療対応力・看取り対応力強化のために、どのような方策が考えられるのか—社保審・介護給付費分科会(5)
一部の特養ホームで「緊急時はすべて救急搬送する」事態も、特養入所者への医療提供をどう確保していくべきか—社保審・介護給付費分科会(4)
老健施設の「在宅復帰・在宅療養支援機能の更なる強化」を2024年度介護報酬改定でも目指す—社保審・介護給付費分科会(3)
介護医療院は医療施設だが「肺炎による医療機関転院」も生じている、さらなる医療・介護力強化が重要課題を—社保審・介護給付費分科会(2)
要介護者に適切な医療提供が行え、医療サイドに生活情報が伝わるよう、中身のある医療・介護連携推進を—社保審・介護給付費分科会(1)
介護保険の要となる「ケアマネの確保、ケアマネ事業所の安定経営」、訪問介護人材の確保にどう対応すべきか—社保審・介護給付費分科会(2)
訪問看護と訪問リハビリの役割分担を明確化、リハビリ専門職による訪問看護をさらに適正化—社保審・介護給付費分科会(1)
介護保険リハビリのアウトカム評価をどう考えていくか、高齢者は「リハビリ効果出にくい」点考慮を—社保審・介護給付費分科会(2)
通所サービスの介護報酬大規模減算は「事業所等の大規模化」方針に逆行、一般通所介護でも認知症対応力向上—社保審・介護給付費分科会(1)
認知症グループホームでの「医療ニーズ対応」力強化をどう図るか、定期巡回と夜間訪問との統合は2027年度目指す—社保審・介護給付費分科会
2024年度介護報酬改定論議スタート、地域包括ケアシステム深化・介護人材確保などがサービス共通の重要論点—社保審・介護給付費分科会
介護ロボット・助手等導入で「質を下げずに介護従事者の負担軽減」が可能、人員配置基準緩和は慎重に—社保審・介護給付費分科会(2)
日常診療・介護の中で「人生の最終段階に受けたい・受けたくない医療・介護」の意思決定支援進めよ!—中医協・介護給付費分科会の意見交換(2)
訪問看護の24時間対応推進には「負担軽減」策が必須!「頻回な訪問看護」提供への工夫を!—中医協・介護給付費分科会の意見交換(1)
急性期入院医療でも「身体拘束ゼロ」を目指すべきで、認知症対応力向上や情報連携推進が必須要素—中医協・介護給付費分科会の意見交換(2)
感染対策向上加算の要件である合同カンファレンス、介護施設等の参加も求めてはどうか—中医協・介護給付費分科会の意見交換(1)
要介護高齢者の急性期入院医療、介護・リハ体制が充実した地域包括ケア病棟等中心に提供すべきでは—中医協・介護給付費分科会の意見交換





