入院の共通要素を看護必要度、変動要素をEFファイルで評価してはどうか—入院医療分科会(1)
2017.11.9.(木)
重症患者割合(重症度、医療・看護必要度を満たす患者割合、以下同)について、7対1病棟では施設基準における基準値(カットオフ値)、10対1病棟では加算の基準値として活用されている。カットオフ値での評価は、入院医療で必須となる「基本的な要素」を評価するものであり、加算での評価は、複雑で多様性のある「変動的な要素」を評価するものと考えられ、前者(基本的な要素)の代表としてB項目、後者(変動的な要素)の代表としてA・C項目が考えられる。これらの特性を踏まえ、DPCデータ(EFファイル)を用いた重症患者割合の評価手法を、例えば「医療機関自らが選択する」形や「試行的に活用する」形として考えることができないか—。
11月9日に開催された診療報酬調査専門組織の「入院医療等の調査・評価分科会」で、厚生労働省はこういった考えを示しました(関連記事はこちら)。

11月9日に開催された、「平成29年度 第12回 診療報酬調査専門組織 入院医療等の調査・評価分科会」
看護必要度と診療報酬項目を組み合わせ、急性期入院患者の重症度評価を目指す
7対1入院基本料では、一般病棟用の重症度、医療・看護必要度(以下、看護必要度)の評価票に基づいて患者の状態を測定し、「重症患者割合が25%以上」であることが施設基準で定められています。25%を満たさなければ7対1の届け出が行えない、つまり「カットオフ値」として活用されています。
一方、10対1入院基本料では、看護必要度評価を行うことが施設基準で定められており、重症患者割合は加算(看護必要度加算)の基準値として活用されています。
この「両者で異なる活用方法をどう考えていくのか」(評価軸)が、2018年度の次期診療報酬改定に向けた論点の1つとなる可能性があることはすでにお伝えしましたが(関連記事はこちらとこちら)、厚労省は、ここに「重症患者割合の測定方法」も絡めて検討していってはどうかという、より具体的な論点を提示しています。
重症患者割合は、現在、看護必要度評価票に基づいて計算されますが、手術などの医学的状況を評価するC項目の導入より「病棟看護師だけでなく、医師、医事課も含めた病院全体の大きな負担になっており、軽減を検討すべき」との指摘があります。日本病院会と全日本病院協会の合同調査によれば、▼医師の66.9%、看護師の64.9%が「看護必要度評価の前提となる院内指導者研修の受講が負担になっている」と考えている▼看護必要度の評価・入力について、看護師の過半が負担を感じている(入力作業に検討の余地ありと考えている)―といった状況が明らかになっています(牧野憲一委員:旭川赤十字病院院長による説明)。
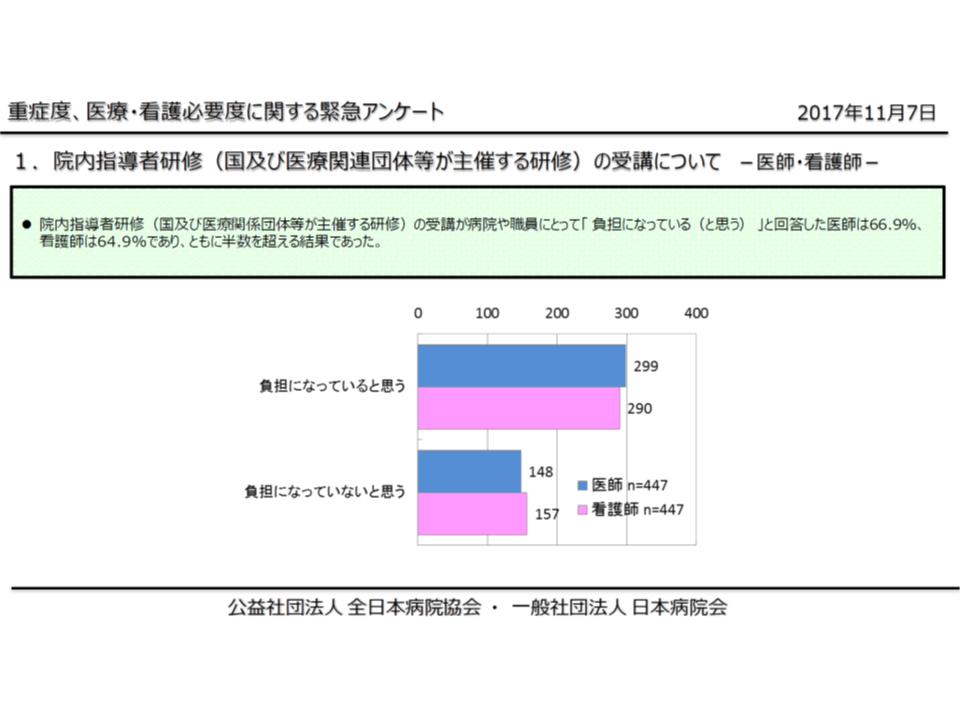
日病・全日病の合同調査では、医師・看護師の3分の2が、看護必要度測定のための研修を「負担」と感じていることが分かった
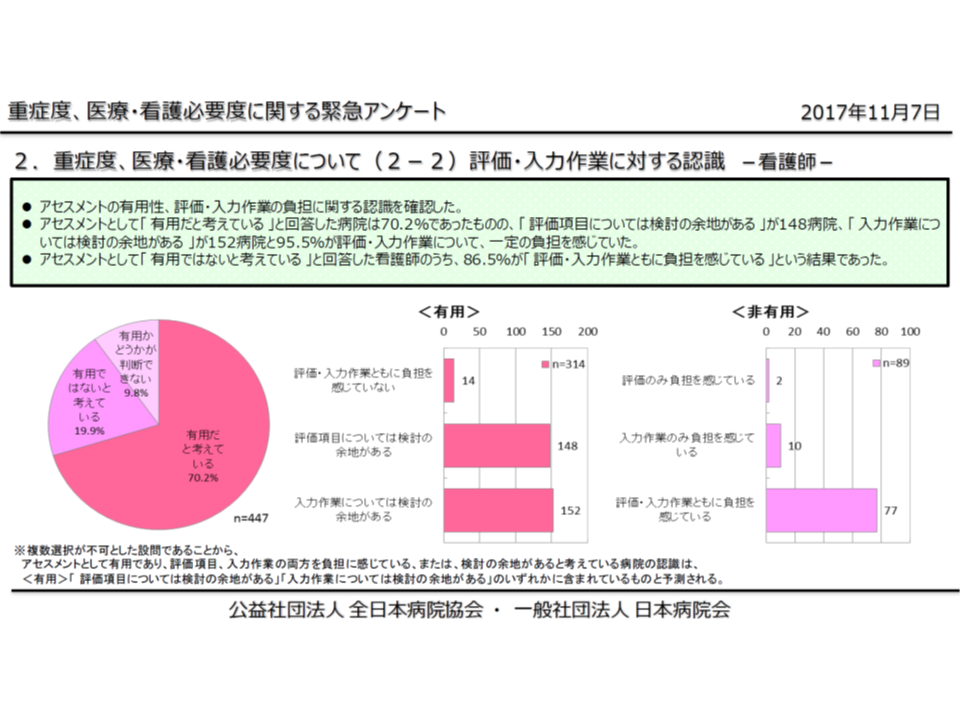
日病・全日病の合同調査では、看護師の過半が「看護必要度の入力に負担を感じている」状況が伺える(有用と考える人のうち152名が、有用ではないと考える人の77名が、入力作業に問題を感じており、調査対象447名の51.2%に該当)
このため、厚労省は診療報酬請求区分に基づいて重症患者割合を計算した場合、現在の看護必要度に基づく計算結果とどのような違いが出るのかを検証。そこでは項目によってバラつきはあるものの、一定の重複があることなどが明らかにされています。
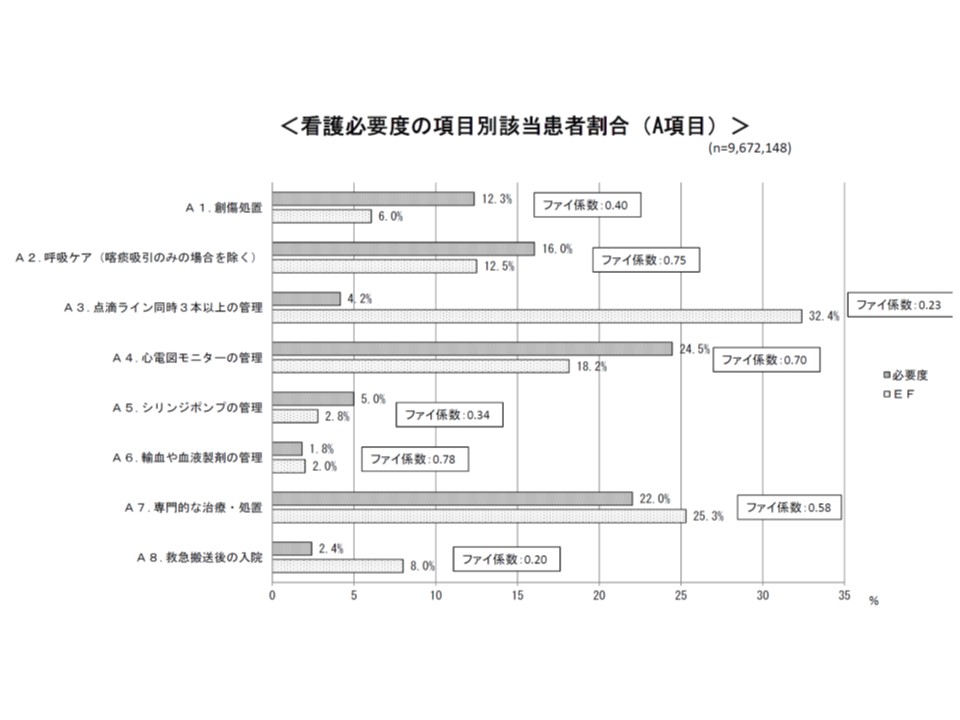
看護必要度A項目と、それに近いと考えられる診療報酬項目との関連性を見ると、輸血や血液製剤の管理(ファイ係数0.78)や呼吸ケア(ファイ係数0.75)では関連性が強いが、救急搬送後の入院(ファイ係数0.2)や点滴ライン同時3本以上の管理(ファイ係数0.23)などでは関連が弱いことが分かった

看護必要度A項目のうち専門的な治療・処置の詳細について診療報酬項目との関連度合いを見ると、放射線治療(ファイ係数0.86)や抗悪性腫瘍剤の使用(ファイ係数0.79)では関連が強いが、抗不整脈剤の使用(ファイ係数0.35)や免疫抑制剤の管理(ファイ係数0.38)では関連が弱いことが分かる
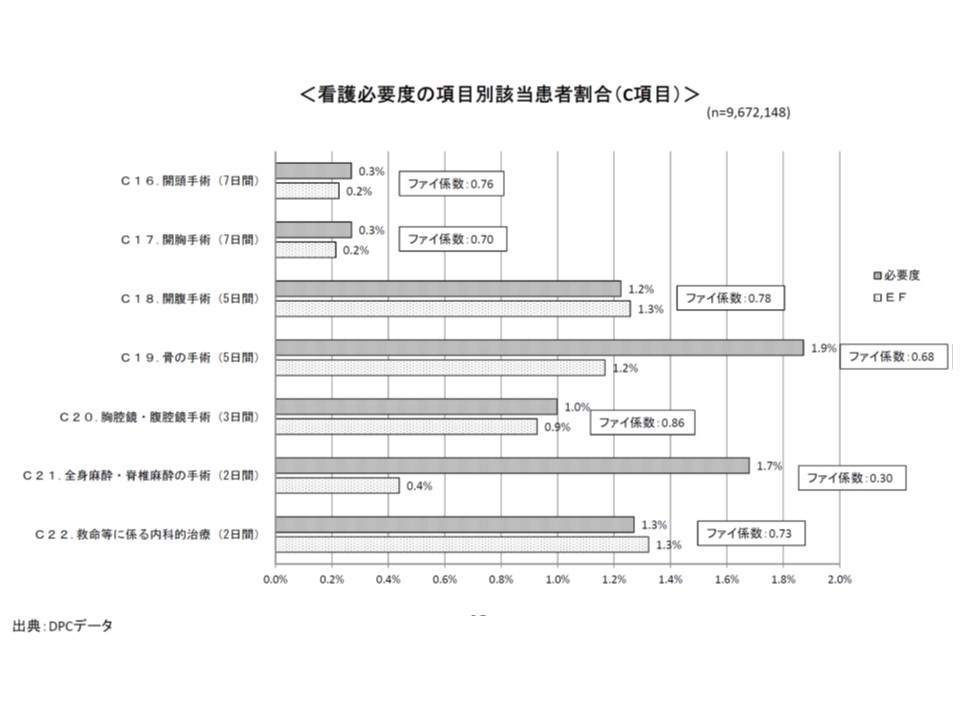
看護必要度C項目と手術点数との関連度合いを見ると、胸腔鏡・腹腔鏡手術(ファイ係数0.86)や開腹手術(ファイ係数0.78)などで関連が強いが、全身麻酔・脊椎麻酔の手術(ファイ係数0.30)では関連が弱いことが分かる
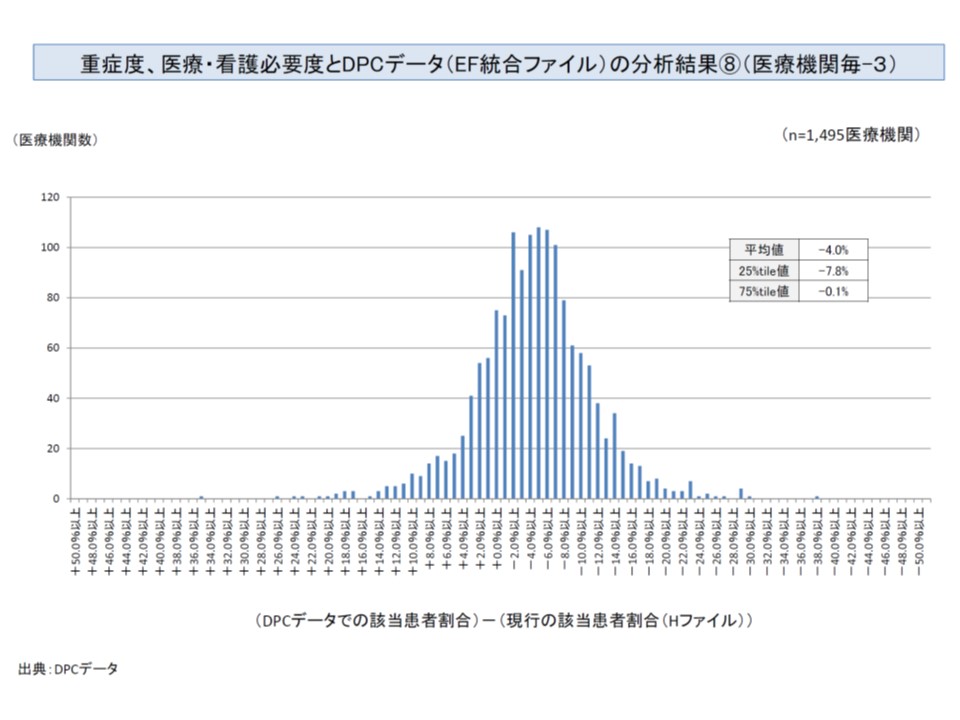
診療報酬請求区分に基づく重症患者割合は、看護必要度に基づく重症患者割合よりも若干低くなり(マイナス2-8%程度に分布の頂点がある)、一部に40%を超えて乖離するケースもある
看護必要度は「患者の状態の変化」を見るもの、診療報酬請求区分は「患者に提供した医療行為」を見るものという性格の違いがあり、両者による重症患者割合は一致するものではありませんが、両者は、いずれも「急性期の入院患者」を評価する手法です。そこで、両者を組み合わせる(補完しあう)ことで、「急性期の入院患者」をより適切に評価できるのではないかと考えられます。例えば、看護必要度について「C項目は外科系疾患に偏っており、内科系疾患の患者をより多く受け入れる病院の評価が不十分ではないか」といった指摘・批判がありますが、ここに診療報酬請求区分を組み合わせる(補完する)ことで、入院患者の疾患構成の差による評価のバラつきを是正することが可能になると考えられます。
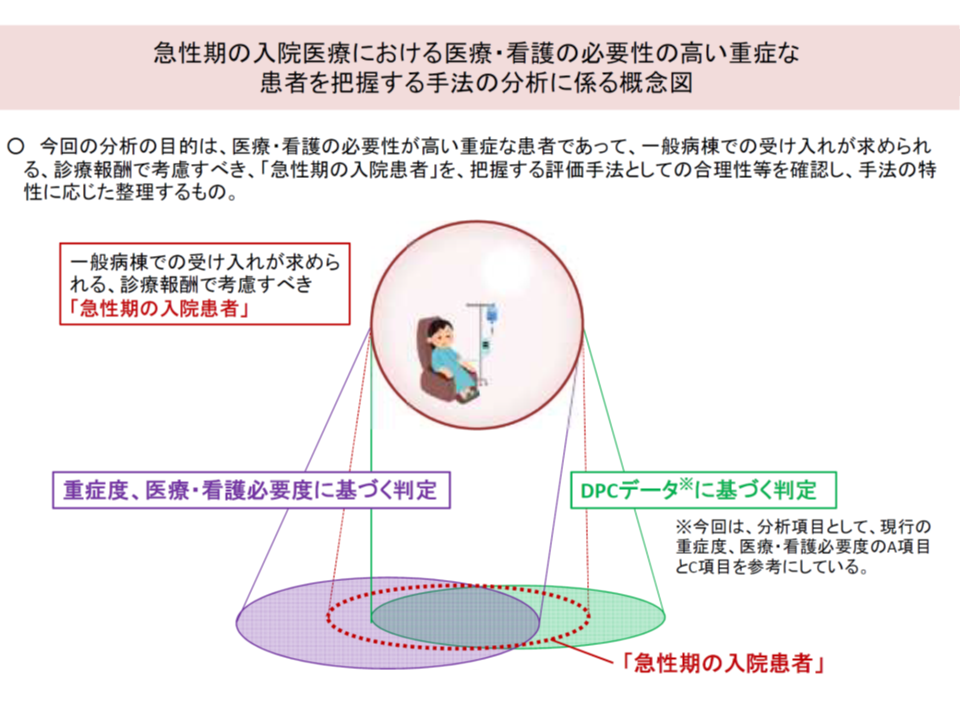
看護必要度(紫色の影)と診療報酬請求区分(DPCデータ、うちEF統合ファイル、緑色の影)は、いずれも「急性期入院患者」の状態を評価するものだが、特性により、評価できる範囲に差がある(いわば得手・不得手がそれぞれにある)
この、いわば「看護必要度と診療報酬請求区分のそれぞれの特性」(上記で言えば看護必要度は、内科系疾患の評価が、いわば「不得手」であるといった点など)と、「7対1・10対1における重症患者割合の評価方法」とを組み合わせると、次のように整理できるようです。
▼カットオフ値(施設基準の基準値)での評価(現在、7対1で導入)は、急性期入院医療に必須となる「基本的な要素」を評価するもので、この点、とくに看護必要度B項目は「入院による管理の必要性・患者の状態の変化を横断的に把握する」手法として優れている(急性期以外への適用拡大も考えられる)
▼加算での評価(現在、10対1で導入)は、複雑で多様性のある個別の診療内容部分といった「変動的な要素」を評価するもので、看護必要度A・C項目に該当すると考えられるが、看護必要度測定の質を担保(主観を排除)するためには研修などが必要で、改定毎の見直しなどは困難である(現に、中央社会保険医療協議会では、診療側を中心に改定毎の看護必要度項目の見直しに強い批判がある)。この点、診療報酬請求項目であれば、当然、改定毎に見直され、医学の進歩や技術革新にとも合う急性期医療の複雑化・多様化に適宜対応することができる
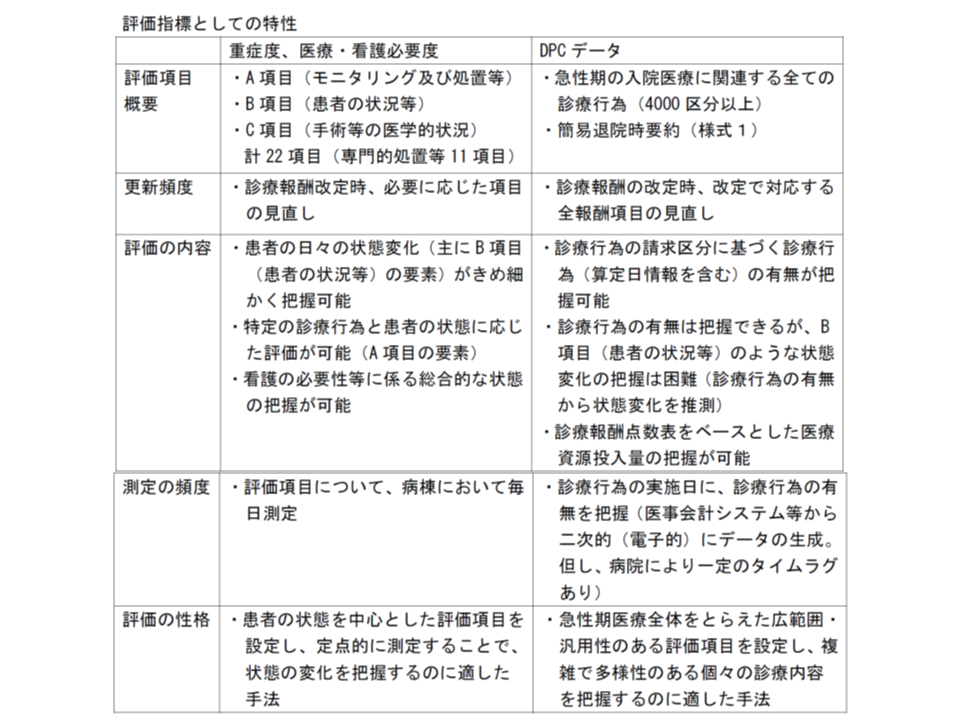
看護必要度と診療報酬請求区分(DPCデータ、うちEF統合ファイル)にはそれぞれの特性がある
ここに前述の「評価軸」論点を組み合わせると、例えば次のような仕組みを考えることができそうです。
(1)看護必要度B項目に着目した施設基準のカットオフ値を7対1・10対1病棟などに設定する(入院医療に必須の要素である点を考慮すれば、7対1・10対1に限らず「全病棟の共通基準」として、同一の基準値(B項目●点以上など)を設けることが合理的と考えられる)
(2)看護必要度A項目(モニタリング及び処置)・C項目(手術などの医学的状況)と関連の強い診療報酬請求区分に基づいて「重症患者の割合」を計算し、その数値に基づいて病院・病棟を評価する加算を設定する
この(1)(2)によれば、7対1と10対1の評価軸を揃え、かつ段階的な評価を行うことが可能になりそうです。
もっとも前述のように、看護必要度A・C項目による重症患者割合と診療報酬請求による重症患者割合は一致せず、医療機関によるバラつきもあることから、(2)を即座に導入することは難しいかもしれません。そこで厚労省は、診療報酬請求区分による評価方法を仮に活用する(例えば(2)のような活用)とした場合には、「医療機関自らが選択する」形や、「試行的に活用する」形などの、現場の混乱を避ける配慮が必要との見解も示しています。例えば「DPC準備病院」のように、一定期間は「診療報酬請求区分による重症患者割合を計算するが、施設基準などには活用せず、『他に関連の深い診療報酬項目はないか』などの検討を継続していく」ことなどが考えられるかもしれません。
なお、厚労省の検証では、看護必要度による重症患者割合(平均28.8%)と診療報酬請求区分の重症患者割合(平均24.8%)では、4ポイントの差がありますが、これは「現在のA項目・C項目の内容を維持する」ことを前提とした数字であり、仮に「A項目やC項目の内容を見直す」ことになれば、当然、診療報酬請求区分も見直され、重症患者割合の数値も変わってきます。(2)を「選択制」として仮に導入した場合には、重症患者割合の基準値をどう設定するのかも、重要な検討テーマとなるでしょう。
学識者や病院団体、「負担軽減」のために診療報酬項目の積極的な活用を
こうした厚労省の見解に対し、病院経営者である牧野委員や神野正博委員(社会医療法人財団董仙会理事長)は「負担軽減につながることが期待できる」として、看護必要度と関連の深い診療報酬請求項目の検討を積極的に進める考えに賛同。また、学識者である藤森研司委員(東北大学大学院医学系研究科公共健康医学講座医療管理学分野教授)や池田俊也委員(国際医療福祉大学医学部公衆衛生学教授)は「より客観的な診療報酬請求区分」への段階的移行も視野に入れた検討を行うべき旨の考えを、尾形裕也委員(東京大学政策ビジョン研究センター特任教授)も「絶対的な評価基準ではなく、複数の評価基準を併用することの重要性」と説いています。
一方、筒井孝子委員(兵庫県立大学大学院経営研究科教授)は「拙速は避けるべき」としたものの、「看護必要度と診療報酬請求区分を併用する」考えには反対していないようです。また石川広己委員(千葉県勤労者医療協会理事長)は、「C項目は診療報酬請求区分との選択・併用は可能かもしれないが、A項目は無理ではないか」と慎重意見を述べています。
また、武井純子委員(社会医療法人財団慈泉会相澤東病院看護部長)は、看護必要度研修の参加者を対象に行ったアンケート調査で、68.8%が「診療報酬請求区分よりも看護必要度のほうが、重症度の実態を表している」と考えているものの、半数(49.7%)が「診療報酬請求区分と看護必要度が選択性になった場合、いずれを選択すればよいか分からない」、約6割(57.7%)が「選択制になった場合に看護必要度評価を継続すべきか分からない」と言う具合に、現場に不安が広まっている状況を紹介しました。
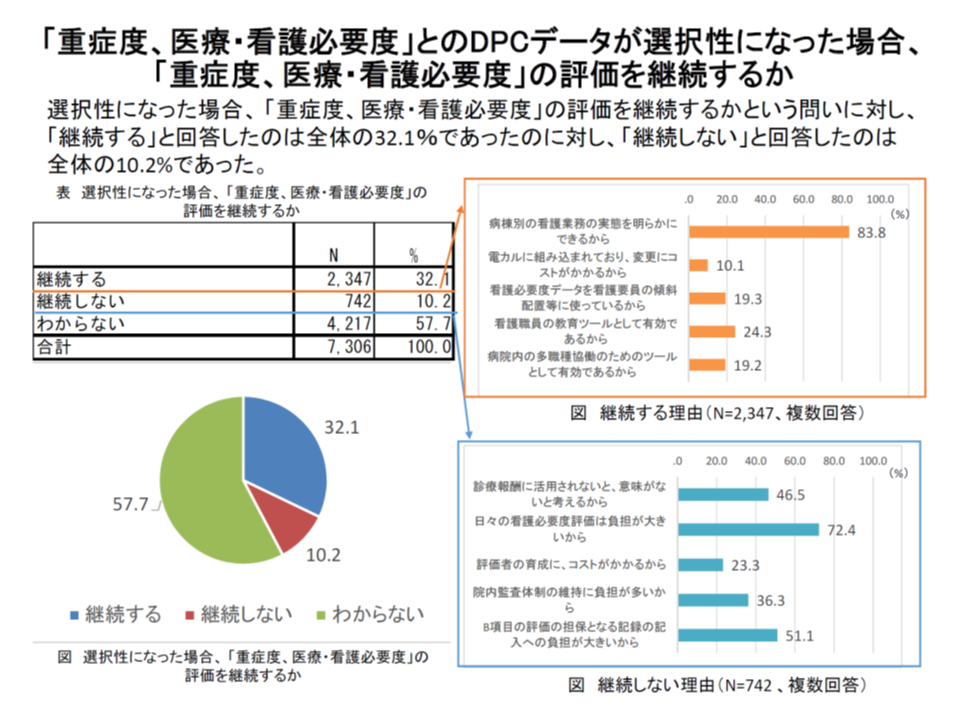
看護必要度研修の参加者を対象に行った調査では、57.7%が「重症患者割合の計算方法について、看護必要度と診療報酬請求区分の選択制になった場合、看護必要度の評価を継続するかわからない」と答えている
なお、この調査では「患者1人当たりの看護必要度評価時間」は平均5.82分、「患者1人当たりに必要な看護記録時間」は平均15.02分であることも示されました。30床の病棟で満床であれば、1日で175(2.9時間)、1か月で5238分(87時間=3.6日)、1年で6万2856分(1047時間=43.7日)が看護必要度評価に費やされている計算となり、藤森委員や池端幸彦委員(医療法人池慶会理事長)らは「負担軽減の必要性」を強調しています。
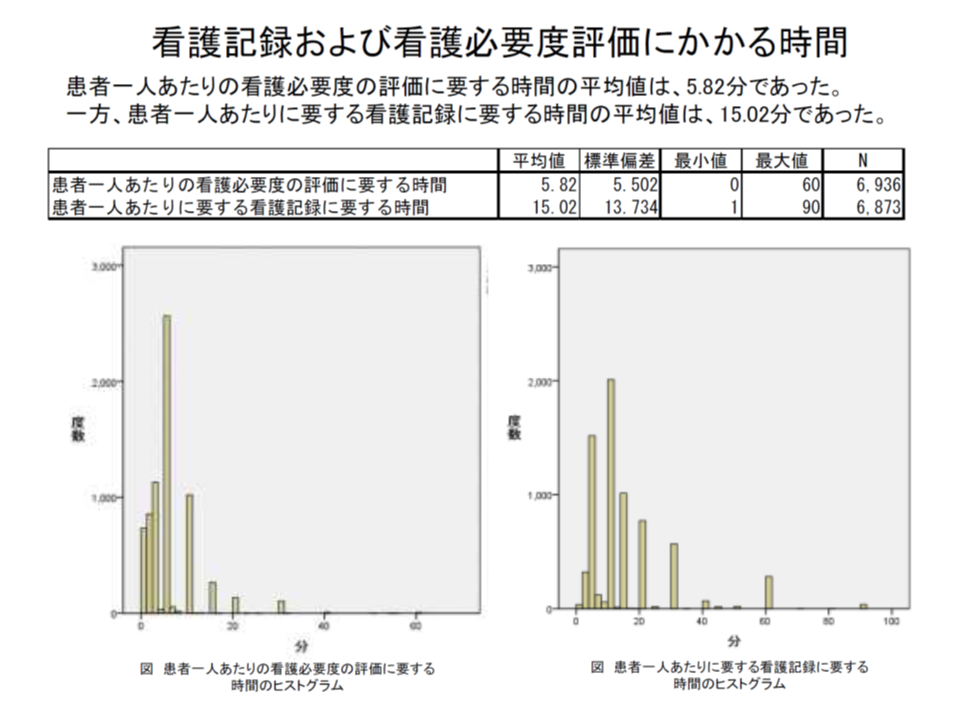
看護必要度研修の参加者を対象に行った調査では、患者1人当たりの看護必要度測定時間は平均5.02分であることなどが分かった
今後、議論の舞台は中医協に移り、新たなデータの提示や、入院医療分科会とは異なる角度での議論などが行われると予想されます。その際には、「看護必要度から診療報酬請求区分への置き換え」といった二者択一論ではなく、より適切に「急性期入院医療における重症患者」を補足・把握するために、どのような指標を組み合わせることが効果的かつ効率的か、という視点で議論が進むことが期待されます。
【関連記事】
救急医療管理加算、「意識障害」「心不全」などの定義を精緻化—入院医療分科会(3)
16年度追加の看護必要度C項目など、妥当だが一部見直しの可能性も―入院医療分科会(2)
重症患者割合、一定の条件を置いてEFファイルでの判定が可能では―入院医療分科会(1)
入院時食事療養費の細分化や委託費高騰などで、給食部門の収支は極めて厳しい—入院医療分科会(2)
短期滞在手術等基本料3、2018年度改定で4つのオペ・検査を追加へ—入院医療分科会(1)
ICU、施設数・ベッド数の減少とともに病床利用率も低下傾向—入院医療分科会(2)
救急医療管理加算、総合入院体制加算などの見直し論議スタート—入院医療分科会(1)
DPCデータ用いた重症患者割合の測定、看護業務効率化につながる可能性—中医協・基本小委
地域包括ケア病棟、自宅等からの入棟患者の評価を充実へ—入院医療分科会(2)
看護必要度、急性期の評価指標としての妥当性を検証せよ—入院医療分科会(1)
療養病棟、リハビリ提供頻度などに着目した評価を検討―入院医療分科会(3)
看護必要度該当患者割合、診療報酬の算定状況から導けないか検証―入院医療分科会(2)
DPCデータの提出義務、回復期リハ病棟や療養病棟へも拡大か―入院医療分科会(1)
入院前からの退院支援、診療報酬と介護報酬の両面からアプローチを—入院医療分科会(3)
地域包括ケア病棟、初期加算を活用し「自宅からの入院患者」の手厚い評価へ—入院医療分科会(2)
看護必要度該当患者割合、7対1と10対1で異なっている活用方法をどう考える—入院医療分科会(1)
療養病棟、医療区分2・3患者割合を8割・6割・4割ときめ細かな設定求める意見も—入院医療分科会
回復期リハ病棟、「退院後のリハビリ提供」の評価を検討—入院医療分科会(2)
地域包括ケア病棟、「自宅からの入棟患者」割合に応じた評価軸などが浮上—入院医療分科会(1)
看護必要度、2018年度改定だけでなく将来を見据えた大きな見直しを行うべきか—入院医療分科会
退院支援加算、「単身高齢者などへの退院支援」ルールを求める声—入院医療分科会(3)
地域包括ケア病棟、機能に応じた「点数の細分化」案が浮上か—入院医療分科会(2)
看護必要度割合は7対1病院の7割で25-30%、3割の病院で30%以上—入院医療分科会(1)
病棟群単位の届け出を行わない理由や、看取りガイドラインの活用状況など調査—中医協総会(2)
5月から夏にかけ一般病棟や退院支援を、秋から短期滞在手術やアウトカム評価などを議論—入院医療分科会





