老健の基本報酬、在宅機能に応じたメリハリ強く―介護給付費分科会(2)
2017.11.27.(月)
介護老人保健施設(老健)の役割が在宅復帰・在宅療養の支援であることを踏まえて、基本報酬にさらにメリハリを利かせる。また、かかりつけ医との合意に基づく入所者の減薬や、感染症の診断などに必要な医療機関との連携を評価する―。
11月22日の社会保障審議会・介護給付費分科会では、老健の介護報酬の見直しに関するこうした方向性も固まりました。そのほか、▼利用者の医療資源病名を介護給付費明細書に記載するルールの対象(現在は療養機能強化型の介護療養型医療施設のみ)を拡大させる▼食堂がない有床診療所でも、短期入所療養介護を提供可能にする―といった見直しについても、おおむね合意しています。

11月22日に開催された、「第152回 社会保障審議会 介護給付費分科会」
目次
在宅復帰を支援するほど経営苦しい“逆転現象”の解消目指す
老健には、病院から退院した要介護者を受け入れ、リハビリテーションなどを提供して在宅復帰させる役割などが期待されています。今年(2017年)6月に公布された改正介護保険法(地域包括ケアシステムの強化のための介護保険法等の一部を改正する法律)では、老健が入所させるべき利用者が「在宅復帰・在宅療養支援が必要な要介護者」であることを明確化しており、来年度(2018年度)介護報酬改定でも、こうした機能への評価が注目されています。
現時点でも、「在宅復帰率50%超」などの要件を満たす【在宅強化型】の老健の基本報酬は、そうではない【従来型】と比べて高く設定されています。また、【従来型】の施設が「在宅復帰率30%超」などをクリアすれば【在宅復帰・在宅療養支援機能加算】(1日につき27単位)を算定でき、いわば「入所者の在宅復帰を支援する老健ほど、入所者1人当たりの単価が高くなる報酬体系」になっています。
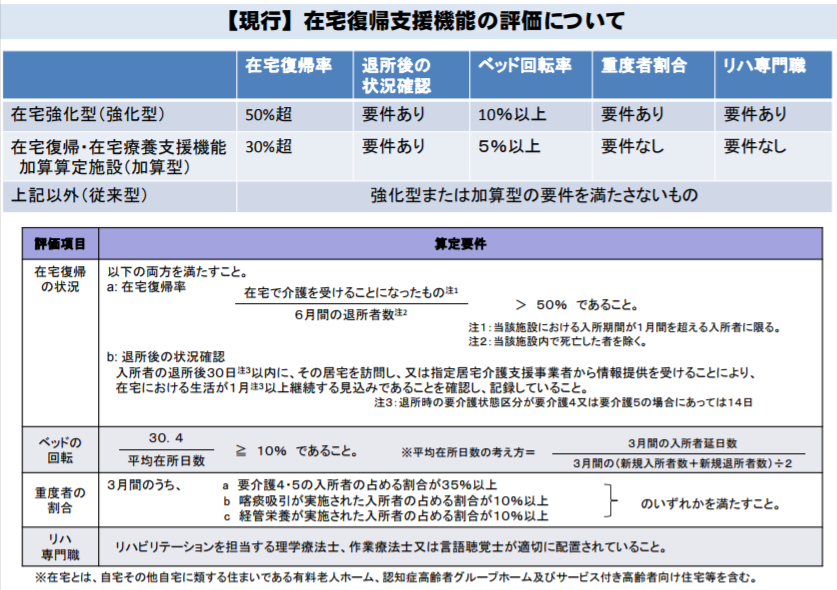
現在も、老健の報酬水準は在宅復帰率などに応じて設定されている(「強化型」が最も高く、それに次いで「加算型」が高い)
こうした状況を踏まえて厚生労働省は、「在宅復帰・在宅療養支援機能をさらに推進する観点から、必要な報酬体系の見直しを行ってはどうか」と提案しました。
具体的には、▼【従来型】のうち「一定の在宅復帰・在宅療養機能を有する施設」を【基本型】と位置付け、基本報酬にメリハリを利かせる▼【在宅強化型】のうち、「在宅復帰・在宅療養支援をより進めている施設」をさらに評価する―といった方向性を示しています。これは、「在宅復帰・在宅療養の支援に力を入れない施設」の方が経営上有利になる“逆転現象”の解消を目指す案だと言え、委員から明確な反対意見は出ませんでした。
「入所後の取り組み」を評価指標に加える一方で、退所後に向けた指導の加算は廃止
さらに厚労省は、(1)在宅復帰・在宅療養支援機能の評価指標に、「入所後の取り組み」や「リハビリテーション専門職の配置」などを加え、よりきめ細かく機能を評価する(2)老健退所時の取り組みを評価している加算を原則廃止し、基本報酬に包括化する―といった見直し案も示しています。
(1)の「入所後の取り組み」が何を指すのかはまだ定かでありませんが、11月22日の介護給付費分科会で厚労省は、老健での「リハビリテーションマネジメントの状況」の調査結果を資料として示しています(「サービス開始時のアセスメントの実施」や「リハビリテーションに関する本人・家族の希望確認」、「リハビリテーション計画書の本人・家族への説明」の有無など)。
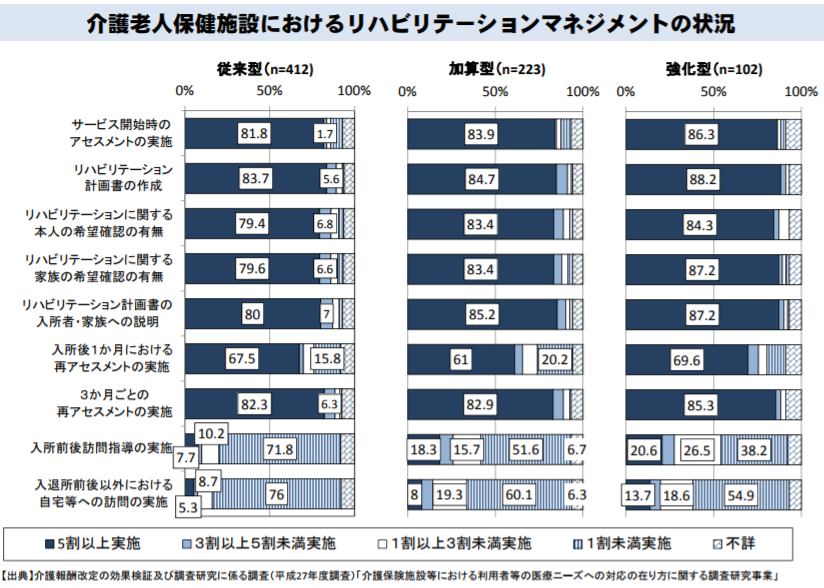
リハビリテーションマネジメントは、老健の基本報酬の中で包括評価されているが、状況にばらつきがある
他方、訪問・通所リハビリテーションには同名の加算が残っており、2015年度介護報酬改定で、「リハビリテーション計画の説明を医師が行うこと」などを高く評価する見直しが行われました(リハビリテーションマネジメント加算(II))。老健でも、同様の取り組みが改めて評価される可能性がありそうです。
一方(2)の案で厚労省は、【退所前訪問指導加算】(入所中1回460単位)と【退所後訪問指導加算】(退所後1回460単位)、【退所時指導加算】(入所中1回400単位)を基本報酬に包括化してはどうかと指摘しています。
これらの加算は、施設職員(医師ら)が入所者・家族に「退所後の療養上の指導」を行うことを評価するものです。厚労省老健局老人保健課の鈴木健彦課長は、そうした指導が老健の「本来業務」で、入所者全員に対して行うものなので、基本報酬に包括化すべきではないかと説明しています(【退所時指導加算】のうち「試行的な退所」の際の指導への評価は、そうした指導が必要ない利用者もいることから継続)。
入所中の減薬や、肺炎などの診断に必要な医療機関との連携を評価
さらに厚労省は、(1)入所者への多剤投薬を解消させる取り組み(減薬)を評価する(2)肺炎などの感染症が疑われる入所者の診断に向けた医療機関との連携を評価する―といった方向性も示しています。
このうち(1)は、利用者の入所中の処方方針について、老健の医師が、かかりつけ医との間で入所前に合意しておくことが評価の条件となります。
かかりつけ医による外来患者の内服薬の調整は現在、診療報酬で評価されています(【薬剤総合評価調整管理料】:月1回250点)。来年度(2018年度)の診療報酬・介護報酬の同時改定で、老健との連携に対する診療報酬の評価が新設されれば、それに対応した介護報酬の評価が老健側にも設定されることになるでしょう。
(2)は、入所者に対する肺炎などの治療(投薬や検査など)を評価する【所定疾患施設療養費】(1日につき305単位)の評価体系を改める提案です。厚労省は、「老健で行うことができない専門的な検査」が必要なケースもあることから、そうした場合の医療機関との連携などの「手間」に応じて評価してはどうかと指摘しています。
さらに、専門的な診断などのために短期間(1週間以内)入院する利用者を、退所者として扱う現行ルールも見直すとしています。老健の在宅復帰・在宅療養支援機能の指標である「在宅復帰率」が低くなる(在宅復帰できなかった退所者としてカウントされる)ためで、こうした案にも明確な反対意見は出ていません。
「科学的介護」確立へ、介護医療院などの医療資源病名を収集
11月22日の介護給付費分科会で厚労省は、介護保険施設の利用者のデータ収集をさらに進めるための見直し案も示しています。
具体的には、利用者の医療資源病名(医療資源を最も投入した傷病名)をレセプト(介護給付費明細書)に記載するルールの対象を広げるもので、「療養機能強化型以外の介護療養型医療施設」や、来年度(2018年度)介護報酬改定で新設される「介護医療院」の「I型」(「療養機能強化型の介護療養型医療施設」相当の施設サービス)のレセプトにも、医療資源病名の記載を求めるとしています。
レセプトに記載された情報は、介護保険総合データベースに格納され、一定の分析が可能です。例えば、今年(2017年)7月審査分のデータを分析すると、療養機能強化型の介護療養型医療施設の入院患者の医療資源病名(MDC分類)は、「神経系疾患」が7割弱(66.8%)を占めるほか、「循環器系疾患」(6.8%)と「外傷・熱傷・中毒」(6.0%)を合わせて1割超を占めることなどが分かりました。
厚労省では現在、「○○という状態の利用者に●●というサービスを提供すると状態を改善させやすい」といったエビデンスの構築(「科学的介護」のための方法論の確立)を目指しており、医療資源病名のデータは今後、それに向けた分析に活用されると考えられます。
食堂なくても短期入所療養介護を提供可、ただし報酬は低く設定
11月22日の介護給付費分科会で厚労省は、短期入所療養介護の指定基準を緩和させる案も示しています。短期入所療養介護は、居宅療養中の要介護者を短期間入所させ、医学的管理の下で介護や機能訓練などを提供する居宅サービスです。老健あるいは病院(療養病床あり)、診療所での提供が認められますが、老健の82.9%で実施しているのと比べて、病院(5.6%)や診療所(1.7%)ではほとんど実施されていません。
厚労省の提案は、特に有床診療所からの参入を促すもので、具体的には、(1)「療養病床を持つ有床診療所」は、短期入所療養介護の基準をすべて満たすことから、指定の申請などを免除する(「みなし指定」にする)(2)「食堂」がなくても短期入所療養介護を提供できるルールにする―としています。
このうち(2)は、「一般病床のみの有床診療所」が基本的に食堂を持たないことを踏まえた対応です。内科や外科が主な診療科の有床診療所に対しては、経営安定化のため、空床を利用して介護サービスを提供する「地域包括ケアモデル」への転換を促す方向性が中央社会保険医療協議会などで確認されており、要件を緩める見直しはその一環だと言えます。
ただし厚労省は、食堂がある短期入所療養介護の事業所と比べて、報酬を低く設定してはどうかとも提案しています。


【関連記事】
介護医療院の方向性固まる、「1年限りの加算」で転換促す―介護給付費分科会(1)
多床室ショートステイの介護報酬、従来型個室並みに引き下げ―介護給付費分科会(2)
特養での医療ニーズ対応を強化すべく、配置医の夜間診療などを高く評価―介護給付費分科会(1)
居宅療養管理指導でも「単一建物居住者」の人数で評価へ―介護給付費分科会(3)
診療報酬でも、「同一・隣接建物に住む患者」への訪問で減算などを検討—中医協総会(1)
通所介護・リハの基本報酬を見直し、1時間刻みに細分化―介護給付費分科会(2)
介護保険の訪問看護、ターミナルケアの実績さらに評価へ―介護給付費分科会(1)
集合住宅への訪問介護など、減算対象を拡大へ―介護給付費分科会(2)
介護のエビデンス構築に向けたデータ提出、当面は事業所を限定―厚労省・科学的介護検討会
生活援助の介護人材育てるも、報酬下げの可能性―介護給付費分科会(1)
「ある状態の要介護者にどの介護サービスが効果的か」などのエビデンスを構築—厚労省・科学的介護検討会
2018年度同時改定、「対面診療と遠隔診療の組み合わせ」や「自立支援に効果ある介護」を評価—未来投資会議
2018年度診療報酬改定、効果的・効率的な「対面診療と遠隔診療の組み合わせ」を評価—安倍内閣が閣議決定
遠隔診療の取扱い明確化し、2018年度改定でICT活用した生活習慣病管理など評価せよ―規制改革会議
2018年度診療報酬改定で、オンライン診療を組み合わせた生活習慣病対策などを評価—未来投資会議
介護職員処遇改善加算のIVとV、2018年度改定で廃止に向け検討—介護給付費分科会(2)
自立支援に資する介護、「要介護度の改善」だけでない点で一致—介護給付費分科会(1)
介護老健の在宅復帰・リハビリ・医療提供の各機能をどう充実させるか—介護給付費分科会(2)
介護医療院、報酬設定論議始まる!医療療養からの転換を危惧する声も—介護給付費分科会(1)
特養ホーム、医療ニーズ勘案し「介護医療院」などとの役割分担をどう考えるか—介護給付費分科会(2)
ケアマネの特定事業所集中減算、廃止含めた見直し要望が多数—介護給付費分科会(1)
生活援助中心の訪問介護、給付切り下げに賛否両論—介護給付費分科会(2)
2018年度改定でも「訪問看護の大規模化」や「他職種との連携」が重要論点—介護給付費分科会(1)
通所介護の「質」をどのように考え、報酬に反映させるべきか—介護給付費分科会
介護報酬の居宅療養管理指導、在宅医療の診療報酬に合わせた体系としてはどうか—介護給付費分科会(2)
退院後2週間未満の訪問リハ開始が効果的だが、3割の要介護者では実現できず—介護給付費分科会(1)
認知症デイサービスはIIIa以上、一般デイではIIb以下が主に利用—介護給付費分科会
定期巡回や看多機の整備進まず、「ニーズの実態を精査すべき」との指摘も—介護給付費分科会(2)
一部有識者が提唱する「新型多機能」、小多機の理念に反すると猛反発—介護給付費分科会(1)
2018年度介護報酬改定に向けキックオフ、夏までに第1ラウンドの議論終える—介護給付費分科会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換(2)
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)
審査支払機関改革やデータヘルス改革の実現に向け、データヘルス改革推進本部の体制強化―塩崎厚労相
団塊ジュニアが65歳となる35年を見据え、「医療の価値」を高める―厚労省、保健医療2035



