気管切開術後早期は気管切開チューブの逸脱・迷入が生じやすく、正しい再挿入は困難—医療安全調査機構の提言(4)
2018.6.7.(木)
「気管切開術後早期の気管切開チューブ逸脱・迷入に係る死亡事例」が、これまでに5例報告されています。医療従事者は「気管切開術後早期(およそ2週間程度)は、気管切開チューブの逸脱・迷入により生命の危険に陥りやすい」「気管切開チューブの再挿入は極めて難しい」ことを認識した上で、▼気管切開術後早期の患者移動・体位変換は、人工呼吸器回路や接続器具を可能な限り外して行う▼「気管切開チューブの逸脱・迷入」が疑われた場合、気管切開チューブが気管内に留置されているかどうかを確認する▼「気管切開孔が安定する」まで、気管切開チューブ交換はできるだけ避ける―ことなどが重要である―。
日本で唯一の医療事故調査・支援センター(以下、センター)である日本医療安全調査機構は6月5日、4回目の「医療事故の再発防止に向けた提言」として「気管切開術後早期の気管切開チューブ逸脱・迷入に係る死亡事例の分析」を公表し、このような注意喚起を行いました(機構のサイトはこちら)。
2015年10月以降、気管切開チューブ逸脱・迷入に係る死亡が5例報告
2015年10月から、医療機関の管理者に「予期しなかった『医療に起因し、または起因すると疑われる死亡または死産』」のすべてをセンターに報告することが義務付けられました(医療事故調査制度)。この制度は「医療事故の再発防止」を目的としたもので、事故事例を集積する中で「具体的な再発防止策などを構築」していくことがセンターに課せられた重要な役割の1つです(関連記事はこちら)。センターは、今般、「気管切開術後早期の気管切開チューブ逸脱・迷入」に係る死亡事例を分析し、4回目の医療事故再発防止策(1回目は中心静脈穿刺合併症、2回目は急性肺血栓塞栓症、3回目は注射剤によるアナフィラキシー)として提言を行ったものです。
気管切開術は患者の生命維持・QOL向上のために実施されますが、人工的な気道として使用される気管切開チューブは▼閉塞▼抜去―の可能性もあり、その際には換気が困難になり生命の危険に陥ります。
これまでにセンターに報告された「気管切開術後早期の気管切開チューブ逸脱・迷入に係る死亡事例」は、5例あります。
▼仮性大動脈瘤で大動脈弁置換術を行った70歳代女性。人工呼吸器管理下で気管挿管の長期化により、手術室で気管切開術を実施。12日後にICUで体位変換を行った際、気管切開孔から気管切開チューブのカフが見え、気管切開チューブが右側に傾いたため、位置修正を試みたものの気管切開孔から出血。最終的に気管切開孔から気管切開チューブを再挿入したが、低酸素状態となり、逸脱後7日目に死亡した
▼リウマチ性間質性肺炎急性増悪の60歳代男性。人工呼吸器管理下で気管挿管の長期化により、手術室で気管切開術(逆U字切開)を実施。7日後に予定していた気管切開チューブ交換を実施。その3日後、病棟で体位変換を行った後、気管切開チューブのカフが見え、位置修正を試みたものの挿入・換気できず、最終的に経口挿管となった。低酸素、縦隔気腫、両側緊張性気胸を来しており、逸脱後約1時間で死亡した
▼橋出血発症後に肺炎を合併した60歳代男性。気管挿管の長期化により、ICUで気管切開術(U字切開)を実施。切開術実施の当日に、ICUで体位変換を行った10分後、頸部から前胸部にかけて皮下気腫を発見。経皮的動脈血酸素飽和度(SpO2)が低下し、気管切開チューブを介して加圧換気するが送気不能であり、気管切開チューブを抜去し、気管切開孔から経口用の気管チューブを挿入するが、同日に死亡した。Ai(死亡時画像診断)にて縦隔気腫、緊張性気胸が認められた
▼脳膿瘍、重症肺炎の40歳代男性。人工呼吸器管理下で気管挿管の長期化により、ICUで気管切開術(逆U字切開)を実施。7日後に予定していた気管切開チューブ交換を実施。その2日後、車椅子移動時に気管切開チューブが1cm程度抜け、気管支鏡下で気管切開チューブを再挿入した。再挿入日の夜間(一般病棟に転棟)に気管内吸引をしたが、吸引後10分で分時換気量低下アラームが鳴り、その1時間後に、患者が徐々に呼吸苦を訴え、皮下気腫が出現した。気管切開チューブの挿入を試みたが、気道確保できず、約2時間で死亡した
▼筋萎縮性側索硬化症(ALS)の70歳代女性。人工呼吸器管理下で長期呼吸管理が必要となり、病棟で気管切開術(逆U字切開)を実施。切開術終了後、気管切開孔から空気の漏れがあったが呼吸状態に変化はなく、人工呼吸器の警告もなかった。その後1時間半で低換気アラームが鳴り、呼吸波形の異常が認められ、「気管切開チューブのサイズ違い」に気づいた。病棟で気管切開チューブの入れ替えを試みたが、再挿入できず、全身チアノーゼ、皮下気腫が出現し10分後に心肺停止となり、経口挿管を実施したが死亡した
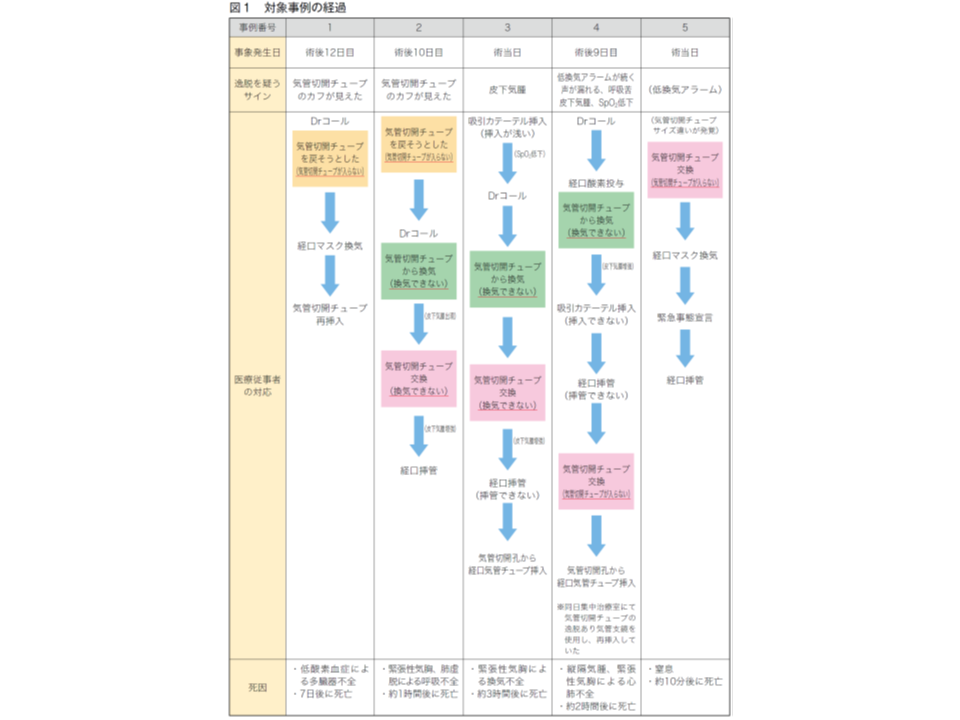
気管切開チューブの逸脱・迷入において、正しい再挿入は極めて困難
センターでは、これら5事例を詳細に分析し、再発防止に向けて次の7つの提言を行っています。
(1)気管切開術後早期(およそ2週間程度)は、気管切開チューブの逸脱・迷入により生命の危険に陥りやすいことを全医療従事者が認識する【リスクの把握】
(2)待機的気管切開術は、急変対応可能な環境で、気管切開チューブ逸脱・迷入に関する患者ごとの危険性を考慮した方法で実施する【気管切開術】
(3)気管切開術後早期の患者移動・体位変換は、気管切開チューブに直接張力がかかる人工呼吸器回路や接続器具を可能な限り外して実施する【気管切開チューブ逸脱に注意した患者移動・体位変換】
(4)▼カフが見える▼呼吸状態の異常▼人工呼吸器の作動異常—を認めた場合「気管切開チューブの逸脱・迷入」を疑い、吸引カテーテルの挿入などで気管切開チューブが気管内に留置されているかどうかを確認する【気管切開チューブ逸脱の察知・確認】
(5)気管切開術後早期に気管切開チューブ逸脱・迷入が生じた場合は、気管切開孔からの再挿入に固執せず、「経口でのバッグバルブマスクによる換気」「経口挿管」に切り替える【気管切開チューブ逸脱・迷入が生じたときの対応】
(6)気管切開術後早期は、気管切開チューブの▼閉塞▼カフの損傷—などが生じていなければ、気管切開チューブ交換は「気管切開孔が安定する」まで避けることが望ましい【気管切開チューブの交換時期】
(7)気管切開術後早期の患者管理、および気管切開チューブ逸脱・迷入時の具体的な対応策を整備し、安全教育を推進する【院内体制の整備】
まず(1)では、「気管切開チューブが抜けない確実な固定方法はなく、移動や体位変換などで抜けてしまう可能性がある」「特に気管切開術後早期は、気管切開孔の肉芽形成(気管切開孔周囲の組織が器質化していく過程)が不十分で、気管切開チューブが抜けると、再挿入が困難である」点を強調。事例5つのうち4例では、急変後に気管切開チューブの再挿入を試みていたが、いずれも「気管外に迷入」して皮下気腫を認められました。また残り1例では再挿入が可能でしたが、その過程で低酸素状態に至っています。
なおセンターでは、「創傷治癒の遅延要因のある患者」では、気管切開術後2週間を超えた場合でも「気管切開チューブが逸脱・迷入しやすい状態」であることを認識すべきと訴えています。
また(2)では「気管切開術は必ずしも容易な基本術式ではない」ことを強調し、▼熟練した医師が行う▼耳鼻咽喉科医師などの指導・助言を受けて行う▼待機的気管切開術は手術室や集中治療室など、急変時即座に対応できる環境の整った場所で行う―ことを提言しています。ほか、「同性能の気管切開チューブであれば、できるだけ交換時期の目安が長い製品を選択する」「長期的あるいは永久的に気管切開孔を開存させる状況が想定される場合、窓型切開後全周性に気管壁と皮膚の縫合を検討する」ことなどにも言及しています。
(4)では、気管切開チューブが逸脱した場合、吸気・呼気がともに障害され、▼換気障害の所見(努力性の陥没呼吸、患者の声の漏れ、吸気時の空気の漏れ、SpO2の低下など)▼逸脱の局所所見(気管切開チューブのカフが見えたり、気管切開周囲の皮下気腫が認められるが、外見からは気管切開チューブの位置を正確に把握できない)▼逸脱の全身所見(逸脱した気管切開チューブから強制陽圧換気を行うと、局所の皮下気腫、全身性の皮下気腫、縦隔気腫、緊張性気胸に至り、SpO2の極端な低下、血圧低下、心停止などに陥る)—を例示。

気管切開チューブが正しく挿入されていない(逸脱・迷入している)サインの例
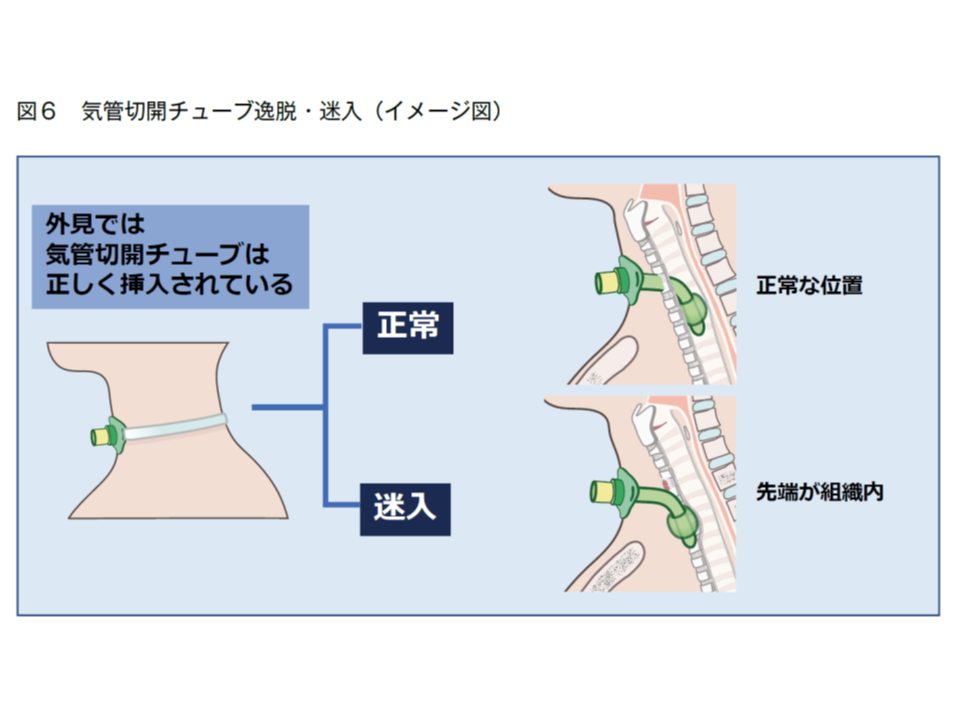
気管切開チューブが正しく挿入されていない(逸脱・迷入している)ケース(その1)
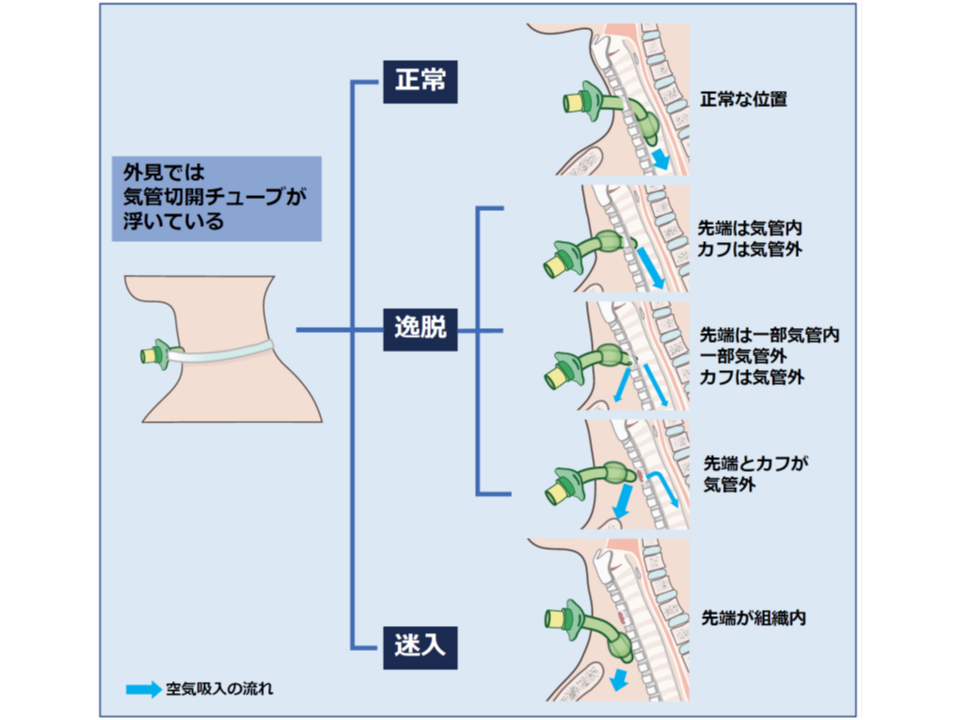
気管切開チューブが正しく挿入されていない(逸脱・迷入している)ケース(その2)
こうした所見がある場合、随時、次のように気管内にチューブが入っているかどうかを確認するよう求めています。
▽吸引カテーテルが気管切開チューブの先端を越えて挿入できるか
▽吸引カテーテルによる吸痰や咳嗽反射が確認できるか
▽内視鏡が使用可能な場合、気管切開チューブに内視鏡を挿入し気管内腔が確認できるか、気管分岐部を確認できるか
▽呼気CO2波形が正常(矩形波)であるか
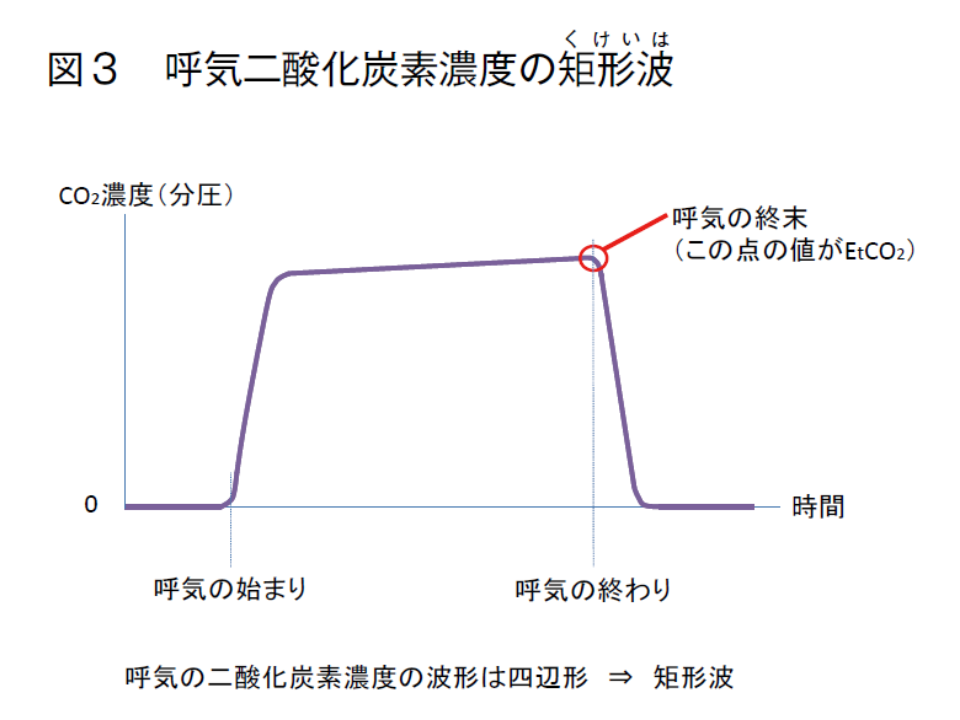
また(5)では、気管切開チューブの逸脱・迷入を生じた場合、直ちに呼吸状態を把握し、わずかでも不安定があれば「緊急事態を宣言する」「最も迅速かつ確実な方法で気道確保する」ことを強く求めています。報告された事故5事例では、いずれも気管切開チューブの逸脱・迷入が生じたものの、直ちに緊急事態を宣言していませんでした。
さらに、気管切開術後早期の気管切開チューブ逸脱・迷入時における再挿入は困難で、危険を伴うことも指摘し、「再挿入に固執せず、経口挿管を確実に実施する」よう、医療従事者の意識喚起を強く求めています。
ちなみに、気管切開チューブの再挿入が困難な理由としては、▼皮膚の孔からは、気管切開チューブの先端と気管の孔の位置を視認できない▼気管孔はチューブがやっと入るぐらいの大きさで、一度抜けるとチューブ先端を気管孔に正確に一致させることは難しい▼皮膚の孔と気管孔の位置関係が体位によりずれる場合がある▼皮膚と気管の間に距離がある場合、皮膚の孔と気管孔の間の道が確立されておらず、チューブが抜けると、先端が気管外に進んでしまう▼チューブはL字型になっているため、正確に気管孔の方向に向けることは困難▼チューブは硬素材であり、挿入時、容易に気管外の組織の中に入ってしまう―ことなどを掲げています。
こうした点にも鑑み、(6)では「気管切開術後早期の気管切開チューブ交換」をできるだけ避けるよう提言しています。
さらに(7)では、次のような対応策の構築・安全教育を行うよう提案しました。
▽気管切開術直後から気管切開孔安定までの患者をケアする病棟・関連部門で、気管切開チューブの逸脱・迷入についての教育を行い、緊急時の判断と対応ができるようにする
▽気管切開術後早期は、モニタリングしやすい病室で患者を観察し、緊急時に直ちに対応できるよう、▼バッグバルブマスク▼気管チューブ―など気道確保のための器材をベッドサイドに準備しておく
▽急変時、直ちに気道確保などの対応ができる院内急変対応システム(RRS:Rapid Response System)を整備する
▽気管切開術後早期の緊急時対応を含めた患者管理に関する手順書を作成し、院内の研修会・勉強会などで職員に教育する
なおセンターでは、医学会や医療関連企業に対し、▼気管切開術後早期のチューブ逸脱・迷入に関する知識の普及啓発▼安全な体位変換方法等についての研究▼気管切開チューブの改良—を行うことも要望しています。


【関連記事】
中心静脈穿刺は致死的合併症の生じ得る危険手技との認識を—医療安全調査機構の提言(1)
急性肺血栓塞栓症、臨床症状に注意し早期診断・早期治療で死亡の防止—医療安全調査機構の提言(2)
過去に安全に使用できた薬剤でもアナフィラキシーショックが発症する—医療安全調査機構の提言(3)
2018年5月までに997件の医療事故、うち69.9%で院内調査完了―日本医療安全調査機構
2018年4月までに965件の医療事故、うち68.5%で院内調査完了―日本医療安全調査機構
2018年3月までに945件の医療事故が報告され、67%で院内調査完了―日本医療安全調査機構
2018年2月までに912件の医療事故報告、3分の2で院内調査が完了―日本医療安全調査機構
2018年1月までに888件の医療事故が報告され、65%超で院内調査が完了―日本医療安全調査機構
2017年末までに857件の医療事故が報告され、63.8%で院内調査が完了―日本医療安全調査機構
2017年9月までに751件の医療事故が報告、院内調査は63.4%で完了―日本医療安全調査機構
2017年8月までに716件の医療事故報告、院内調査のスピードは頭打ちか―日本医療安全調査機構
2017年7月までに674件の医療事故が報告され、63.5%で院内調査完了―日本医療安全調査機構
2017年6月までに652件の医療事故が報告され、6割超で院内調査が完了―日本医療安全調査機構
2017年5月までに624件の医療事故が報告され、6割超で院内調査完了―日本医療安全調査機構
2017年4月までに601件の医療事故が報告、約6割で院内調査が完了―日本医療安全調査機構
2017年2月までに546件の医療事故が報告、過半数では院内調査が完了済―日本医療安全調査機構
2017年1月までに517件の医療事故が報告、半数で院内調査が完了―日本医療安全調査機構
2016年12月までに487件の医療事故が報告され、46%超で院内調査が完了―日本医療安全調査機構
2016年11月に報告された医療事故は30件、全体の45%で院内調査が完了―日本医療安全調査機構
2016年10月に報告された医療事故は35件、制度開始からの累計で423件―日本医療安全調査機構
2016年8月に報告された医療事故は39件、制度開始からの累計で356件―日本医療安全調査機構
2016年7月に報告された医療事故は32件、制度開始からの累計で317件―日本医療安全調査機構
2016年6月に報告された医療事故は34件、制度開始からの累計では285件―日本医療安全調査機構
制度開始から半年で医療事故188件、4分の1で院内調査完了―日本医療安全調査機構
医療事故に該当するかどうかの判断基準統一に向け、都道府県と中央に協議会を設置―厚労省
医療事故調査制度、早ければ6月にも省令改正など行い、運用を改善―社保審・医療部会
医療事故調査制度の詳細固まる、遺族の希望を踏まえた事故原因の説明を―厚労省
医療事故報告、事故発生から報告まで、院内調査完了までの期間は長期化―日本医療安全調査機構
医療事故報告、制度発足から1年で388件が報告され、161件で院内調査完了―日本医療安全調査機構



