緩和ケア病棟入院料を厳格化、「緩和ケアチームによる外来・在宅医療への関与」求めてはどうか―中医協総会(1)
2019.10.9.(水)
緩和ケア病棟を持つ病院でも、緩和ケアチームによる外来・在宅医療への関与は極めて低調。2020年度の次期診療報酬改定では、【緩和ケア病棟入院料】の施設基準に「外来・在宅医療への関与」などを求める厳格化を検討してはどうか―。
また一般病棟における緩和ケアチームの取り組みを評価する【緩和ケア診療加算】、2018年度の前回改定で、「末期心不全患者」を算定対象に加えたが、施設基準の見直しが不十分であった。2020年度の次期改定で整合性を確保するなどの見直しを行ってはどうか―。
がん診療連携拠点病院などでは、病院の「種類」や「機能のパッケージ」を診療報酬で評価しているが、「個々の機能をそれぞれ評価する」報酬へのシフトをどう考えるべきか―。
10月9日に開催された中央社会保険医療協議会・総会で、こういった議論が行われました。

10月9日に開催された、「第425回 中央社会保険医療協議会 総会」
目次
がん拠点病院など「病院の種類」の評価から、病院の「個別の機能」の評価へシフトしては
中医協総会では、2020年度の次期診療報酬改定に向けて個別具体的な第2ラウンド論議を行っており、10月9日には▼がん対策▼腎代替療法▼移植医療―の3テーマを議題としました。本稿では「がん対策」に焦点を合わせてみます。
「がん対策」については、まず昨夏(2018年7月)に定められた新指定基準に基づき、今年(2019年)4月に指定しなおされた「がん診療連携拠点病院」等(診療体制要件の厳格化等を行うとともに、地域トップの拠点病院を「高度型」に位置付けるなど)や、今年(2019年)9月に新規指定された「がんゲノム医療拠点病院」などを診療報酬でどう評価するのかが気になります。
現在、診療報酬上は次のような「がん医療の拠点となる病院」の評価が設けられています。
A232【がん拠点病院加算】(入院初日)
1 「がん診療連携拠点病院加算」
イ 「がん診療連携拠点病院」 500点
ロ 「地域がん診療病院」 300点
2 小児がん拠点病院加算750点
注2 「がんゲノム医療を提供する保険医療機関に対する加算」:250点
このうち「がんゲノム医療を提供する保険医療機関に対する加算」は、現在「がんゲノム医療中核拠点病院」(11病院)のみ届け出ることができ、これらは「がん診療連携拠点病院であること」が要件の1つとなっているので、1のイ「がん診療連携拠点病院」の加算の「上乗せ加算」(2階部分)という位置づけです。
がん診療連携拠点病院の指定要件見直し内容などを踏まえると、▼高度型の地域がん診療連携拠点病院(地域でトップの診療実績を持つなど)を診療報酬でどう評価するのか▼がんゲノム医療拠点病院(34病院)を診療報酬でどう評価するのか―という論点が浮上してきます。
前者の「高度型」については、現在でも「都道府県がん診療連携拠点病院」と「地域がん診療連携拠点病院」とを区別して評価していないことに鑑みれば、「新たに特別な評価を行う」ことは考えにくそうです。
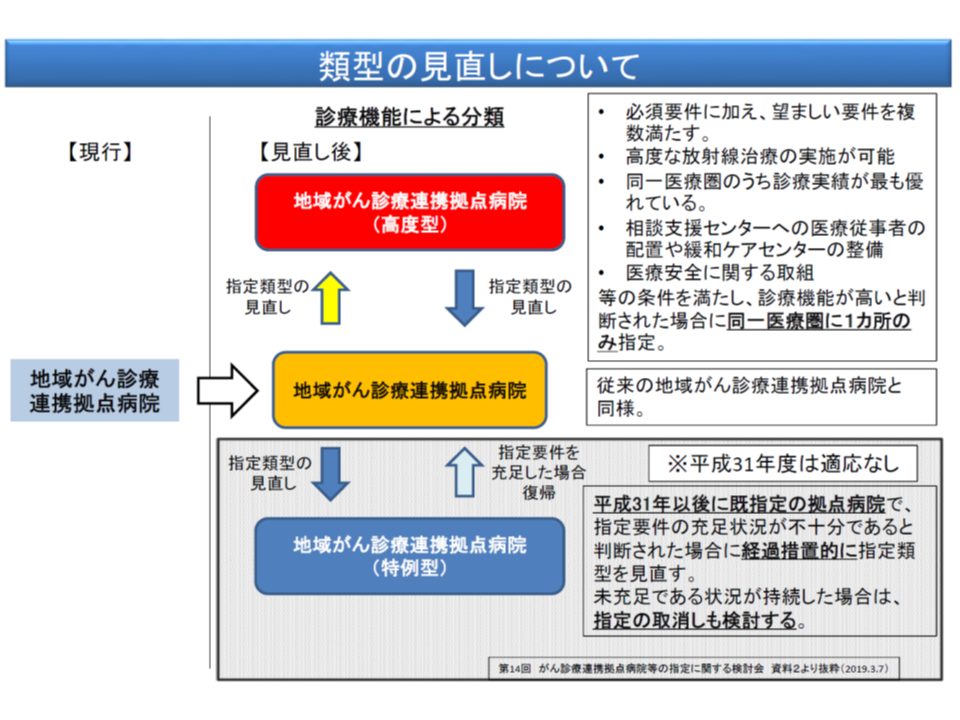
地域の診療実績トップなどの要件を満たす地域がん診療連携拠点病院を「高度型」に位置付ける(中医協総会(1)6 191009)
またがんゲノム医療拠点病院(34病院)「がんゲノム医療拠点病院」については、エキスパートパネルの設置(遺伝子変異情報を解釈する専門家会議)など診療体制は「がんゲノム医療中核拠点病院」と同等の要件が設定され、ただし人材育成などの機能は求められていない点に鑑みれば、▼中核拠点病院に準じた評価を行う▼中核拠点病院よりも若干低めの評価を行う―という2つの選択肢が考えられそうです。
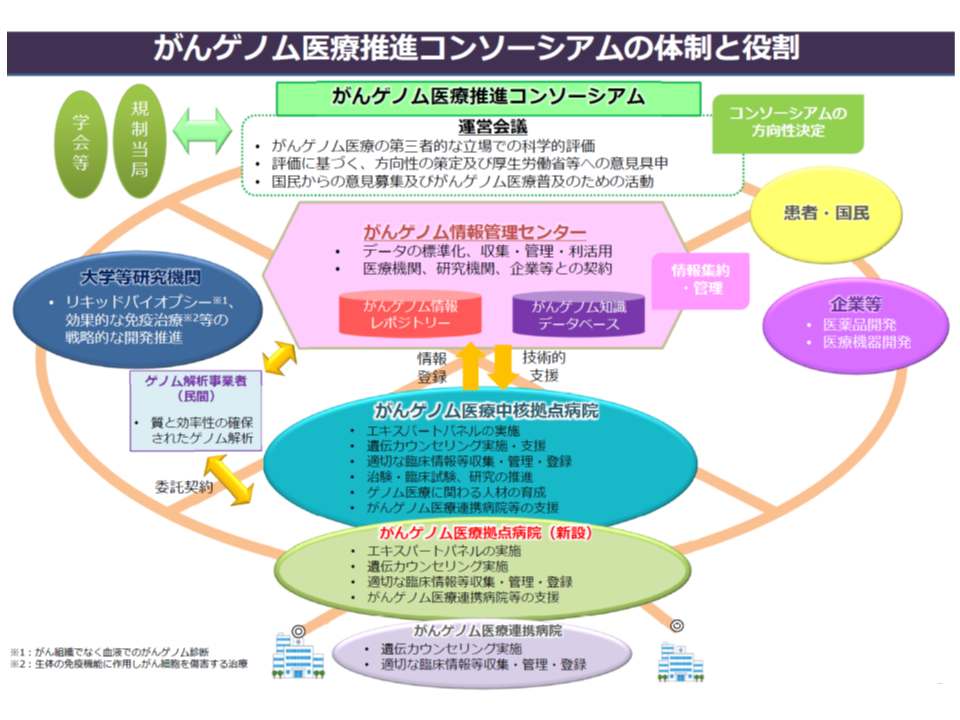
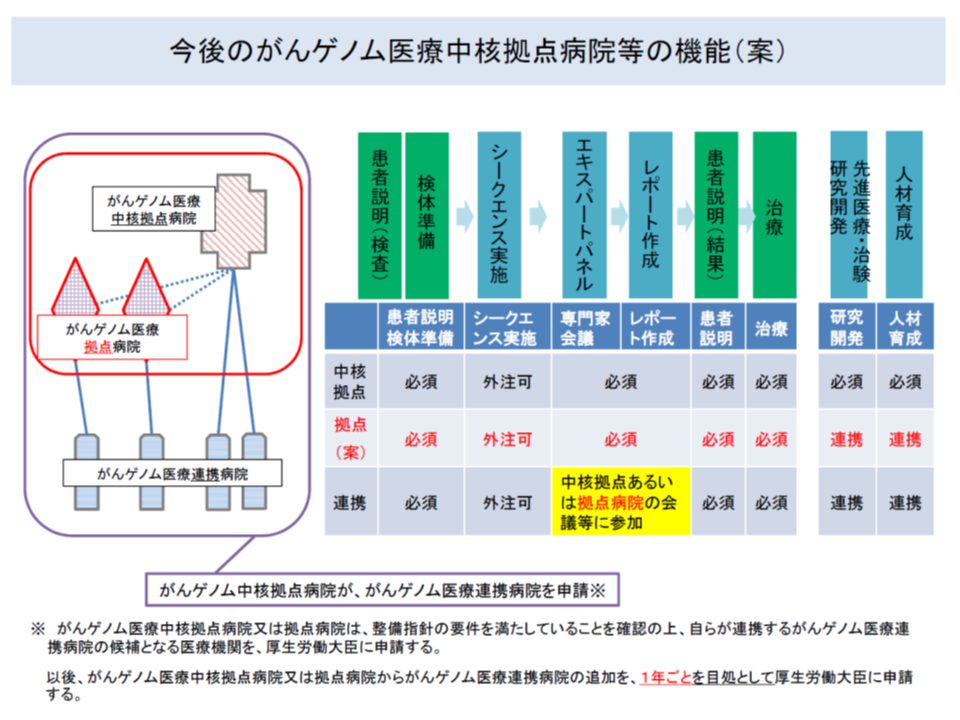
今後、がん診療連携拠点病院の新要件などを精査し、新たな施設基準や算定要件などが検討されることになるでしょう。
なお、中医協総会では「がん診療を行う拠点的な病院の仕組み・種類は非常に複雑になってきている。病院の種類ではなく提供する医療内容に応じた評価をすべきではないか」という指摘が診療側の今村聡委員(日本医師会副会長)や支払側の幸野庄司委員(健康保険組合連合会理事)から出ています。
この点に関連して、厚生労働省の「特定機能病院及び地域医療支援病院のあり方に関する検討会」では、「地域医療支援病院という枠組みを診療報酬で評価(A204【地域医療支援病院入院診療加算】)するのではなく、地域で果たしている機能(例えば「紹介患者への医療提供・かかりつけ医への逆紹介」や「医療機器の共同利用」など)を個別に診療報酬で評価すべきではないか」という指摘も出ています。
さらに、中医協の下部組織である診療報酬調査専門組織「入院医療等の調査・評価分科会」では、A200【総合入院体制加算】について「総合的な診療提供体制と実績を評価しているが、地域医療構想の実現を阻害している可能性もあるのではないか」との意見が複数でており、この意見の根底にも「機能を個々に評価すれば足りるのではないか」との問題意識があります。
確かに「個々の機能を評価する」仕組みとなれば、「ある部分の機能は十分に果たしているが、別の機能は十分に果たしていないため、総合入院体制加算や地域医療支援病院入院診療加算を届け出ることができない」という事態を避けることができ、また「当該地域で必要な機能について、そこだけを経済的に評価すればよい」という環境が整います。一方、患者にとっては「病院の細かい機能まではわからない」ことから、こうした個別の評価を行う際には、あわせて「丁寧な情報提供」が必要となってきます。
中医協では、現時点で「病院の枠組み・種類をパッケージとして評価する診療報酬した評価」から「病院の持つ機能や実績を個々に評価する診療報酬」へのシフト論は、その是非も含めて正面から議論はなされていません。ただし、「病院・病床の機能分化・連携の強化」(地域医療構想の実現もこの一環である)を進めていく中では、将来的に重要な検討テーマとなってきそうです。
緩和ケア病棟入院料の施設基準を厳格化する方向を確認
また「がん対策」に関しては、「がんと診断された時点からの緩和ケア提供」が重視されています。我が国では「緩和ケア=末期患者の苦痛除去」と考えがちですが、「早期からの緩和ケア提供は、患者のQOLを高めることはもちろん、治療成績向上にもつながる」ことが分かっており、診療報酬でも2014年度から積極的な評価が行われています。
この点、2018年度の前回診療報酬改定では、緩和ケアについて、大きく次の2点の見直しが行われました。
(1)緩和ケア病棟入院料を細分化する(言わば上位区分を設ける)
▼「直近1年間の平均在院日数30日未満、かつ平均待機期間14日未満」または「直近1年間の在宅移行割合が15%以上」の病棟を評価する【緩和ケア病棟入院料1】(従前よりも点数を引き上げ)
▼それ以外の病棟を評価する【緩和ケア病棟入院料2】(従前よりも概ね点数を引き下げ)
(2)【緩和ケア診療加算】【有床診療所緩和ケア診療加算】について「末期心不全の患者」を対象に追加する
前者(1)は、「がん診療連携拠点病院に設置されている緩和ケア病棟ですら、4割弱で申請から入棟までに2週間以上がかかってしまっている」という問題を解消するために、待機期間の短い緩和ケア病棟をより高く評価するもので、「より充実した緩和ケア医療体制」を目指すものと言えます。
ところで、緩和ケアは「病棟」だけで行われるものではありません。状態の安定している患者については、QOLを考えれば、在宅や外来で医療を受けるほうが好ましいとも言えます。このため、緩和ケア病棟に設置される、緩和ケア経験豊富なスタッフからなる「緩和ケアチーム」が、入院だけでなく、外来や在宅にも積極的に関与していくことが期待されます。
しかし、緩和ケア病棟を持つ病院における外来や在宅患者への関与状況を見ると、「芳しい」とは言えない状況です。例えば、がん性疼痛緩和を目的として麻薬を投与している外来のがん患者へ緩和ケアチームによる診療を行うことを評価する【外来緩和ケア管理料】の取得は、緩和ケア病棟を持つ病院の20.5%に、在宅がん患者に計画的な医学管理の下に一定の要件を満たす総合的な医療を提供することを評価する【在宅がん医療総合診療料】の届け出は同じく13.7%にとどまっています。
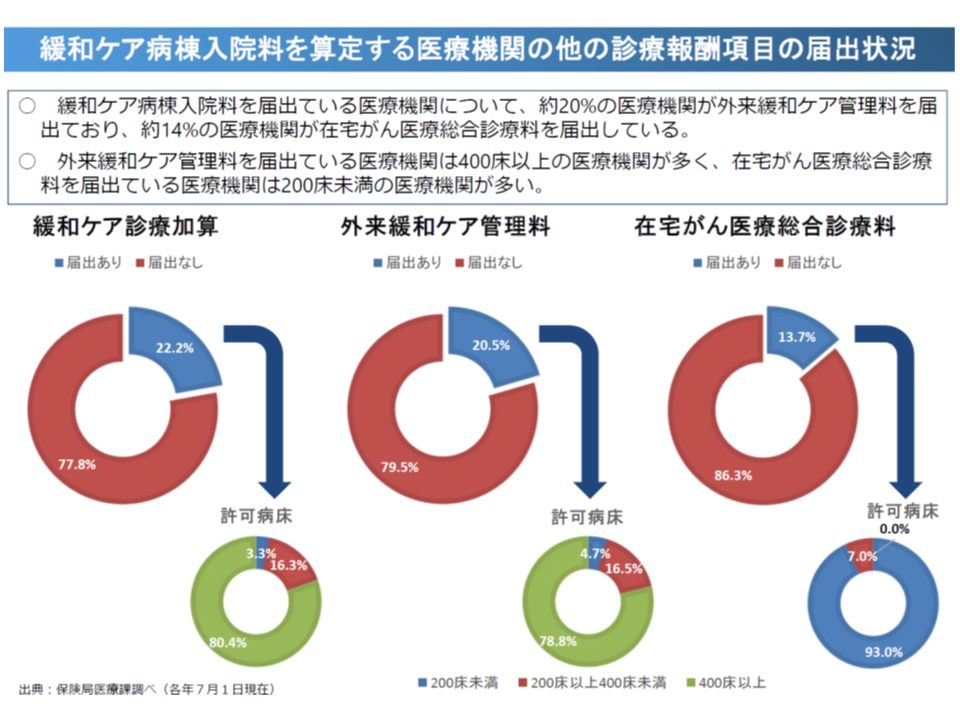
緩和ケア病棟を持つ病院であっても、外来や入院、一般病棟における緩和ケアチームの関与は低調である(中医協総会(1)2 191009)
こうした状況を踏まえ、厚労省保険局医療課の森光敬子課長は「【緩和ケア病棟入院料】について、外来や在宅における緩和ケアの提供を要件とするなどの見直しを検討してはどうか」と提案。前述の【緩和ケア病棟入院料】細分化の経緯を踏まえれば、より積極的な緩和ケア提供が求められていると考えられる【緩和ケア病棟入院料1】の施設基準厳格化が検討される可能性が高そうです。この場合、見直し後は、例えば▼外来・在宅との連携を行う【緩和ケア病棟入院料1-1】▼現行の入院料1並みの【緩和ケア病棟入院料1-2】▼【緩和ケア病棟入院料2】―の3区分となることが想定されます。
ただし、2018年度の状況をみると、緩和ケア病棟のほぼすべて(96.9%)が【緩和ケア病棟入院料1】を届け出ていることから、支払側の幸野委員は「現行の【緩和ケア病棟入院料2】は必要なのか。現行の【緩和ケア病棟入院料1】と、さらに外来・在宅との連携を行う新入院料とに集約してはどうか」と指摘している点に留意が必要です。
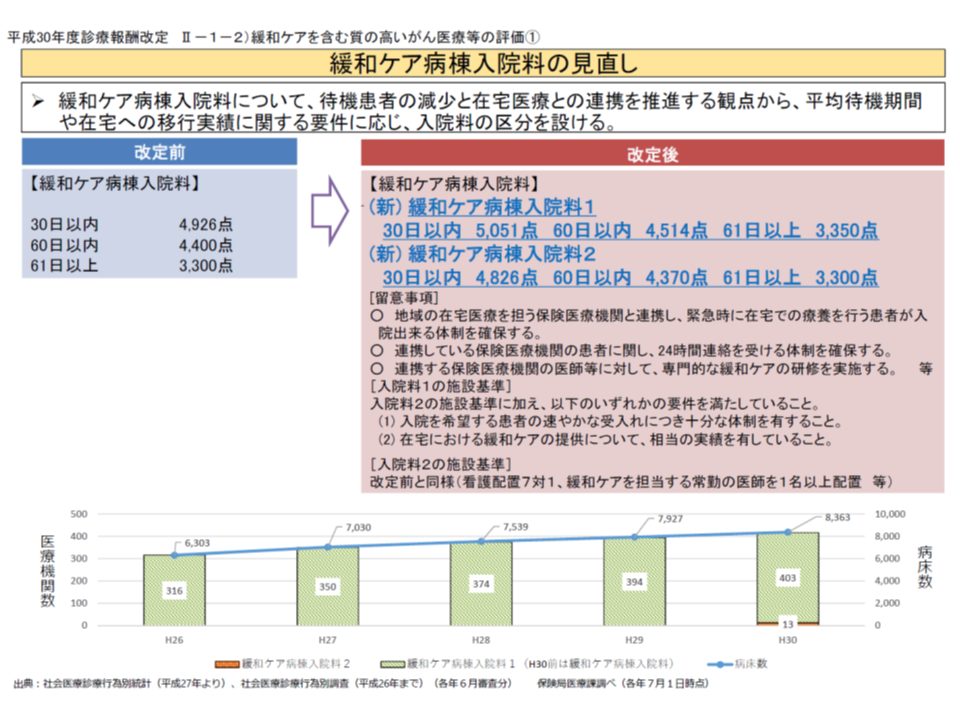
緩和ケア病棟入院料の2018年度改定内容と届け出状況(中医協総会(1)1 191009)
緩和ケア診療加算等、「末期心不全患者」への緩和ケア実施を施設基準でも担保へ
また(2)の【緩和ケア診療加算】は、一般病棟(緩和ケア病棟ではない)に入院するがん患者等に「緩和ケアチーム」による診療を行うことを評価するものです。「末期心不全患者」においても「苦痛の除去」ニーズが極めて高いことを踏まえ、一定の要件を満たす「末期心不全患者」を【緩和ケア診療加算】の算定対象に加えたものです。

緩和ケア診療加算では、末期心不全患者を算定対象に加えた(中医協総会(1)3 191009)
ただし、【緩和ケア診療加算】の施設基準に目を移すと、例えば、緩和ケアチームの医師について「悪性腫瘍患者または後天性免疫不全症候群の患者を対象とした症状緩和治療を主たる業務とした3年以上の経験を有すること」とされ、「心不全患者を対象とした症状緩和治療経験」については不問となっています。

例えば緩和ケア診療加算の施設基準を見ると、末期心不全患者について触れられていない(中医協総会(1)5 191009)
また上述した【外来緩和ケア管理料】などの算定対象には、「末期心不全患者」は含まれないままとなっています。
森光医療課長は、2020年度の次期診療報酬改定で、こうした一種の「不整合」を解消したいと考えています。
例えば、【緩和ケア診療加算】では、緩和ケアチームの医師に求められる研修について、現行の▼「がん等の診療に携わる医師等に対する緩和ケア研修会の開催指針」に準拠した緩和ケア研修会▼緩和ケアの基本教育のための都道府県指導者研修会―のほか、「基本的心不全緩和ケアトレーニングコース」(HEPT:HEart failure Palliative care Training program for comprehensive care provider)を新たに追加することなどが、今後、具体的に検討されます。

HRPTの概要(中医協総会(1)4 191009)
【関連記事】
薬局業務の「対物」から「対人」への移行促すため、14日以内の調剤料を引き下げてはどうか―中医協総会(2)
「働き方改革」への診療報酬でのサポート、人員配置要件緩和を進める方向は固まるが・・・―中医協総会(1)
リンパ浮腫指導管理料等、2020年度改定に向け「算定対象の拡大」を検討―中医協総会(2)
入院患者のポリファーマシー対策、減薬の成果だけでなく、減薬に向けた取り組みも評価してはどうか―中医協総会(1)
かかりつけ医機能を評価する【機能強化加算】、要件を厳格化すべきか―中医協総会
小規模な急性期一般1で認知症患者が多い背景、回復期リハの実績評価の妥当性など検討を―中医協・基本小委
2020年度診療報酬改定に向けた議論整理、地域医療構想の実現・働き方改革・オンライン診療などで意見対立―中医協総会
スタッフの8割以上が理学療法士の訪問看護ステーション、健全な姿なのか―中医協総会
2040年にかけて人口が70%減少する地域も、医療提供体制の再構築に向け診療報酬で何ができるのか―中医協総会
CT・MRIの共同利用、医療被曝防止に向けたガイドライン活用などを診療報酬でどう進めるか―中医協総会(2)
ポリファーマシー対策を診療報酬でどう進めるか、フォーミュラリの報酬評価には慎重意見―中医協総会(1)
新規の医療技術、安全性・有効性のエビデンス構築を診療報酬で促し、適切な評価につなげよ―中医協総会(2)
オンライン診療、「有効性・安全性のエビデンス」に基づき算定要件などを議論―中医協総会(1)
医師の働き方改革、入院基本料や加算の引き上げなどで対応すべきか―中医協総会(2)
がんゲノム医療の推進に向け、遺伝子パネル検査を6月から保険収載―中医協総会(1)
外来医療の機能分化に向け、「紹介状なし患者の定額負担」「かかりつけ医機能の評価」など議論―中医協総会(2)
画期的な白血病治療薬「キムリア」を保険収載、薬価は3349万円―中医協総会(1)
高齢者へのフレイル・認知症・ポリファーマシ―対策、診療報酬でどうサポートすべきか―中医協総会(3)
診療報酬で生活習慣病の重症化予防、治療と仕事の両立をどう進めていくか―中医協総会(2)
遺伝子パネル検査の保険収載に向けた検討進む、C-CATへのデータ提出等を検査料の算定要件に―中医協総会(1)
「院内助産」「外来での妊産婦対応」を診療報酬でどう支援していくべきか―中医協総会(2)
2020年度改定論議スタート、小児疾患の特性踏まえた診療報酬体系になっているか―中医協総会(1)
2020年度診療報酬改定に向け、「医師働き方改革」等のテーマ別や患者の年代別に課題を議論―中医協総会
2020年度診療報酬改定、「効率化・合理化の視点」「働き方改革の推進」「費用対効果評価」なども重要視点―社保審・医療保険部会
2020年度診療報酬改定「基本方針」論議始まる、病院薬剤師の評価求める声多数―社保審・医療部会
妊産婦の診療に積極的な医師、適切な要件下で診療報酬での評価に期待―妊産婦保健医療検討会
【2018年度診療報酬改定答申・速報6】がん治療と仕事の両立目指し、治療医と産業医の連携を診療報酬で評価
【2018年度診療報酬改定答申・速報5】在総管と施設総管、通院困難患者への医学管理を上乗せ評価
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
【2018年度診療報酬改定答申・速報3】かかりつけ機能持つ医療機関、初診時に80点を加算
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定
病院病棟への「介護福祉士配置とその評価」を正面から検討すべき時期に来ている―入院医療分科会(3)
ICUの「重症患者」受け入れ状況、どのように測定・評価すべきか―入院医療分科会(2)
DPC病棟から地域包括ケア病棟への転棟、地ケア病棟入院料を算定すべきか、DPC点数を継続算定すべきか―入院医療分科会(1)
総合入院体制加算、地域医療構想の実現や病床機能分化を阻害していないか?―入院医療分科会(3)
救命救急1・3は救命救急2・4と患者像が全く異なる、看護必要度評価をどう考えるべきか―入院医療分科会(2)
「急性期一般2・3への移行」と「看護必要度IIの義務化」を分離して進めてはどうか―入院医療分科会(1)
【短期滞在手術等基本料3】、下肢静脈瘤手術などは外来実施が相当数を占める―入院医療分科会(4)
診療データ提出を小規模病院にも義務化し、急性期病棟にも要介護情報等提出を求めてはどうか―入院医療分科会(3)
資源投入量が少なく・在院日数も短いDPC病院、DPC制度を歪めている可能性―入院医療分科会(2)
看護必要度の「A1・B3のみ」等、急性期入院医療の評価指標として妥当か―入院医療分科会(1)
回復期リハ病棟でのFIM評価、療養病棟での中心静脈栄養実施、適切に行われているか検証を―入院医療分科会(2)
入院で実施されていない「免疫抑制剤の内服」「膀胱脱手術」など、看護必要度の評価対象から除くべきか―入院医療分科会(1)
回復期リハビリ病棟から退棟後の医療提供、どのように評価し推進すべきか―入院医療分科会(3)
地域包括ケア病棟の実績評価要件、在宅医療提供の内容に大きな偏り―入院医療分科会(2)
点数が「DPC<地域包括ケア」時点にDPC病棟からの転棟が集中、健全なのか―入院医療分科会(1)
療養病棟に入院する医療区分3の患者、退院患者の8割弱が「死亡」退院―入院医療分科会(2)
入退院支援加算1の「病棟への入退院支援スタッフ配置」要件、緩和すべきか―入院医療分科会(1)
介護医療院の整備など進め、患者・家族の「退院後の介護不安」解消を図るべき―入院医療分科会(2)
急性期一般1では小規模病院ほど認知症入院患者が多いが、看護必要度への影響は―入院医療分科会(1)
看護必要度IとIIとで重症患者割合に大きな乖離、要因を詳しく分析せよ―中医協・基本小委
自院の急性期患者の転棟先として、地域包括ケア病棟を選択することは「問題」なのか―入院医療分科会(2)
7対1から急性期2・3への移行は3%強にとどまる、看護必要度IIの採用は2割弱―入院医療分科会(1)
2020年度改定、入院医療では「救急」や「認知症対策」なども重要論点に—入院医療分科会(2)
DPC対象病院の要件を見直すべきか、入院日数やDPC病床割合などに着目して検討―入院医療分科会(1)
2018年度改定で新設された【急性期一般入院料1】を選択する理由はどこにあるのか―入院医療分科会
2020年度の次期診療報酬改定に向け、急性期一般入院料や看護必要度などを調査―入院医療分科会
群馬大病院、2019年7月から「都道府県がん診療連携拠点病院」に復帰―厚労省
都道府県がん拠点病院50施設、地域がん拠点病院339施設など4月1日から新指定―がん拠点病院指定検討会
地域がん診療連携拠点病院、機能・実績に応じ「高度型」「特殊型」など3分類に―がん診療提供体制検討会
がん携拠点病院の新要件固まる、2019年4月から新要件に基づくがん体制始まる―がん診療提供体制検討会
地域がん拠点病院、2019年から機能や実績に応じて3区分に―がん拠点病院指定要件ワーキング
拠点病院にABCの区分設け、補助金などに反映―拠点病院の指定要件ワーキング
がんゲノム医療拠点病院、都立駒込病院やがん研有明病院など34施設選定―厚労省
新設される「がんゲノム医療拠点病院」、初回の申請は8月14日まで―厚労省
新設される【がんゲノム医療拠点病院】要件固まる、3年で100人以上の治験等実績が「望ましい」―がんゲノム医療拠点病院等指定要件ワーキング
新設される「がんゲノム医療拠点病院」、中核病院なみの診療体制を敷きゲノム医療を自院で完結―がんゲノム医療拠点病院等指定要件ワーキング
がんゲノム医療、自分に最適な抗がん剤見つかる可能性は10-20%にとどまることなど説明を―がんゲノム医療推進コンソーシアム運営会議
がんゲノム医療を牽引する「中核拠点病院」として11病院を選定―がんゲノム医療中核拠点病院等指定検討会
がんゲノム医療を提供できる中核病院を、本年度(2017年度)中に7-10施設指定—がんゲノム医療懇談会
がんゲノム医療、当面は新設する「がんゲノム医療中核拠点病院」で提供―がんゲノム医療懇談会
がんとの闘いに終止符打つため、広く関係者が集い世界水準の「ゲノム医療」推進―厚労省
特定機能病院、「第三者評価の受審」「改善状況の公表」を承認要件に―特定機能病院・地域医療支援病院あり方検討会
特定機能病院に「第三者評価受審と指摘事項の公表」求めてはどうか、特定機能病院側は「厳しい」と反論―特定機能病院・地域医療支援病院あり方検討会(2)
地域医療支援病院、「医師の少ない地域」支援をプラスアルファ要件として設定可能に―特定機能病院・地域医療支援病院あり方検討会(1)
特定機能病院、国と異なる「プロフェッショナルの第三者」視点での評価受審を義務化してはどうか―特定機能病院・地域医療支援病院あり方検討会(2)
医師派遣機能、地域医療支援病院の「すべて」には求めるべきではない―特定機能病院・地域医療支援病院あり方検討会(1)
特定機能病院に第三者評価を義務付けるべきか―特定機能病院・地域医療支援病院あり方検討会(2)
すべての地域医療支援病院が医師派遣等の医師少数区域支援機能を持つべき―特定機能病院・地域医療支援病院あり方検討会(1)
地域医療支援病院、「在宅医療支援」「医師派遣」等の機能をどう要件化すべきか―特定機能病院・地域医療支援病院あり方検討会
地域医療支援病院の承認要件見直しへ議論開始―厚労省・検討会





