難病制度等改正に向けた議論続く、「軽症者のデータ登録」進むようなメリット付与が最大の論点—難病対策委員会
2020.12.23.(水)
難病の病態解明・治療法開発のためには「重症者から軽症者までを網羅した、精緻なデータベース」の構築が必要不可欠であるが、現在は「軽症者のデータ」が抜け落ちている。軽症者がデータ登録を積極的に行うようなメリットが必要であり、その一つとして「データ登録者では、重症化した場合に、助成申請日より遡って医療費助成を行う」ことが考えられるが、どこまでの遡及を認めるべきか―。
また難病等でデータベースは顕名なために、データ登録に当たっては「患者の同意」が必要となるが、この同意は、患者・医師の負担軽減を考慮して「自治体が行う」ことと考えてよいか―。
12月10日に開催された厚生科学審議会・疾病対策部会「難病対策委員会」と、社会保障審議会・児童部会「小児慢性特定疾患児への支援の在り方に関する専門委員会」との合同会議で、こういった議論が行われました。
当初は「年内に意見取りまとめ」の予定でしたが、合同部会では年明けに難病法・児童福祉法の改正内容について議論を続けます。
目次
軽症者がデータ登録をし、後に重症化した場合、「医療費助成」をどこまで遡及して行うか
「指定難病への医療費助成」や「難病医療体制の構築」などの難病対策は、2015年1月に施行された難病法(難病の患者に対する医療等に関する法律)に基づいて実施されています。難病法は、「施行後5年以内を目途に、施行状況を勘案して必要があれば見直しに向けた検討を行う」旨が規定されており、また小児の難病である「小児慢性特定疾患」対策を規定する改正児童福祉法でも、同様の見直し規定があります。
これまでに合同会議で「論点整理」を行い(2019年6月)、下部組織である▼医療費助成の在り方、治療研究の推進、医療提供体制の整備に向けた技術的事項などを検討する「難病・小児慢性特定疾病研究・医療ワーキンググループ」▼療養生活の環境整備、就労支援、福祉支援、小児の自立支援の在り方などに関する技術的事項などを検討する「難病・小児慢性特定疾病地域共生ワーキンググループ」―で専門的な検討を行ってきました(2019年末・2020年初めにそれぞれ報告書を取りまとめ)。当初は「2020年内の意見取りまとめ」が予定されていましたが、新型コロナウイルス感染症の影響で議論が中断したことも踏まえ、年明け(2021年)にも難病法・改正児童福祉法の改正に向けた議論を続けることが千葉勉委員長(関西電力病院院長)から明らかにされました。
改正に向けた論点としては、例えば▼医療費助成の対象とならない「軽症者」のデータ登録推進(精緻なデータベースの構築)▼難病・小児慢性特定疾病のデータベースと、他のデータベース(NDB:National Data Baseなど)との連結解析に向けた環境整備▼医師の負担軽減のために「データ登録のオンライン化」―などがあがっています。軽症から重症までの広範な患者のデータを集積することが、病態解明・治療法開発のために極めて重要となるためです(関連記事はこちらとこちらとこちらとこちらとこちら)。
12月10日の会合でも、▼軽症者登録▼データ登録―などについて議論を深めました。
「軽症者登録」に関しては、これまでに「登録のメリットをどのように付与するか」が重要論点として浮上。データ登録には患者サイドにも医師サイドには時間と費用がかかりますが、軽症者は「医療費助成」の対象とならない(重症者に支援を重点化する)ことから明確なメリットが感じられず、軽症者のデータ登録に患者・医師の双方が消極的であるとの問題点が指摘されています。
このため、これまでに患者サイドのメリットとして、次のような機能を持つ「登録者証」(仮称)の発行を考えてはどうかとの議論が進められています。
▽「登録者証」(仮称)に、地域で利用できるサービスに関する情報の記載を可能とする(登録者証を保有すれば、地域の福祉サービス等の利用がしやすくなると期待される)
▽軽症者が各種福祉サービスを利用する際には「医師の診断書」が必要となることが多いが、「登録者証」(仮称)を「医師の診断書」に代わるものとして取り扱えるようにする(福祉サービス等利用の都度に医師の診断書を得る必要がなくなり、時間的・経済的コストの軽減につながる)
▽急な重症化がみられた場合に、「登録者証」(仮称)保有者については円滑に医療費助成が受けられる(医療費助成を前倒しで受けられる)仕組みを検討する
このうち「医療費助成」について、現在は「重症化したので、医療費助成をお願いしたい」との申請があった時点まで遡って医療費助成が行われていますが、これを「申請前の一定時点まで遡らせることはできないか」という議論が行われています(ただし、当然のことながら「重症化」の前に遡ることはできない)。この点、厚労省健康局難病対策課の尾崎守正課長は「申請に必要となる臨床調査個人票(臨個雇)作成には、多くのケースでは1、2週間、1か月あれば99%の患者がカバーされる」ことを紹介しました。つまり例えば重症化と診断されてから1か月あれば、ほとんどの患者で医療費助成の申請が可能な状態になっていると言えます。逆に考えれば、申請から1か月前まで遡れば「ほとんどのケースで重症化と診断される時点に遡って医療費助成が行える」と言えるかもしれません。
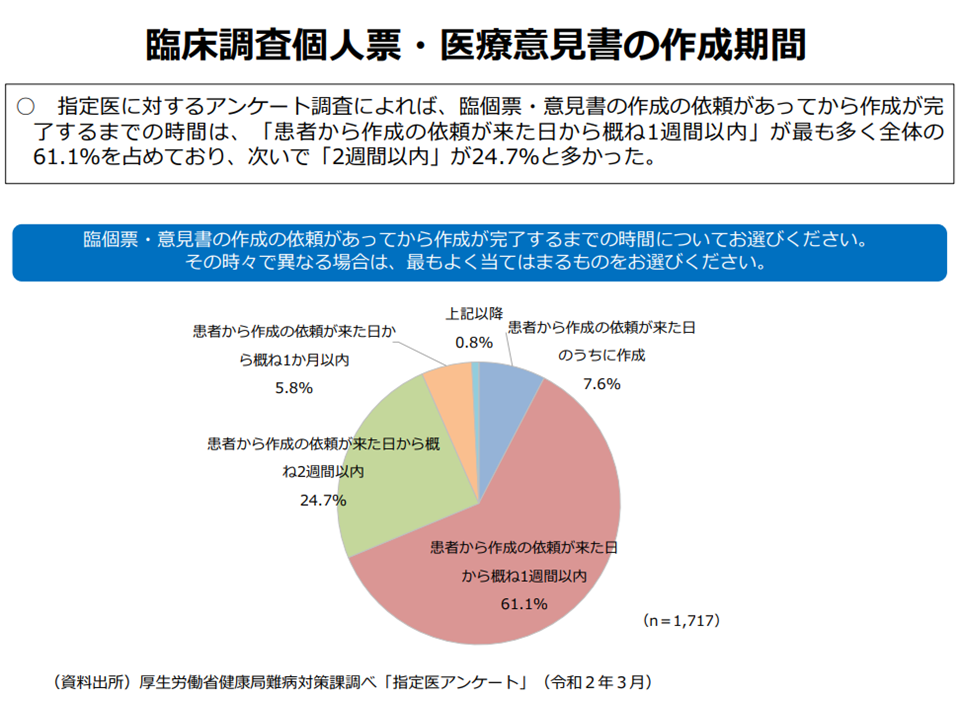
臨個票作成には1、2週間がかかるケースが多いが、1か月みれば99%の患者をカバーできる(難病対策委員会3 201210)
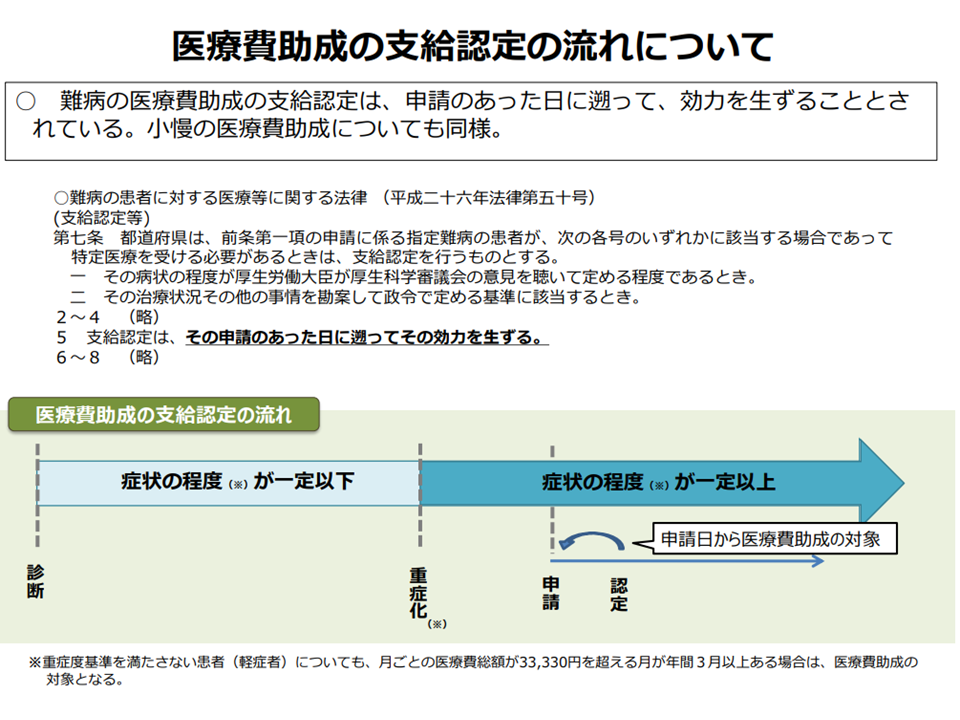
現在は、重症化して医療費助成の申請をした日まで遡って助成が行われているが・・・(難病対策委員会2 201210)
今後、より具体的に「医療費助成をどこまで遡って実施できるか」を詰めていくことになります。
また、▼指定難病と初めて診断された時点で重症度基準を満たしている場合▼「登録者証」保有の患者が軽症高額該当者(軽症だが月額医療費が3万3300円超の月が年に3回以上ある場合には医療費助成が行われる)である場合―についても、公平性の観点から医療費の遡及助成を行うべきではないか、との論点も浮上しました。多くの委員は「医療費助成を認めるべき」との見解を示しており、さらに調整が行われる見込みです。
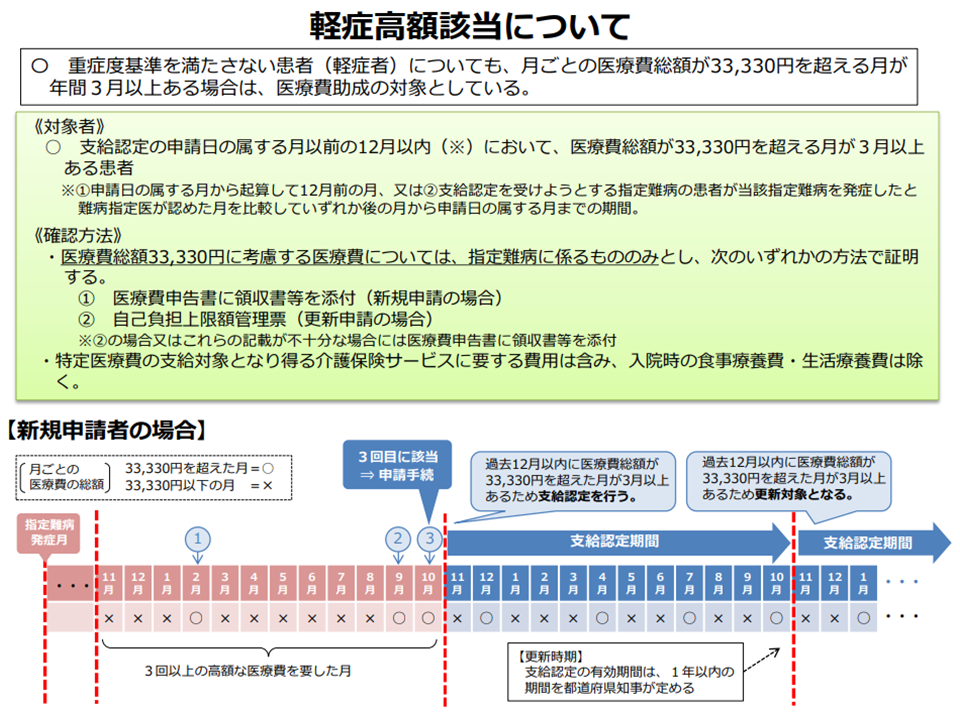
軽症者でも月の医療費が3万3300円超の月が年に3回以上ある場合には医療費助成が行われる(難病対策委員会4 201210)
小児慢性特定疾患では「患者数の多い」疾患もあり、指定難病と同じ枠組みでの検討は困難
また軽症者登録に関しては、「難病患者」と「小児慢性特定疾患患者」とを同じに考えて良いか、という論点も浮上しました。
小児慢性特定疾患には、指定難病と異なり「患者数が限られている」という要件が設けられていないことから、比較的患者数の多い疾患もあります。こうした疾患の軽症者を登録の対象とした場合には、データ登録を行う医師の負担が極めて多くなることが予想されます。このため、賀藤均委員(国立成育医療研究センター病院長)や滝田順子委員(京都大学大学院医学研究科発達小児科学教授)らは「確かに軽症者も含めた全患者のデータがそろうことが理想だが、小児慢性特定疾患について、指定難病と同じ枠組みで軽症者登録を進めることは事実上不可能ではないか。異なる枠組みを考えた方がよい」との見解を示しています。「患者が成人した場合の、小児慢性特定疾患から指定難病への移行」という付随論点もあり、このテーマもさらに議論を深める必要があります。
データ登録の前提となる「患者の同意」、医師が取得すべきか、自治体が取得すべきか
ところで指定難病・小児慢性特定疾患のデータベースでは、患者を特定できる形でデータ登録が行われます。このためデータ登録に当たって「患者の同意」を取得することが条件となります。合同会議では、この同意取得を「医師が行う」べきか、「自治体(都道府県等)が行う」べきか、という論点について議論が継続しています。
医師が行う場合でも、自治体が行う場合でもメリット・デメリットがありますが、12月10日の合同会議では多くの委員から「患者の負担、医師の負担を考慮し、自治体が同意取得することが妥当ではないか」との意見が数多く出ています。ただし多数決で決めるものではなく、医師サイド、自治体サイドの意見も踏まえ、総合的に判断していくことになります。千葉委員長は「都市部の自治体と、地方部の自治体でも状況が異なる」ことを指摘。また自治体サイドからは「自治体の負担軽減等を考慮してほしい」との要望も出ており、さらに議論を詰めていく必要があるでしょう。

データ登録に関する同意を医師・自治体のそれぞれが行う場合のメリット・デメリット(難病対策委員会1 201210)
千葉委員長は「年明け(2021年)に、2回ほどの議論をし、意見を取りまとめたい」との考えを示しています。合同部会の意見を踏まえて、難病法・児童福祉法の改正作業に入ることになりますが、厚労省は「改正法案の国会上程等に関するスケジュール」等については明らかにしていません。
【関連記事】
指定難病の軽症者に「登録書証」交付し、悪化した場合の医療費助成前倒しなど検討—難病対策委員会
指定難病患者等データ、オンライン登録で患者・指定医双方の負担軽減を図れないか—難病対策委員会
医療費助成対象とならない指定難病患者、「登録者証」発行するなどデータ登録を推進―難病等研究・医療ワーキング
指定難病等の「軽症患者」に、医療費助成とは異なる別の支援策を検討してはどうか―難病等研究・医療ワーキング
「難病等の登録法」制定し、軽症者データも集積すべきではないか―難病等研究・医療ワーキング
難病対策の見直し、大前提は「公平性、制度の安定性」の確保—難病対策委員会
難病の治療法開発等のため、軽症者含めた高精度データベース構築が不可欠—難病対策委員会
2020年1月に向け、難病対策・小児慢性特定疾患対策の見直しを検討―厚科審・疾病対策部会
医療費助成の対象となる「指定難病」、2021年度の対象疾患拡大に向けた議論スタート—指定難病検討委員会
膠様滴状角膜ジストロフィーとハッチンソン・ギルフォード症候群を2019年度から指定難病に追加—指定難病検討委員会
「MECP2重複症候群」や「青色ゴムまり様母斑症候群」など38難病、医療費助成すべきか検討開始—指定難病検討委員会
「患者申出を起点とする指定難病」の仕組み固まる、早ければ2019年度にもスタート―難病対策委員会(2)
まず指定難病と小児慢性特定疾患のデータベースを連結し、後にNDB等との連結可能性を検討―難病対策委員会(1)
患者申出を起点とする指定難病の検討、難病診療連携拠点病院の整備を待ってスタート―指定難病検討委員会
2018年度から医療費助成される指定難病は331疾患に、課題も浮上―指定難病検討委員会
特発性多中心性キャッスルマン病など6疾患、指定難病に追加へ―指定難病検討委員会
A20ハプロ不全症など61難病、新たな医療費助成対象への指定に向け検討開始—指定難病検討委員会
2017年4月から医療費助成の対象となる指定難病を24疾病追加を正式了承―疾病対策部会
2017年度から先天異常症候群や先天性肺静脈狭窄症など24疾病を指定難病に追加へ―指定難病検討委員会
先天異常症候群など24疾患を、2017年度から医療費助成の対象となる指定難病に追加―指定難病検討委員会
先天性僧帽弁狭窄症や前眼部形成異常など8疾患、指定難病として医療費助成対象に―指定難病検討委員会
先天性GPI欠損症やAADC欠損症など9疾患、医療費助成される指定難病の対象へ―指定難病検討委員会
神経系や血液系などの領域別に指定難病の追加検討を開始、年内告示を目指す―指定難病検討委員会
医療費助成の対象となる指定難病、早ければ年内にも対象疾病を再び拡大―指定難病検討委員会
7月から医療費助成となる196の指定難病を正式決定―厚科審の疾病対策部会
医療費助成の指定難病196を5月に告示へ―指定難病検討委員会
医療費助成の指定難病を概ね決定、胆道閉鎖症など7月から約200疾病
先天性ミオパチーや筋ジストロフィーなど41疾病、7月から指定難病へ―厚労省検討会





