患者申出を起点とする指定難病の検討、難病診療連携拠点病院の整備を待ってスタート―指定難病検討委員会
2018.8.10.(金)
「患者の申し出を起点として指定難病を検討する」仕組みを今秋(2018年秋)までに構築し、都道府県において難病診療連携拠点病院が概ね整備された時点から、この仕組みを稼働させる(早ければ2019年度から)。その際、「患者の声を迅速に吸い上げる」ことに配慮した仕組みとする―。
8月9日に開催された厚生科学審議会・疾病対策部会の「指定難病検討委員会」で、こうした点について議論を行いました。早ければ9月にも「患者申出による指定難病の検討」制度の詳細が固められます(関連記事はこちらとこちら)。

8月9日に開催された、「第25回 厚生科学審議会 疾病対策部会 指定難病検討委員会」
類似疾患の研究班で、当該疾病が「指定難病の要件」を揃えているかの情報を収集
▼発症の機構が明らかでない▼治療方法が確立していない▼希少な疾病である▼長期の療養が必要である—という要件を満たす「難病」のうち、▼患者数が我が国で一定数(現在は18万人、人口の0.142%未満)に達しない▼客観的な診断基準、またはそれに準ずる基準が確立している—という要件を満たす『指定難病』は、患者の置かれている状況に鑑み医療費助成が行われます(一定の重症度基準を満たす患者に対して)。
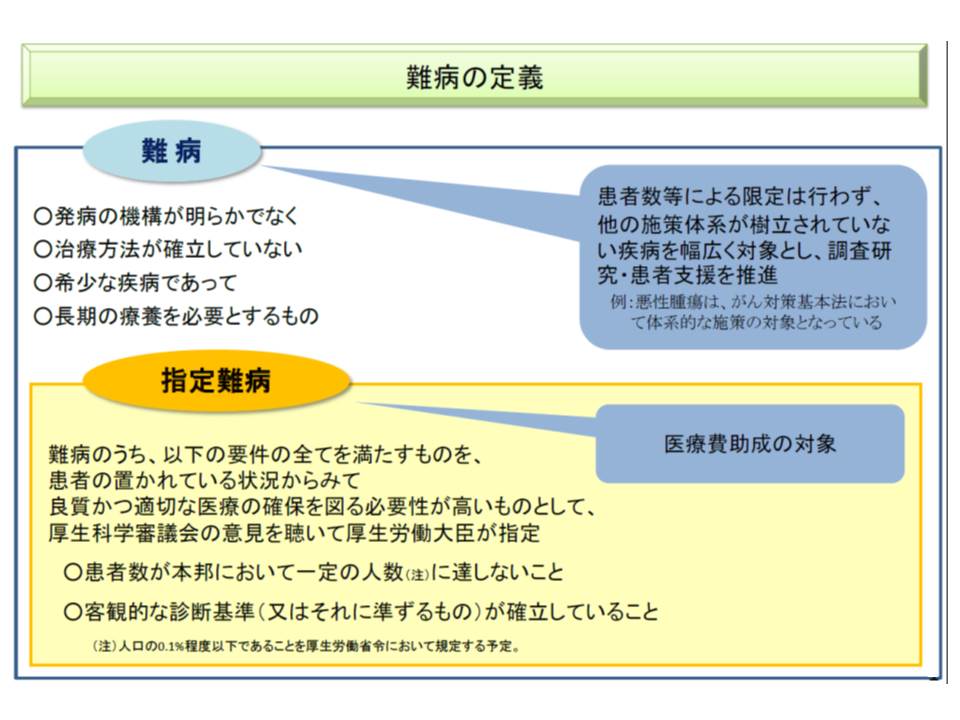
医療費助成対象となる指定難病の要件
どの疾病が指定難病に該当するのか(つまり医療費助成の対象になるのか)は、厚生労働科学研究費補助金事業(難治性疾患政策研究事業)における研究班(以下、研究班)や関係学会から指定難病検討委員会に情報が寄せられ、指定難病検討委員会で上記要件を満たしているかを確認して、決定することになります。
この点、「研究班が設置されていない難病」に罹患している人の声を吸い上げる必要があるとの指摘を受け、昨年(2017年)から「患者からの申し出を起点として、指定難病を検討する」仕組みに関する議論が進められています(関連記事はこちらとこちら)。8月9日の指定難病検討委員会では、厚労省から次のような「検討の枠組み」案が示されました。
(1)患者本人が、かかりつけ医等からの診療情報提供書等を持参して「難病診療連携拠点病院」(以下、拠点病院)の外来を受診し、指定難病の追加について相談(申出)する(家族や主治医、患者会による代理申出も可能)
(2)申出のあった疾病のうち、▼難病の4要件(上記)を満たす▼研究班が存在しない―と考えられる疾病について、「拠点病院」は難病情報センターのホームページ上で同様の申出がないかを確認し、申出がなければ、拠点病院の難病診療連携コーディネーターが厚労省へ連絡する
(3)厚労省は、申出のあった疾病について、拠点病院に▼診療情報提供書▼難病4要件確認のためのチェックリスト―等の情報を求める。また、申出のあった疾病について難病情報センターへ情報提供する(難病情報センターは、当該疾病について申出があったことをホームページ上で公開)。
(4)(2)の情報があった疾病について、指定難病検討委員会で▼既存の指定難病に含まれない▼既存の小児慢性特定疾病に含まれない▼研究班が存在しない―ことなどを確認する(広義の難病に含まれ、研究班のない申出は、基本的にすべて指定難病委員会で確認を行う)
(5)指定難病の検討に資する情報の整理は研究班で行うこととし、▼既存の関連研究班の対象疾病として追加する(原則としてこちらで対応)▼新規研究班を立ち上げる―のいずれで対応するかを指定難病検討委員会で判断し、厚労省へ報告する
(6)研究が進展した結果、「指定難病の検討に資する情報が整理された」と研究班が判断し、研究班から情報提供のあった疾病については、これまでどおり、指定難病検討委員会で指定難病の各要件を満たすかどうかの検討を行う(本取組で研究が開始された疾病については、研究の進捗を指定難病検討委員会に報告する)

患者申出を起点とした指定難病を検討する枠組みのイメージ
さらに8月9日の指定難病検討委員会では、▼(4)の指定難病検討委員会での確認は、当面、「数か月に一度」とする(申出の都度に開催するのではなく、数か月に一度開催し、それまでの申し出をまとめて確認する)▼研究班では「患者数」「発病の機構の解明状況」「効果的な治療法の有無」「長期療養の必要性の有無」「客観的な診断基準の有無」「重症度分類の有無」について情報を収集・整理する(例えば診断基準の構築などは別マターとなる)―ことも確認されました。
委員からは、「拠点病院において、患者の相談(申出)に適切な説明を行う」仕組み(例えば、かかりつけ医が難病と考えても専門医の判断では異なる場合などに、十分に説明を行うことなど)や、「成人に達してない患者からの申出」ルール(ただし成人の患者が1人以上いることという指定難病の要件に変更はない)などを明確にすべきといった注文も出ています。厚労省は、こうした点を整理し、早ければ9月にも「患者申出を起点とした指定難病を検討する仕組み」を確定させたい考えです。この仕組みの稼働は「各都道府県の拠点病院の整備が概ねでき次第」とされています。厚労省は「今年度(2018年度)中に拠点病院を整備してほしい」と都道府県に積極的に依頼しており(現時点では12都県・23病院の整備)、早ければ来年度(2019年度)から「患者からの相談(申出)の受け付け」がスタートする見込みです。
ところで、上記の(2)と(3)は「二度手間」のようにも思えます。この点、厚労省健康局難病対策課の担当者は「拠点病院で、チェックリスト等の情報確認を済ませてから厚労省へ報告を求めるとするとどうしても時間がかかってしまう。『迅速に患者の声を吸い上げる』点を重視し、まず拠点病院から情報提供をしてもらい、それを難病情報センターのホームページにアップする。後に詳細な情報を確認するという仕組みを考えている」と説明しています。
髄膜や中枢神経系に生じた腫瘍、良性でも「指定難病に該当しない」点などを明確化
また8月9日の指定難病検討委員会では、「指定難病の要件」の明確化についても確認が行われました(関連記事はこちら)。
指定難病は、「他の施策体系が樹立していない難病」に罹患した患者を支援・救済するための仕組みです。このため、例えば「がん」や「精神疾患」「感染症」「アレルギー疾患」など他の施策体系が構築されている疾患は、指定難病の対象にはなりません。
この点、「がん」については、「がん登録等の推進に関する法律施行令」(がん登録推進法施行令)で範囲が定められ、詳細が「全国がん登録届け出マニュアル」で明らかにされています。今般、こうした「がん登録」の対象となっている疾患が、指定難病にはそもそも該当しないことを明確にするような見直しが行われます。
例えば、▼髄膜▼脳▼脊髄▼脳神経▼その他の中枢神経系―に発生した腫瘍は、良性であっても「がん登録」の対象となるため(がん登録推進法施行令第1条第2項)、指定難病には該当しません。しかし、それ以外の部位に生じた腫瘍は、良性であれば「がん登録」の対象にならず、指定難病に該当する可能性が出てきます。こうした点を、より明確にすることになります。
ところで、従前「長期療養に該当しない患者が比較的多い疾患は、指定難病には該当しない」点を明確にしてはどうかとの議論がありました。厚労省は、これを受けて「概ね過半数の患者が長期療養が必要である」との要件を追加してはどうかと提案。しかし、錦織千佳子委員(神戸大学大学院医学研究科教授)らから「そもそも『ほとんどの患者について長期療養が必要』である疾患が指定難病であり、うち一定の重症度基準を満たす患者について医療費助成が行われる。長期療養が必要な患者が過半数となれば、大幅な概念の変更になるのではないか。長期療養の必要性と重症度を混同してはいけない」との反発が出され、追加は見送られました(「長期の療養を必要とする」との要件に変更はなし)。
厚労省は、こうした「指定難病の要件」の明確化と、前述した「患者申出を起点とした指定難病を検討する仕組み」の詳細を、早ければ9月にも確定させ、今秋(2018年秋)から、指定難病の追加に関する募集を開始する考えです(指定難病検討委員会の意見等を踏まえて、疾患の追加を行い、2019年度中に改正告示を公布する)。
なお、指定難病の追加は、前述のように研究班や学会からの申請がベースになりますが、一部の申請において「要件を満たすだけのために、医学的にはあり得ない疾患の概念変更」が行われているとの指摘があります。例えば、「近い将来、ほぼ必ずがんになる」疾患について、「がんになる前の前駆症状」のみを切り取って指定難病として申請するといったイメージです。「患者の救済」を考えての操作とは思われますが、厚労省は、こうした操作を行わないよう研究班等に指示する考えです。
【関連記事】
2018年度から医療費助成される指定難病は331疾患に、課題も浮上―指定難病検討委員会
特発性多中心性キャッスルマン病など6疾患、指定難病に追加へ―指定難病検討委員会
A20ハプロ不全症など61難病、新たな医療費助成対象への指定に向け検討開始—指定難病検討委員会
2017年4月から医療費助成の対象となる指定難病を24疾病追加を正式了承―疾病対策部会
2017年度から先天異常症候群や先天性肺静脈狭窄症など24疾病を指定難病に追加へ―指定難病検討委員会
先天異常症候群など24疾患を、2017年度から医療費助成の対象となる指定難病に追加―指定難病検討委員会
先天性僧帽弁狭窄症や前眼部形成異常など8疾患、指定難病として医療費助成対象に―指定難病検討委員会
先天性GPI欠損症やAADC欠損症など9疾患、医療費助成される指定難病の対象へ―指定難病検討委員会
神経系や血液系などの領域別に指定難病の追加検討を開始、年内告示を目指す―指定難病検討委員会
医療費助成の対象となる指定難病、早ければ年内にも対象疾病を再び拡大―指定難病検討委員会
7月から医療費助成となる196の指定難病を正式決定―厚科審の疾病対策部会
医療費助成の指定難病196を5月に告示へ―指定難病検討委員会
医療費助成の指定難病を概ね決定、胆道閉鎖症など7月から約200疾病
先天性ミオパチーや筋ジストロフィーなど41疾病、7月から指定難病へ―厚労省検討会
難病医療支援ネットワーク、都道府県の拠点病院と専門研究者との「橋渡し」機能も担う―難病対策委員会
難病診療連携の拠点病院を支援する「難病医療支援ネットワーク」に求められる機能は―難病対策委員会
小児慢性疾患患者の成人期医療への移行支援体制、都道府県ごとに柔軟に整備―難病対策委員会
患者や家族が指定難病の申請を可能とする仕組み、大枠固まる—難病対策委員会
患者起点で、医療費助成対象となる指定難病へ申請できる仕組みの整備へ―指定難病検討委員会
2017年4月から医療費助成の対象となる指定難病を24疾病追加を正式了承―疾病対策部会
4月から入院患者の食事負担が増額となるが、指定難病患者などでは据え置き―厚労省
指定難病患者の「高額療養費算定基準」とレセプトへの「特記事項」への記載を整理―厚労省
難病対策の基本方針、16年度中に代表的な疾病に対する医療提供体制モデル構築―厚労省





