7対1などの重症患者割合、看護必要度と診療報酬請求区分との相関を検証し、負担軽減を進めよ—日病協
2017.9.21.(木)
7対1病棟などの施設基準となっている重症患者割合(重症度、医療・看護必要度の基準を満たす患者割合)について、現在の「重症度、医療・看護必要度」による測定方法と、「診療報酬請求区分」による測定方法とで相関があるかどうかなどの検証を進めるべき—。
全国公私病院連盟や国立大学附属病院長会議、日本病院会、全日本病院協会など14の病院団体で構成される日本病院団体協議会は9月21日に緊急記者会見を開催。原澤茂議長(全国公私病院連盟常務理事、埼玉県済生会支部長、埼玉県済生会川口医療福祉センター総長)と山本修一副議長(国立大学附属病院長会議常置委員長、千葉大学医学部附属病院長)が、このような見解を明らかにしました。
また2018年度の次期診療報酬改定では、現場の混乱を避けるために、「重症度、医療・看護必要度」による測定方法と「診療報酬請求区分」による測定方法との選択制を認めてはどうかとも提案しています。

9月21日の緊急記者会見を行った、日本病院団体協議会の原澤茂議長(全国公私病院連盟常務理事、埼玉県済生会支部長、埼玉県済生会川口医療福祉センター総長、向かって右)と山本修一副議長(国立大学附属病院長会議常置委員長、千葉大学医学部附属病院長、向かって左)
現場の混乱も考慮し、2018年度改定では測定方法の「選択」を認めてはどうか
診療報酬調査専門組織「入院医療等の調査・評価分科会」(以下、入院医療分科会)において、2018年度の入院医療改革に関する検討が進められており、「重症度、医療・看護必要度」(以下、看護必要度)も重要検討課題に据えられています。
現在、7対1病棟では、入院患者について毎日、看護必要度のABC項目それぞれを測定し、▼A項目2点以上・B項目3点以上▼A項目3点以上▼C項目1点以上—の患者(重症患者)割合については「25%以上でなければならない」という施設基準が定められています。また10対1病棟では、「毎日測定する」ことが義務付けられ、重症患者割合が一定以上であれば加算で評価されます。
入院医療分科会では、この評価手法が異なる点をどう考えるかという論点を示したほか、「測定方法の妥当性」も検討課題の1つとしています。重症患者の測定は、上記のとおり「▼A項目2点以上・B項目3点以上▼A項目3点以上▼C項目1点以上」とされていますが、医療現場にとって毎日の測定が相当な負担になっており(とくに病棟の看護師、医事課、さらにC項目追加で医師の負担も増大)、これを「軽減してほしい」との要望が多数あります。
そこで入院医療分科会では、診療報酬請求区分と看護必要度A・C項目との解析を行い、現在の「看護必要度に基づく重症患者割合」の測定結果と、「診療報酬請求区分に基づく重症患者割合」の測定結果とを比較し、両者にどのような分布の違い・相関関係があるかを検証することを決定しました。仮に、両者に一定の相関が認められれば、診療報酬請求区分による重症患者割合を施設基準として設定し、現場の負担を軽減していくことも期待できます(診療報酬請求区分は、DPC病院であればEF統合ファイルから抽出可能)(関連記事はこちら)。
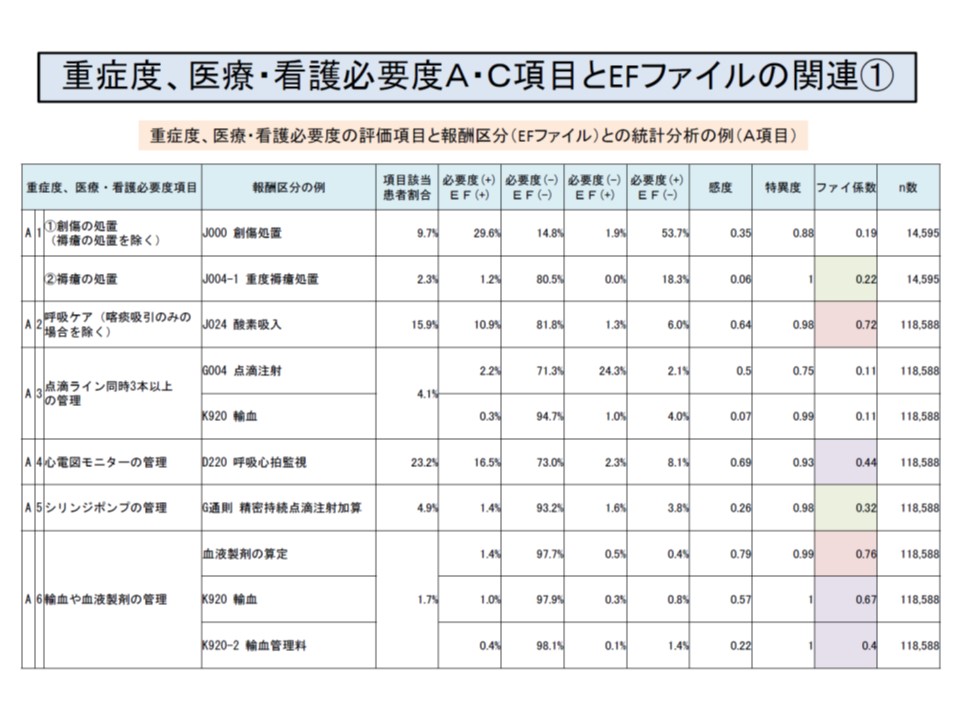
看護必要度の各項目と、診療報酬の項目には、関連の深いもの(ファイ係数が高い、0.7以上)ものから、関連の薄いもの(ファイ係数が小さい、0.3未満)までさまざまある
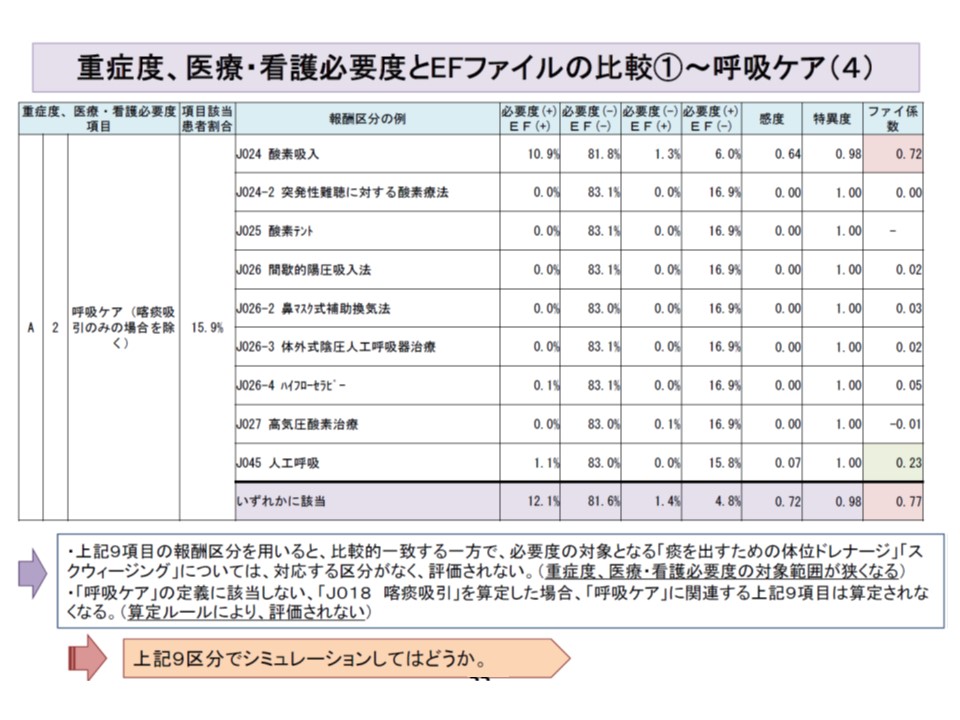
いくつかの診療報酬を組み合わせることで、看護必要度の項目との関連がより深くなることもあり、そういった工夫を随所で行う
この検証に対し、入院分科会では一部委員から「検証する意味がない」との批判がありますが、9月21日の記者会見で日病協の山本副議長は「現場の負担軽減につながることを期待したい。是非、進めるべきである」との考えを明確にしました。9月15日の記者会見において原澤議長の発言(「検証は進めるべきだが、2018年度診療報酬改定での置き換えは無謀」と受け取ることが可能)から、「日病協は消極的」と誤解を受ける可能性があったため、緊急記者会見を開き「日病協は検証や負担軽減に積極的に取り組むべきと考えている」との姿勢を改めて明確にしたものです。
もっとも、2018年度診療報酬改定で一気に「診療報酬請求区分に基づく重症患者割合の測定」に移行するとなれば、現場に混乱が起こる可能性も考えられます。山本副議長はこの点を踏まえ、現在の「看護必要度に基づく重症患者割合」の測定結果に加えて、「診療報酬請求区分に基づく重症患者割合」の測定結果を『新たな選択肢』とし、「医療機関が自ら選択できる」ような方向としてはどうかと提案しています。具体的な選択方法については、これからの議論になりますが、例えば病院長が「自院では医療現場の負担軽減を進める。このため診療報酬請求区分での測定方法とする」といった判断が考えられるのではないかともコメントしています。


療養病棟、リハビリ提供頻度などに着目した評価を検討―入院医療分科会(3)
看護必要度該当患者割合、診療報酬の算定状況から導けないか検証―入院医療分科会(2)
DPCデータの提出義務、回復期リハ病棟や療養病棟へも拡大か―入院医療分科会(1)
入院前からの退院支援、診療報酬と介護報酬の両面からアプローチを—入院医療分科会(3)
地域包括ケア病棟、初期加算を活用し「自宅からの入院患者」の手厚い評価へ—入院医療分科会(2)
看護必要度該当患者割合、7対1と10対1で異なっている活用方法をどう考える—入院医療分科会(1)
療養病棟、医療区分2・3患者割合を8割・6割・4割ときめ細かな設定求める意見も—入院医療分科会
回復期リハ病棟、「退院後のリハビリ提供」の評価を検討—入院医療分科会(2)
地域包括ケア病棟、「自宅からの入棟患者」割合に応じた評価軸などが浮上—入院医療分科会(1)
看護必要度、2018年度改定だけでなく将来を見据えた大きな見直しを行うべきか—入院医療分科会
退院支援加算、「単身高齢者などへの退院支援」ルールを求める声—入院医療分科会(3)
地域包括ケア病棟、機能に応じた「点数の細分化」案が浮上か—入院医療分科会(2)
看護必要度割合は7対1病院の7割で25-30%、3割の病院で30%以上—入院医療分科会(1)
地域包括ケア病棟の2分論、少なくとも2017年度データを見てから議論すべき—日病協
回復期機能、報告病床数は少ないが、機能は果たしている—日病協・原澤議長
DPCの激変緩和措置や重症度係数などに代わる措置を早急に検討すべき—日病協
日病協が2018年度改定で第1弾の総論的要望、第2弾要望に当たっては事前に厚労省と協議も
2018年度改定に向け、看護必要度における内科系疾患の評価充実など8項目を要望―日病協
看護必要度や在宅復帰率など、7対1入院基本料の見直し論議は最低限にすべき―日病協
病院による在宅医療提供、設立母体で可否を定めることは問題―日病協・神野議長
介護給付費分科会に、療養病床特別部会の病院代表委員の参画を求める―日病協
病棟群単位の入院基本料は厳しい、ICU廃止し7対1に統合するような動きを懸念―日病協
7対1の重症者割合25%は厳しすぎる、「病棟群別の入院料」は恒久措置にすべき―日病協・楠岡議長
7対1病院、10対1などへの移行見据え「病棟群単位の入院基本料」を認める―中医協総会
16年度診療報酬改定に向け、「病棟群単位の入院基本料」や「救急の評価充実」を改要望―日病協
病棟群単位の入院料や夜勤72時間ルールの見直しなどを要望―日病協
日病協、16年度報酬改定に向け「病棟群単位の入院基本料」要望を固める
16年度診療報酬改定に向け「病棟群単位の入院基本料」要望へ―日病協



