2017年度DPC退院患者調査、「医療の質」の担保を認―中医協総会(2)
2019.2.14.(木)
2017年度における「DPC制度導入の影響」を調査したところ、計画外の再入院率や再転棟率については、前年度と変わっておらず、「粗診粗療」は生じず、医療の質が担保されていることが分かった。また「平均在院日数の短縮」と「病床利用率の向上」とを両立できていることも明らかとなった―。
2月13日に開催された中央社会保険医療協議会総会と、これに先立って開催された中医協の「診療報酬基本問題小委員会」に、こういった状況が報告されました。

2月13日に開催された、「第192回 中央社会保険医療協議会 診療報酬基本問題小委員会」
目次
計画外の再入院率等の上昇傾向にストップ、急性期病院全体で医療の質を確保
DPC/PDPSのような包括支払方式では、診療の標準化・効率化が期待できる一方で、粗診粗療が生じはしないかという懸念が常に付きまといます。そこで厚生労働省は、DPC対象病院・準備病院等に対して詳細な診療データの提出を求め(義務化されている病院も)、これを集計・分析し毎年度公表しています【退院患者調査】。この集計・分析結果等を中医協で評価し、「経営のみを追求し、粗診粗療が生じていないか」「医療の質が下がっていないか」を確認しているのです。
今般、中医協に2017年度の退院患者調査結果が報告されました。
粗診粗療が生じていないか、を判断する指標としては、「再入院率」「再転棟率」があげられます。
DPCにおいても、入院期間に応じて算定点数が逓減します。このため、収益アップのためには、「早期の退院(遅くとも当該診断群分類の平均在院日数である入院期間II以内)を目指し、回転率を上げる」ことが重要となります。しかし、この早期退院のみを考え、例えば「治療が不十分なまま」に、あるいは「患者の回復が不十分なまま」に患者を退院させれば、退院後に患者の容体が悪化し、短期間に再入院するケースが増えてきます。
また、同じ病院の中に「急性期病棟(DPC)」と「回復期や慢性期の病棟(地域包括ケアや療養病棟など)」とを併設しているケアミクス病院では、同様の論理で「DPC病棟 → 回復期等の機能を持つ病棟」への転棟を過度に促進し、転棟後に患者の容体が悪化し、「回復期等の機能を持つ病棟 → DPC病棟」への再転棟となるケースが増えてきます。
こうしたことから、DPC病棟において十分な治療等が行われているか(=粗診粗療が行われていないか、医療の質が担保されているか)を見る指標として、「再入院率」「再転棟率」が重視されているのです。
もっとも、がん治療などにおいては、例えば「手術後、一度、退院等して十分に体力等の回復を図り、後に再入院して抗がん剤や放射線治療を行う」という具合に、「再入院・再転棟を計画的に行う」ケースもあります。こうした再入院は「粗診粗療の結果」とは言えないでしょう。
そこで、粗診粗療が行われていないかを的確に見る指標として、「計画外の再入院・再転棟率」が重要となってきます。この「計画外の再入院・再転棟率」は、2016年度から17年度にかけて大きく変化しておらず、「粗診粗療は生じていない」「医療の質は一定程度担保されている」と、厚労省保険局医療課の森光敬子課長は分析しています。
【I群(大学病院本院)】
▼計画外の再入院率:16年度・3.3% → 17年度・3.3%(増減なし)
▼計画外の再転棟率:16年度・0.00% → 17年度・0.00%(増減なし)
【II群(大学病院本院並みの医療提供を行う病院)】
▼計画外の再入院率:16年度・4.2% → 17年度・4.2%(増減なし)
▼計画外の再転棟率:16年度・0.01% → 17年度・0.01%(増減なし)
【III群(I群・II群以外の病院)】
▼計画外の再入院率:16年度・4.5% → 17年度・4.5%(増減なし)
▼計画外の再転棟率:16年度・0.08% → 17年度・0.08%(増減なし)
【DPC準備病院】
▼計画外の再入院率:16年度・4.2% → 17年度・4.1%(0.1ポイント改善)
▼計画外の再転棟率:16年度・0.19% → 17年度・0.20%(0.01ポイント悪化)
【出来高病院(データ提出加算取得病院)】
▼計画外の再入院率:16年度・4.3% → 17年度・4.2%(0.1ポイント改善)
▼計画外の再転棟率:16年度・0.30% → 17年度・0.29%(0.01ポイント改善)
2012-15年度の「予期されぬ再入院率」については、若干の増加(悪化)傾向にありましたが、2016年度以降、この傾向にストップがかかり、「医療の質が担保されている」と見ることができそうです。
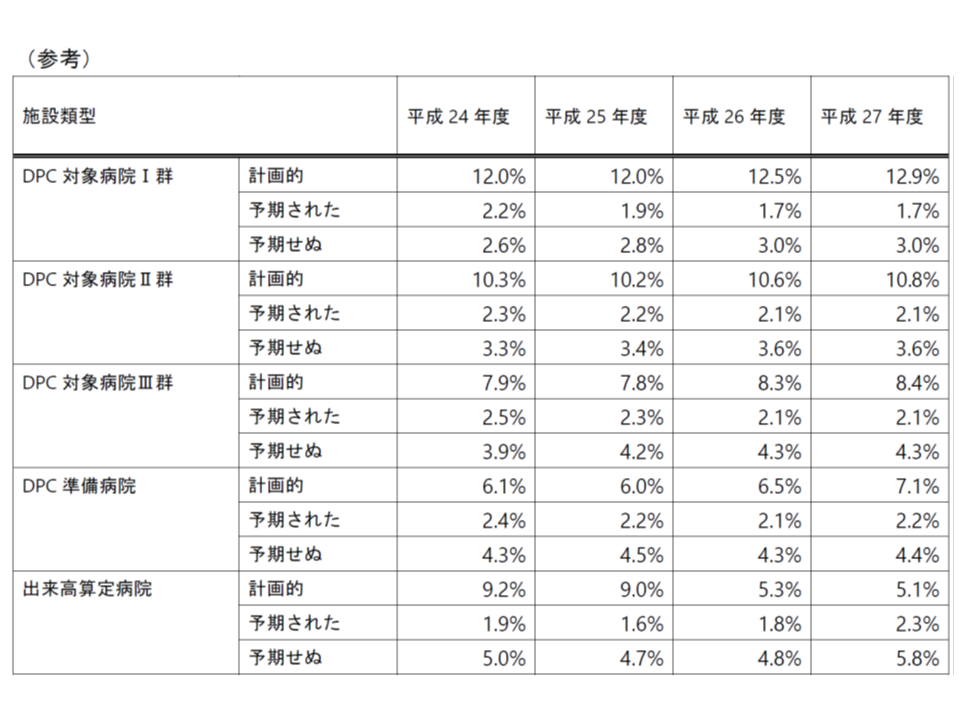
なお、この再入院率等については、2015年度調査まで「計画的」「予期された」「予期されぬ」の3分類となっていたため、2分類に変更された2016年度以降調査との比較は困難です。
急性期病院全体として、「平均在院日数の短縮」と「病床利用率の向上」とを両立
上述したように、DPC病院においても収益増のためには、「早期の退院(遅くとも当該診断群分類の平均在院日数である入院期間II以内)を目指す」ことが重要です。
これを裏付けるように、平均在院日数は短縮傾向にあります。在院日数の短縮は、「病院の収益」という面だけではなく、「ADL低下の予防」「院内感染リスクの提言」「早期の社会復帰による患者のQOL向上」という面でも大きなメリットがあります。また大学病院本院以外のDPC病院に限れば、「医療の質を維持した上での在院日数を短縮」は、「診療密度の向上」(係数の高いDPC特定病院群の要件の1つ)にもつながります(逆に言えば、診療密度向上のためには、在院日数の短縮が重要となる)。
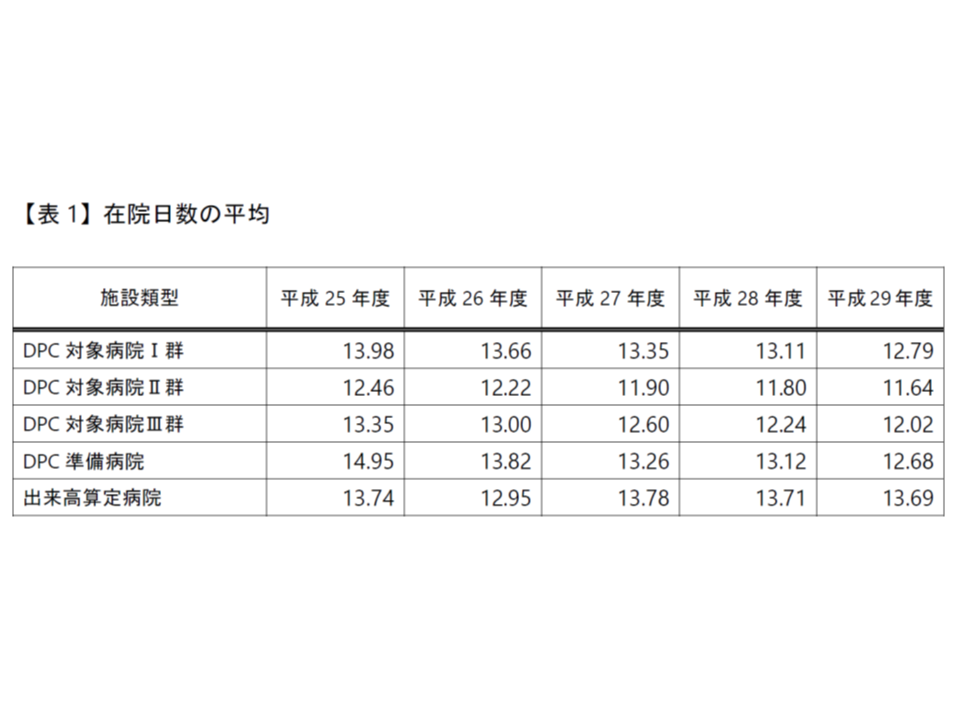
しかし、単に在院日数を短縮するだけでは、「空床」を生み、逆に収益の悪化を招いてしまいます。そこで、在院日数の短縮と併せて、新規患者獲得(紹介患者の確保や、重症救急搬送患者の受入れなど)を同時に進めることが重要になるのです。
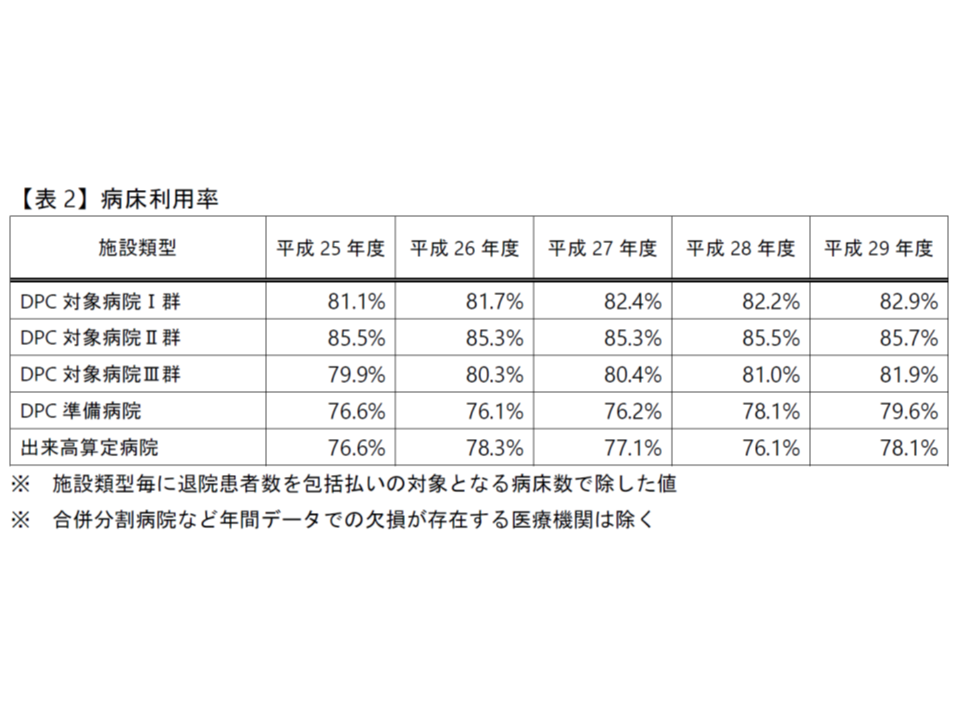
この点、全体として病床利用率は下表のように「上昇傾向」にあることが分かりました。なかなか難しい、「平均在院日数の短縮」と「病床利用率の向上」とを、急性期病院全体として両立できている格好です。
中医協では、診療側の松本吉郎委員(日本医師会常任理事)から「DPC病棟を退院した患者の多く(70-85%程度)は、自宅等へ退院し自院の外来を受診することになる。その後の状況についても、追跡していく必要があるのではないか」との提案がありました。森光医療課長は、他の入院医療に関する調査結果と併せて、「後の状況」を把握・分析していく考えを示しています。
なおグローバルヘルスコンサルティング・ジャパン(GHC)では、間もなく、退院患者調査のデータを次世代型病院経営支援ツール「病院ダッシュボードχ」に反映させます。ご期待ください。
先進医療A、多焦点眼内レンズ用いた水晶体再建術や陽子線治療などの実施が多い
2月13日の中医協総会では、先進医療の状況報告も行われています。

2月13日に開催された、「第408回 中央社会保険医療協議会 総会」
先進医療には、薬事承認等を受けている医薬品・医療機器等を用いる「先進医療A」(現在28技術)と、薬事承認等を受けていない医薬品・医療機器等を用いる「先進医療B」(現在64技術)があります。
いずれも、保険適用されていない医療技術(先進医療)について、保険診療との併用を認めることで症例を確保しやすい環境を整え、効果検証等を踏まえて「将来的な保険導入」を目指す仕組みです。
保険導入に向けて、各技術がどのような成果をあげているのか、その進捗状況を定期的に中医協でチェックすることとなっており、今般、「2017年7月から2018年6月までの実績」が厚労省保険局医療課の古元重和企画官から報告されたものです(十分な効果なく、漫然と実施することは、医療安全・医療保険財源など様々な面から許されない)。
▽先進医療A
・794施設で、2万7832人の患者に実施
・総費用は274億2000万円で、うち患者負担は85.9%にあたる235億7000万円
・実施件数・費用等が大きなものとして、▼多焦点眼内レンズを用いた水晶体再建術(2万3859人の患者に実施し、総費用170億円強、うち患者負担総額は156億円強、1件当たり患者負担は66万円弱)▼陽子線治療(1663人の患者に実施し、総費用は54億円強、うち患者負担総額は45億円強で、1件当たり患者負担は271万円強)▼重粒子線治療(1008人の患者に実施し、総費用34億円強、うち患者負担総額は32億円弱、1件当たり患者負担は313万円強)―など
▽先進医療B
・233施設で、707人の患者に実施
・総費用は10億4000万円で、うち患者負担は41.9%にあたる4億4000万円(入院期間等が長く、保険診療部分のシェアが大きくなり、逆に患者負担のシェアが先進医療Aに比べて小さくなる)
・総費用が数百万円から数千万円の技術が多いが、「S-1内服投与、シスプラチン静脈内投与及びパクリタキセル腹腔内投与の併用療法(腹膜播種を伴う初発の胃がん)」では、総費用が1億円強となっている(58人の患者に実施、1件当たり患者負担は8万円弱)
【関連記事】
2019年度消費税対応改定について答申、ただし新点数・薬価等の告示時期は未定―中医協総会(1)
DPC対象の病床数を大幅変更する場合には6か月前までに申請、遅れた場合のペナルティ検討も―中医協総会
2018年度の個別DPC病院における機能評価係数II内訳など公表—中医協総会
DPCの係数を告示、DPC特定群は155病院で機能評価係数IIのトップは帯広厚生病院―2018年度診療報酬改定
DPC・II群要件の診療密度、薬剤料は「最も安い後発品」に置き換えて計算―中医協総会 第386回(3)
2018年度改定に向けDPC改革案まとまる、再入院ルールは厳格化―DPC評価分科会
2018年度DPC改革、体制評価指数や保険診療指数の具体的見直し内容固まる―DPC評価分科会
「診療密度が低く、平均在院日数が長い」病院、DPC参加は適切か—DPC評価分科会(2)
機能評価係数IIの体制評価指数、新医療計画に沿った見直し—DPC評価分科会(1)
I群・II群の機能評価係数、重み付け見直しは行わず、等分評価を維持―DPC評価分科会(2)
DPCの救急医療係数、評価対象が救急医療管理加算などの算定患者でよいのか―DPC分科会
新たな激変緩和措置の大枠固まる、改定年度の1年間のみ報酬の大変動に対応—DPC評価分科会
現行の激変緩和措置は廃止するが、対象期限つきの新たな緩和措置を設定—DPC評価分科会
我が国の平均在院日数短縮は限界を迎えているのか—中医協・基本小委
2017年度機能評価係数II、I群0.0636、II群0.0730、III群0.0675が上位25%ライン—DPC評価分科会(2)
DPCのII群要件を満たす場合でもIII群を選択できる仕組みなど、さらに検討—DPC評価分科会(1)
DPCのI群・II群、複雑性係数やカバー率係数への重みづけを検討へ—DPC評価分科会
DPC、病院が自主的に医療機関群を選択できる仕組みを導入できないか―DPC評価分科会(1)
DPCの機能評価係数II、2018年度の次期改定で再整理―DPC評価分科会
DPCの各種係数を告示、II群は140病院で機能評価係数IIのトップは帯広厚生病院―2016年度診療報酬改定
2017年度のDPC機能評価係数II、I群トップは東海大病院、II群は帯広厚生病院、III群は日立総合病院―厚労省
2018年度診療報酬改定、答申内容を一部訂正―厚労省
【2018年度診療報酬改定答申・速報6】がん治療と仕事の両立目指し、治療医と産業医の連携を診療報酬で評価
【2018年度診療報酬改定答申・速報5】在総管と施設総管、通院困難患者への医学管理を上乗せ評価
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
【2018年度診療報酬改定答申・速報3】かかりつけ機能持つ医療機関、初診時に80点を加算
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定





