DPC・II群要件の診療密度、薬剤料は「最も安い後発品」に置き換えて計算―中医協総会 第386回(3)
2018.1.25.(木)
DPCのII群(DPC特定病院群)要件の1つとなる診療密度について、薬剤に関しては「もっとも安価な後発品」に置き換えて計算する—。
1月24日の中央社会保険医療協議会・総会に提示された「短冊」では、こうした点が明らかにされました(関連記事はこちらとこちら)。「高価な先発品を使用して診療密度を高める」方策がとれなくなり、より公正にII群(DPC特定病院群)病院を選定することが可能となります。

1月24日に開催された、「第386回 中央社会保険医療協議会 総会」
目次
後発品係数・重症度係数の廃止、地域医療係数の組み換えなど実施
2018年度の次期診療報酬改定におけるDPC制度改革の概要は、すでに中医協総会とDPC評価分科会で固められ、メディ・ウォッチでも都度、ご紹介してきました。お浚いをすると、次のような点がポイントと言えます(関連記事はこちら)。
▼3つの医療機関群を維持するが、名称を▽I群→大学病院本院群▽II群→DPC特定病院群▽III群→DPC標準病院群—と変更する
▼機能評価係数IIについて、▽保険診療係数の厳格化(未コード化傷病名の割合に基づく減算の基準値を10%から2%に厳格化する、など)▽地域医療係数の大幅組み換え(体制評価指数を医療計画の見直し内容を踏まえて組み替える、など)▽後発医薬品係数・重症度係数の廃止(後発品使用については、機能評価係数Iで評価)—などの見直しを行う
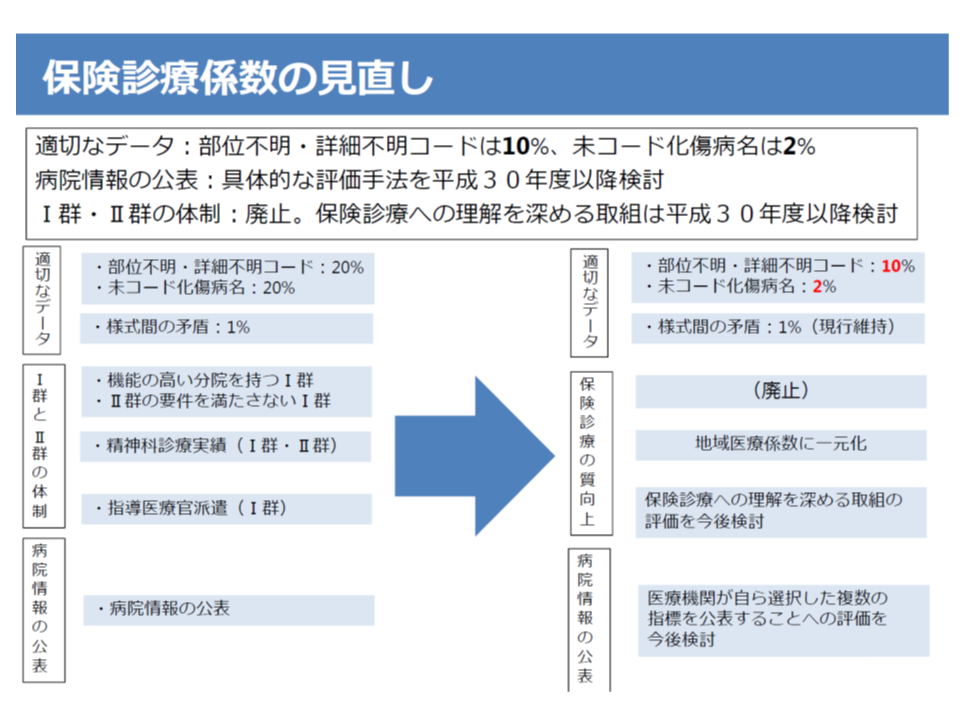
保険診療係数見直しの大枠
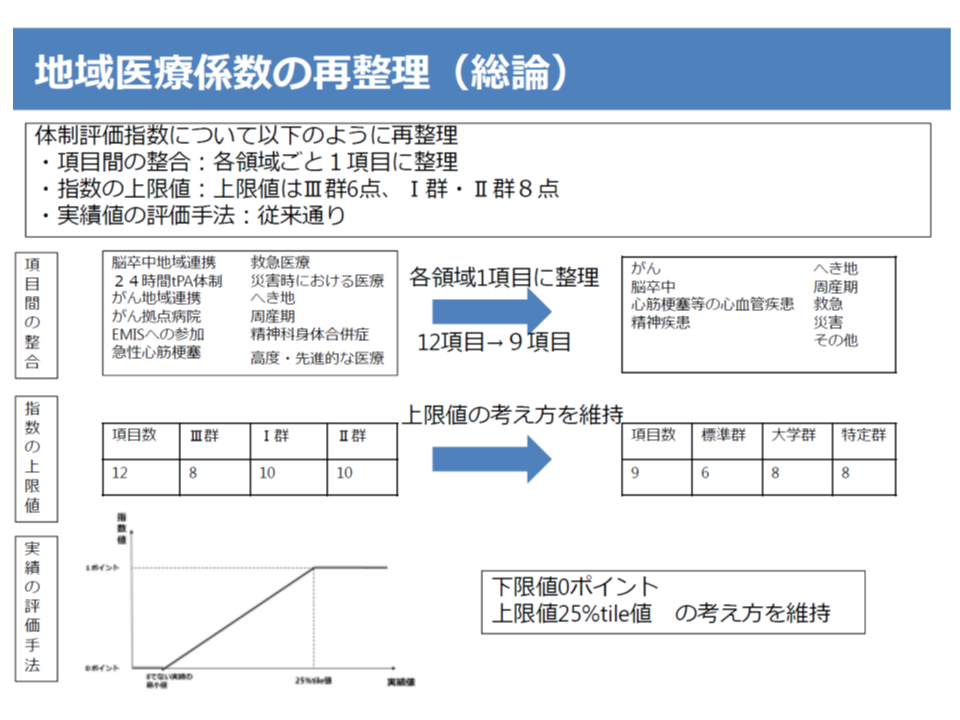
地域医療係数見直しの大枠
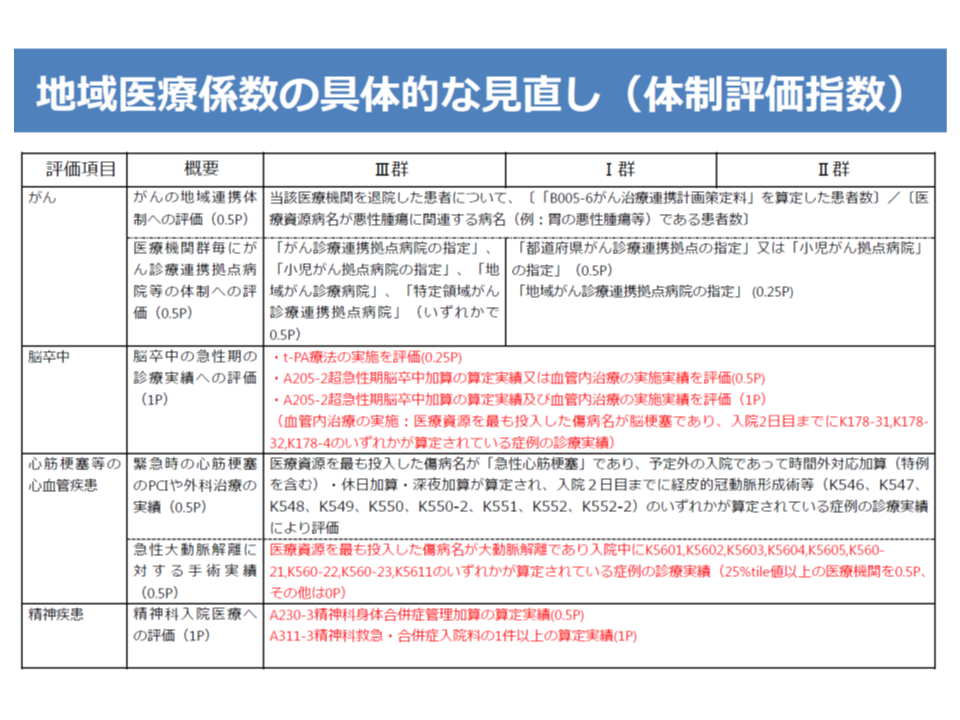
地域医療係数(体制評価指数)の見直し案(1/2)
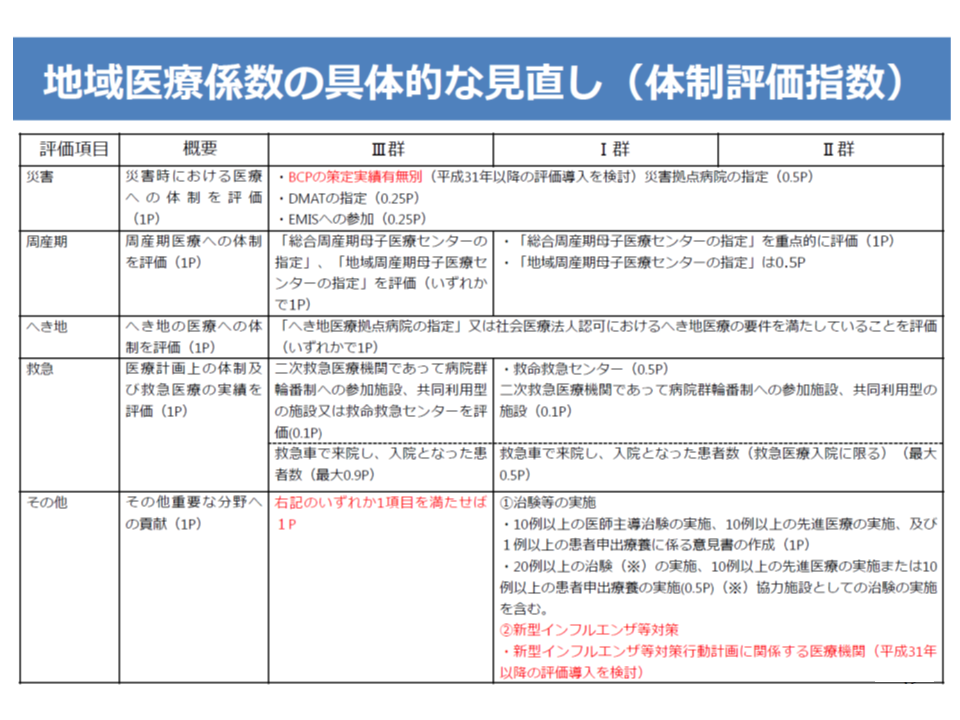
地域医療係数(体制評価指数)の見直し案(2/2)
▼暫定調整係数から機能評価係数IIへの置き換えが完了することに伴い、現在の「激変緩和措置」は廃止するが、診療報酬改定に伴う個別病院の収益変動に対応するため、1年限りの新たな激変緩和措置(推計診療報酬変動率が2%程度を超えないようにする)を設定する
▼短期滞在手術等基本料2と3について、DPCでは算定不可とする(別途、DPCの点数設定D方式によって該当手術・検査のDPC点数を設定する、なおD方式そのものも一部拡大する)

①短期滞在手術等基本料3を、DPCでは点数設定D方式として取り扱う(新点数を設定)、あわせて②D方式の拡大を行う
▼再入院7日ルールについて、「再入院の契機傷病名が合併症の診断群分類(上6桁が180040)である」場合、「再入院の資源傷病名が前回の入院と同一である」場合も、一連の入院と扱うこととする(対象の拡大)
高価な先発品を用いて、恣意的に診療密度を上げる方策はもはや使えなくなる
1月24日の中医協総会では、II群(DPC特定病院群)要件の詳細が明らかにされました。大枠はこれまでと変わっておらず、(1)診療密度(2)初期臨床研修の実施(3)医療技術の実施(4)補正複雑性係数—のいずれもが、I群(大学病院本院群)の「外れ値を除外した最低値」以上であること。

2018年度、II群は、診療密度や医療技術などがI群の最低値(外れ値を除く)以上であるとの要件に変更はない
このうち(1)の診療密度は、「1日当たりの包括範囲出来高平均点数」を全病院の患者構成で補正して計算する点に変わりはありませんが、2018年度からは「薬剤料について、もっとも安価な後発品に置き換えて計算する」ルールが導入されます。
診療密度は、いわば「どれだけ濃厚な医療行為を行っているか」を見る指標ですが、例えば「入院前に外来で実施しておくべき検査を、わざと入院後に実施する」「高価な先発品を用いる」などの手法によって引き上げることが可能です。もちろんこれらの手法は「コスト増」を招きますが、II群(DPC特定病院群)とIII群(DPC標準病院群)との係数の差に着目し「コスト増を伴っても、II群となったほうが病院の収益が良い」と考えるケースも一部にあるようです。今般の新ルール導入によって「高価な先発品」を用いても診療密度は上がらないこととなり、より公正にII群(DPC特定病院群)の選定が行われることになります(関連記事はこちら)。
また(3)の医療技術も大枠は変わっていませんが、外保連(外科系学会社会保険委員会連合)・内保連(内科系学会社会保険連合)の最新データを用いて計算されます。お浚いすると、外科系技術については、「外保連試案9.1版」を用いて▼手術1件あたりの外保連手術指数(外科医師数・手術時間補正後)▼DPC算定病床当たりの外保連手術指数(同)▼手術実施症例件数—を、内科系技術については、「特定内科診療2014年度版」を用いて▼症例割合▼DPC算定病床当たりの症例件数▼対象症例件数—を算出し、6項目中の5項目で、I群(大学病院本院群)の「外れ値を除外した最低値」以上であることが求められます。
なお、2016年度の前回改定で導入された「特定内科診療」の構築に当たり、グローバルヘルスコンサルティング・ジャパン(GHC)が内保連に研究協力を行い、データの分析には次世代型病院経営支援ツール「病院ダッシュボード」やDPC分析ツール「EVE」が活用されました(詳細は内保連グリーンブックに記載)(関連記事はこちら)。
I群病院と出来高病院、在院日数短縮によって、病床利用率も低下してしまっている
なお、1月24日の中医協総会には、2016年度のDPC導入の影響評価に係る調査「退院患者調査」の結果概要も報告されました。近く詳細なデータが公表されます。
平均在院日数を見ると、▼I群:13.12日(前年度から0.24日短縮)▼II群:11.80日(同0.10日短縮)▼III群:12.24日(同0.35日短縮)▼準備病院:13.13日(同0.13日短縮)▼出来高病院:13.71日(同0.07日短縮)—となり、すべてのグループで短縮しています。
また、病床利用率は、▼I群:82.2%(同0.2ポイント低下)▼II群:85.5%(同0.2ポイント向上)▼III群:81.1%(同0.7ポイント向上)▼準備病院:78.2%(同1.9ポイント向上)▼出来高病院:76.0%(同1.1ポイント低下)—となり、明暗が分かれた格好です。I群病院・出来高病院では「平均在院日数が減少し、利用率も下がっている」ことから、入院収益が減少している可能性もあり、早急に対策(新規の重症患者の獲得や、病床規模の見直しなど)を検討する必要があります。
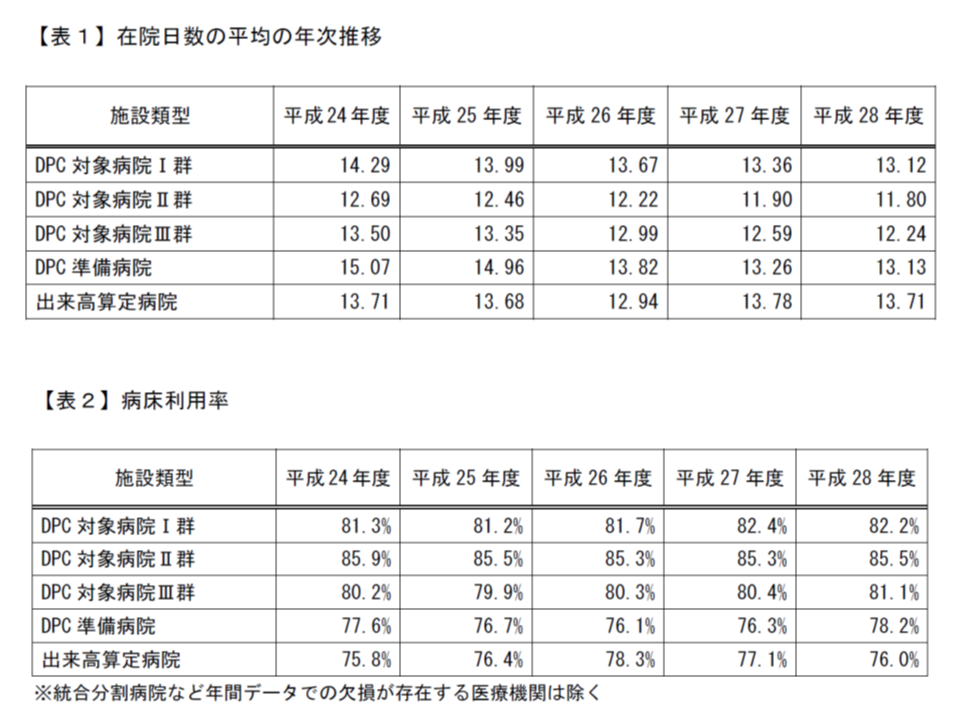
在院日数と病床利用率の経年変化、II群・III群病院などでは在院日数の短縮と同時に利用率向上を達成しており、「新規入院患者の獲得」などがうまく進んでいることが伺える
さらに、医療の質を測定する指標として注目を集める「予期せぬ再入院」割合は、▼I群:3.0%(同増減なし)▼II群:3.6%(同増減なし)▼III群:4.3%(同増減なし)▼準備病院:4.4%(同0.1ポイント上昇)▼出来高病院:5.8%(同1.0ポイント上昇)—となり、準備病院・出来高病院で悪化しています。
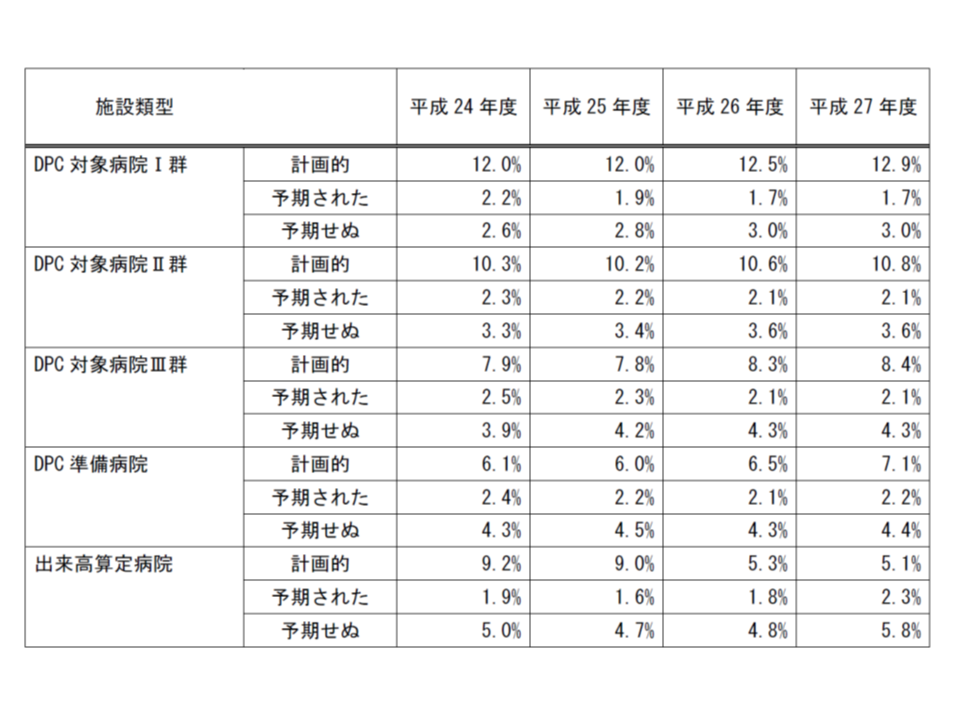
再入院率の経年変化、医療の質を測定する指標である「予期せぬ再入院率」は、僅かながら上昇傾向にあり原因究明が待たれている
【関連記事】
地域包括ケア病棟、自宅等患者を多く受け入れる中小病院の評価を手厚く―中医協総会 第386回(2)
7対1・10対1を再編した急性期一般入院料、重症患者割合をどう設定するか—中医協総会 第386回(1)
2018年度診療報酬改定で、機能分化や地域包括ケア構築を進めよ―中医協・公聴会
ロボット支援手術を、胃がんや肺がん、食道がんなど12術式にも拡大―中医協総会 第384回(1)
2018年度改定、入院料の再編・統合、かかりつけ機能の評価拡充などが柱に―中医協総会 第382回(3)
かかりつけ機能持つ診療所など、初診料の評価アップへ―中医協総会 第382回(2)
7対1・10対1を再編し7つの急性期入院料を新設、重症患者割合が争点―中医協総会 第382回(1)
【2018年度診療報酬改定総点検3】複数医療機関による訪問診療をどこまで認めるべきか
【2018年度診療報酬改定総点検2】ICTの利活用を推進、オンライン診察等の要件はどうなる
【2018年度診療報酬改定総点検1】入院料を再編・統合、診療実績による段階的評価を導入
2018年度改定、年明けからの個別協議に向け各側がスタンスを表明―中医協総会
麻酔科医の術前術後管理の重要性を勘案し、麻酔管理料の評価充実へ―中医協総会 第379回
「専従」要件の弾力運用、非常勤リハビリスタッフの「常勤換算」を認める―中医協総会 第378回
かかりつけ薬剤師の推進目指すが、「かかりつけ」を名乗ることへの批判も―中医協総会 第377回(5)
介護施設を訪問して入所者を看取った場合の医療機関の評価を拡充―中医協総会 第377回(4)
腹膜透析や腎移植、デジタル画像での病理診断などを診療報酬で推進―中医協総会 第377回(3)
療養病棟入院料も再編、20対1看護、医療区分2・3割合50%がベースに―中医協総会 第377回(2)
「入院前」からの外来で行う退院支援、診療報酬で評価―中医協総会 第377回(1)
薬剤9.1%、材料7.0%の価格乖離、診療報酬本体プラス改定も―中医協総会 第376回(3)
退院支援加算2でも、地域連携診療計画加算の算定を可能に―中医協総会 第376回(2)
7対1から療養までの入院料を再編・統合、2018年度は歴史的大改定―中医協総会 第376回(1)
抗菌剤の適正使用推進、地域包括診療料などの算定促進を目指す—第375回 中医協総会(2)
退院支援加算1、「ICT活用した面会」などを弾力的に認める—第375回 中医協総会(1)
安定冠動脈疾患へのPCI、FFR測定などで「機能的虚血」確認を算定要件に—中医協総会374回(1)
地域包括ケア病棟の評価を2分、救命救急1・3でも看護必要度を測定—中医協総会(2)
7対1・10対1基本料を再編・統合し、新たな入院基本料を創設へ―中医協総会(1)
内科などの有床診療所、より柔軟に介護サービス提供可能に―中医協総会(2)
療養病棟入院基本料、2018年度改定で「療養1」に一本化—中医協総会(1)
訪問看護ステーション、さらなる機能強化に向けた報酬見直しを—中医協総会(2)
病院に併設する訪問看護ステーション、手厚く評価をすべきか—中医協総会(1)
診療報酬でも、「同一・隣接建物に住む患者」への訪問で減算などを検討—中医協総会(1)
紹介状なしに外来受診した場合の特別負担、500床未満の病院にも拡大へ—中医協総会(3)
非常勤医師を組み合わせて「常勤」とみなす仕組みを拡大へ—中医協総会(2)
2016年度改定後に一般病院の損益比率は▲4.2%、過去3番目に悪い—中医協総会(1)
保湿剤のヒルドイド、一部に「極めて大量に処方される」ケースも―中医協総会(3)
生活習慣病管理料、エビデンスに基づく診療支援の促進を目指した見直し―中医協総会(2)
ICT機器用いた遠隔診察、対象疾患や要件を絞って慎重に導入を―中医協総会(1)
臓器移植後の長期入院、患者からの「入院料の15%」実費徴収禁止の対象に―中医協総会
要介護者への維持期リハ、介護保険への完全移行「1年延期」へ―中医協総会(2)
回復期リハ病棟のアウトカム評価、次期改定で厳格化すべきか—中医協総会(1)
統合失調症治療薬クロザピン使用促進に向け、精神療養の包括範囲を見直し—中医協総会(2)
向精神薬の処方制限を2018年度改定で強化、薬剤種類数に加え日数も制限へ—中医協総会(1)
医療安全管理部門への「専従医師」配置を診療報酬で評価すべきか―中医協総会(2)
医療体制の体制強化で守れる命がある、妊婦への外来医療など評価充実へ―中医協総会(1)
抗菌薬適正使用に向けた取り組みや医療用麻薬の投与日数をどう考えるか—中医協総会(2)
小児入院医療管理料、がん拠点病院加算と緩和ケア診療加算を出来高評価に—中医協総会
レセプトへの郵便番号記載、症状詳記添付の廃止、Kコードの大幅見直しなど検討—中医協総会
認知症治療病棟でのBPSD対策や入退院支援の在り方などを検討—中医協総会
2018年度から段階的に診療報酬請求事務の効率化や、診療データ活用などを進める—中医協総会
地域包括ケア病棟、「病院の規模」や「7対1の有無」などと関連させた議論に—中医協総会(1)
医療療養2、介護医療院などへの移行に必要な「経過措置」を検討—中医協総会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
複数医療機関による訪問診療を認めるべきか、患者の状態に応じた在宅医療の報酬をどう考えるか—中医協(1)
かかりつけ薬剤師指導料、対象患者は高齢者や多剤処方患者に絞るべきか—中医協総会(2)
生活習慣病の重症化予防、かかりつけ医と専門医療機関・保険者と医療機関の連携を評価―中医協総会(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)
7対1・10対1入院基本料、看護配置だけでなくパフォーマンスも評価する報酬体系に―中医協総会(1)
主治医機能に加え、日常生活から在宅までを診る「かかりつけ医機能」を評価へ―中医協総会(1)
2018年度診療報酬改定に向け、臨床現場でのICTやAIの活用をどう考えるか―中医協総会(1)
2018年度改定に向け入院医療の議論も始まる、機能分化に資する入院医療の評価を検討―中医協総会(1)
2018年度改定に向けた議論早くも始まる、第1弾は在宅医療の総論―中医協総会
2018年度改定に向けDPC改革案まとまる、再入院ルールは厳格化―DPC評価分科会
2018年度DPC改革、体制評価指数や保険診療指数の具体的見直し内容固まる―DPC評価分科会
「診療密度が低く、平均在院日数が長い」病院、DPC参加は適切か—DPC評価分科会(2)
機能評価係数IIの体制評価指数、新医療計画に沿った見直し—DPC評価分科会(1)
I群・II群の機能評価係数、重み付け見直しは行わず、等分評価を維持―DPC評価分科会(2)
DPCの救急医療係数、評価対象が救急医療管理加算などの算定患者でよいのか―DPC分科会
新たな激変緩和措置の大枠固まる、改定年度の1年間のみ報酬の大変動に対応—DPC評価分科会
現行の激変緩和措置は廃止するが、対象期限つきの新たな緩和措置を設定—DPC評価分科会
我が国の平均在院日数短縮は限界を迎えているのか—中医協・基本小委
2017年度機能評価係数II、I群0.0636、II群0.0730、III群0.0675が上位25%ライン—DPC評価分科会(2)
DPCのII群要件を満たす場合でもIII群を選択できる仕組みなど、さらに検討—DPC評価分科会(1)
DPCのI群・II群、複雑性係数やカバー率係数への重みづけを検討へ—DPC評価分科会
DPC、病院が自主的に医療機関群を選択できる仕組みを導入できないか―DPC評価分科会(1)
DPCの機能評価係数II、2018年度の次期改定で再整理―DPC評価分科会





