看護職の夜勤、月に何回・何時間までが妥当なのか調査研究を進めよ―日看協
2019.5.31.(金)
看護職員の夜勤・交代制勤務について、科学的根拠に基づいた改善方策をとる必要がある。また、時間外労働の短縮に努める「200床未満」の病院を助成の対象とすべきである―。
日本看護協会は5月28日に、厚生労働省労働基準局の坂口卓局長に宛てて、こういった内容を盛り込んだ「2020年度予算・政策に関する要望書」を提出しました(日看協のサイトはこちら)。
時間外労働の短縮に努める医療機関への助成、対象を拡大せよ
今般の日看協の要望は、(1)夜勤・交代制勤務者の負担軽減にむけた取り組み推進(2)事業所等で働く保健師の法的位置づけの確保と研修体制の整備―の2点です。ここでは前者「看護職の夜勤・交代制勤務」に焦点を合わせましょう。
看護職には、患者の安全を確保するために「夜勤」や「交代制勤務」が求められますが、これは心身への大きな負荷となります。
翻って看護師の年齢構成を見ると、厚労省の調査によれば、▼平均年齢42.9歳▼40歳代以上女性の割合が高い―ことが分かります。
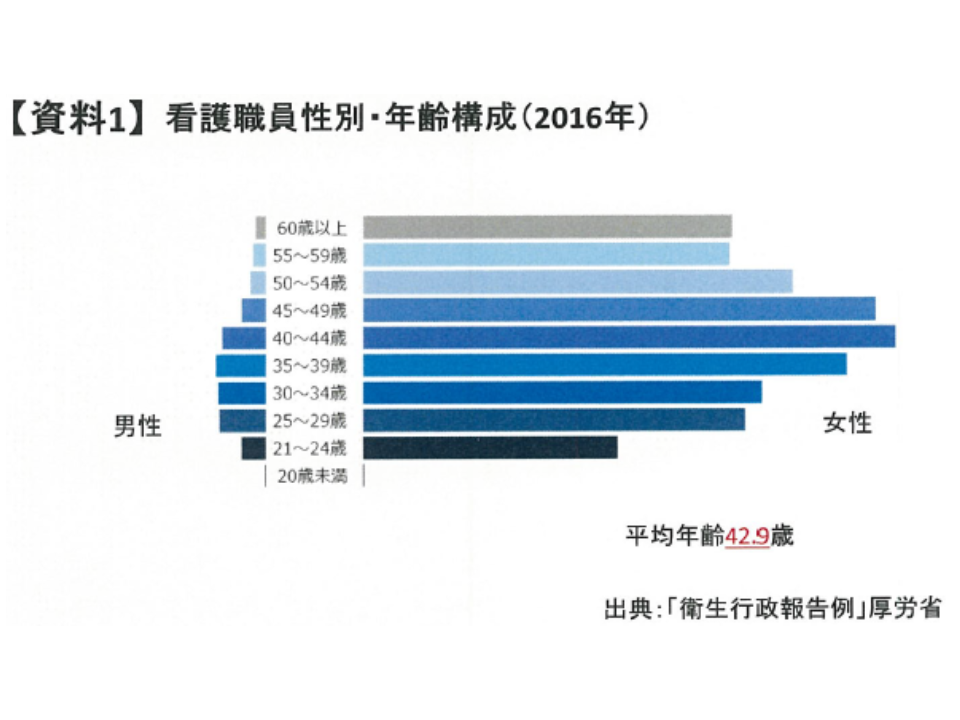
一般に、年齢上昇とともに「夜勤」の負担が重くなることから、看護職の夜勤負担について、これを軽減する仕組み・ルールが必要となってきます。しかし、看護師の夜勤時間を制限するルールは、現在、▼人事院による1965年のいわゆる「ニッパチ」判定(1人夜勤の禁止、夜勤は月平均8日以内など)▼「看護師等の人材確保の促進に関する法律」第3条に基づく基本指針(月8日以内の夜勤体制構築に向けて積極的に努力する必要がある)―しかないのが実情です(診療報酬の入院基本料を届け出るにあたり、「月夜勤時間の平均が72時間以下であること」との基準があり、これが重要な歯止めとなっている)。
また夜勤については、▼月に何回までが望ましいのか▼1か月当たりの総夜勤時間数はどの程度までが望ましいのか▼夜勤後の休息時間はどの程度必要なのか▼年齢の上昇にともなって、夜勤の回数や時間はどう軽減していくべきかなのか―という科学的根拠もありません。
こうした状況の下での夜勤・交代制勤務の継続は、看護職の心身の健康を蝕み、医療安全にも悪影響を及ぼしかねません。そこで日看協は、「夜勤・交代制勤務に伴う負担の軽減のための、効果的な改善方策に向けた調査研究」を行い、それに基づく対策をとるよう求めています。まず「エビデンスを構築せよ」との要望です。
ところで、看護職をはじめとするメディカルスタッフには、今年(2019年)4月から新たな時間外労働上限規制(▼原則として月45時間・年360時間以下▼臨時的な特別の事情がある場合には年720時間以内・月100時間未満▼原則「月45時間」超過は年6月まで)が導入されています(勤務医については2024年4月から別の規制が導入される)。
また、看護職の夜勤・交代制勤務は上述のように「医療安全の確保」を目的としたものです。このため、医療安全を確保しながら、「1看護師当たりの夜勤負担」を軽減しようと思えば、例えば「人材の確保」などが必要となってきます。これは事業主、つまり医療機関の院長にとっては「コスト(人件費)の増加」を意味します。
このため厚労省は、時間外労働の短縮に向けた事業者に対する「補助」(時間外労働等改善助成金【時間外労働上限設定コース】)を行っています。具体的には、▼労務管理担当者への研修▼労働者への研修、周知・啓発▼人材確保に向けた取り組み―などを行う事業所に対し、取り組み内容等に応じて数十万円から数百万円(最高200万円)が助成されます(厚労省のサイトはこちら)。
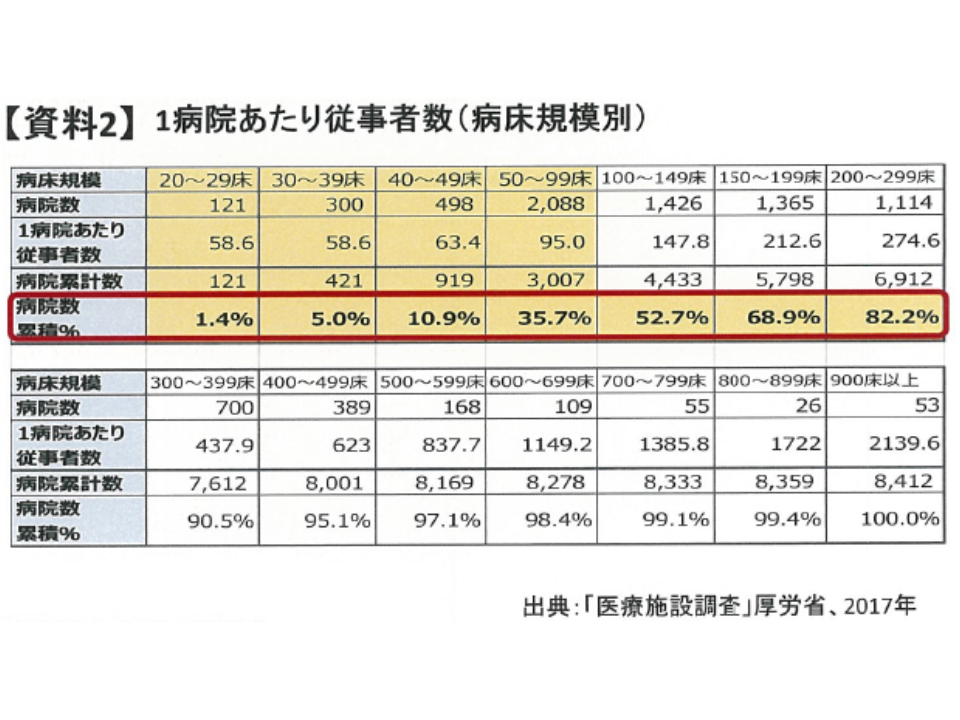
医療機関もこの助成の対象ですが、そもそも「労務管理等を適切に行えてこなかった中小の事業所」を対象とした助成であり、医療機関については「常時雇用する労働者数が100人以下」のところに限定されてしまいます。これは病床規模に換算すれば、概ね「100床未満」となり、病院の4割弱しか対象になりません。
この点、医療機関(病院)は労働集約型であり、一般の企業に比べ「規模に比して従業者数が多い」と言えます。そこで日看協は、対象となる医療機関を「常時雇用する労働者数が300人以下」に拡大するよう提案しています。この提案が実現すれば、概ね「200床未満の病院」までが助成対象となり、全病院の8割強がカバーされる計算になります。
【関連記事】
訪問看護の推進に向け、人材確保等計画の策定やステーション管理者の質向上を―日看協
急性期一般1病棟で、5対1・6対1看護配置を行う場合の加算を新設せよ―日看協
医療ニーズの高い要介護者のケアマネジメント、訪問看護師等がケアマネ支援を―日看協
訪問看護の裾野広げる「機能強化型3訪問看護ステーション」、中小民間病院で設置意向が強い—日看協
高度急性期から慢性期のいずれの機能でも、看護人材の育成・確保が大きな課題—日看協
72時間超の夜勤する看護師が多い病院では、離職率も高い—日看協
7割超の病院で看護部長が病院の経営方針策定に参画、500床以上では9割弱―日看協
医師の働き方改革、入院基本料や加算の引き上げなどで対応すべきか―中医協総会(2)
医師働き方の改革内容まとまる、ただちに全医療機関で労務管理・労働時間短縮進めよ―医師働き方改革検討会
医師の時間外労働上限、医療現場が「遵守できる」と感じる基準でなければ実効性なし―医師働き方改革検討会
研修医等の労働上限特例(C水準)、根拠に基づき見直すが、A水準(960時間)目指すわけではない―医師働き方改革検討会(2)
「特定医師の長時間労働が常態化」している過疎地の救急病院など、優先的に医師派遣―医師働き方改革検討会(1)
研修医や専攻医、高度技能の取得希望医師、最長1860時間までの時間外労働を認めてはどうか―医師働き方改革検討会(2)
救急病院などの時間外労働上限、厚労省が「年間1860時間以内」の新提案―医師働き方改革検討会(1)
勤務員の健康確保に向け、勤務間インターバルや代償休息、産業医等による面接指導など実施―医師働き方改革検討会(2)
全医療機関で36協定・労働時間短縮を、例外的に救急病院等で別途の上限設定可能―医師働き方改革検討会(1)
勤務医の時間外労働上限「2000時間」案、基礎データを精査し「より短時間の再提案」可能性も―医師働き方改革検討会
地域医療構想・医師偏在対策・医師働き方改革は相互に「連環」している―厚労省・吉田医政局長
勤務医の年間時間外労働上限、一般病院では960時間、救急病院等では2000時間としてはどうか―医師働き方改革検討会
医師働き方改革論議が骨子案に向けて白熱、近く時間外労働上限の具体案も提示―医師働き方改革検討会
勤務医の働き方、連続28時間以内、インターバル9時間以上は現実的か―医師働き方改革検討会
勤務医の時間外労働の上限、健康確保策を講じた上で「一般則の特例」を設けてはどうか―医師働き方改革検討会
勤務医の時間外行為、「研鑽か、労働か」切り分け、外形的に判断できるようにしてはどうか―医師働き方改革検討会
医師の健康確保、「労働時間」よりも「6時間以上の睡眠時間」が重要―医師働き方改革検討会
「医師の自己研鑽が労働に該当するか」の基準案をどう作成し、運用するかが重要課題―医師働き方改革検討会(2)
医師は応召義務を厳しく捉え過ぎている、場面に応じた応召義務の在り方を整理―医師働き方改革検討会(1)
「時間外労働の上限」の超過は、応召義務を免れる「正当な理由」になるのか―医師働き方改革検討会(2)
勤務医の宿日直・自己研鑽の在り方、タスクシフトなども併せて検討を―医師働き方改革検討会(1)
民間生保の診断書様式、統一化・簡素化に向けて厚労省と金融庁が協議―医師働き方改革検討会(2)
医師の労働時間上限、過労死ライン等参考に「一般労働者と異なる特別条項」等設けよ―医師働き方改革検討会(1)





