医療法人経営では集約化・大規模化が重要視点、地域医療連携推進法人設立も1方策―福祉医療機構
2020.1.14.(火)
医療法人の経営と事業規模には大きな関係があり、大規模法人ほど赤字割合が小さい。しかし、大規模化のハードルを考えたとき、例えば地域医療連携推進法人を設立して、リスク分散、多様化するニーズへの対応、コストカットなどを進めることも経営安定化の重要な1方策である―。
こうした状況が、福祉医療機構(WAM)が1月10日に公表したリサーチレポート「2018年度 医療法人の経営状況について」から明らかになりました(WAMのサイトはこちら)。
平均では増収・増益となるが、赤字医療法人の割合が増加
今般のリサーチレポートでは、WAMが貸し付けを行っている1248医療法人の昨年度(2018年度)財務諸表データを用いて、医療法人の経営上の課題などを分析しています。
まず2018年度における医療法人の決算状況(平均)を前年度の分析結果と比べると、事業収益(医業収益+介護老人保健施設事業等収益)が8865万8000円・2.6%増加(33億6676万7000円→34億5542万5000円)した一方で、事業費用は7205万8000円・2.2%の増加(33億956万3000円→33億8162万1000円)にとどまり、事業利益は1660万1000円・29.0%の増加(5720万4000円→7380万5000円)となりました。前年度に比べて「増収・増益」という格好です。
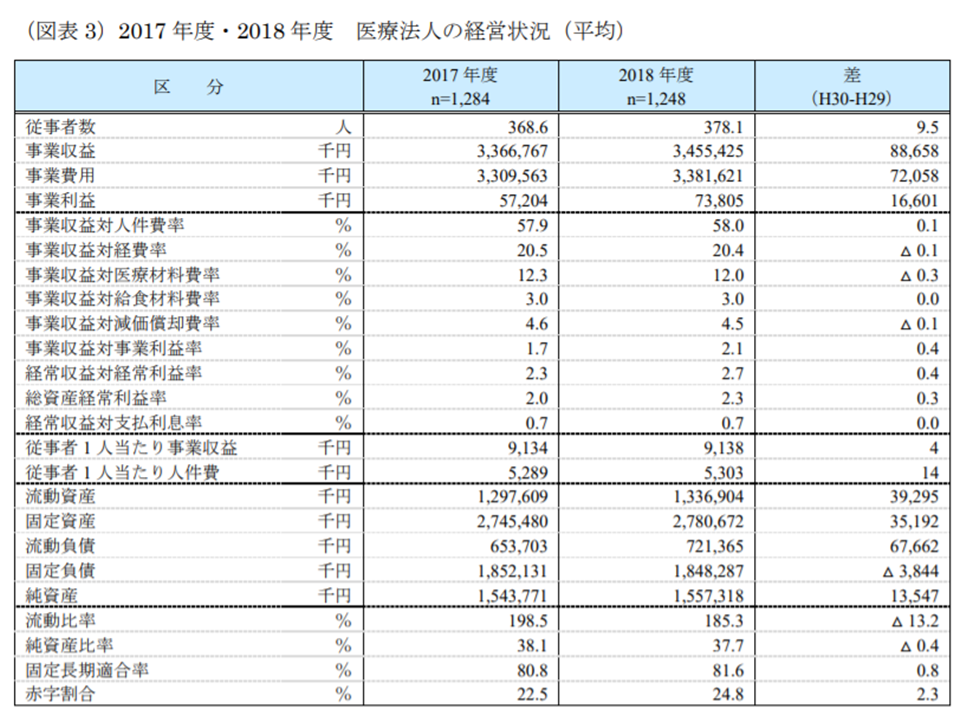
2017年度から18年度にかけて医療法人経営は平均で増収・増益となった(2018年度医療法人経営状況1 200110)
前年度との比較をより精緻に行うために、WAMでは「2017・2018の両年度の財務諸表データを保有する1136医療法人」の経営状況も分析しています。いわゆる「定点調査」であり、全体と同様に「増収・増益」であることが分かりました。具体的には、事業収益が7503万4000円・2.2%増加(34億1679万7000円→34億9183万1000円)したのに対し、事業費用は5519万3000円・1.6%の増加(33億6047万2000円→34億1566万5000円)にとどまり、事業利益は1984万2000円・35.2%増加(5632万5000円→7616万7000円)しています。
人件費は微増(従事者1人当たりでは前年度比0.2%増)しましたが、収入がそれを上回って増加(従事者1人当たりでは前年度比0.4%増)しており、人件費率は前年度比で低下(58.1%→57.9%で、前年度比0.2ポイント減)しています。
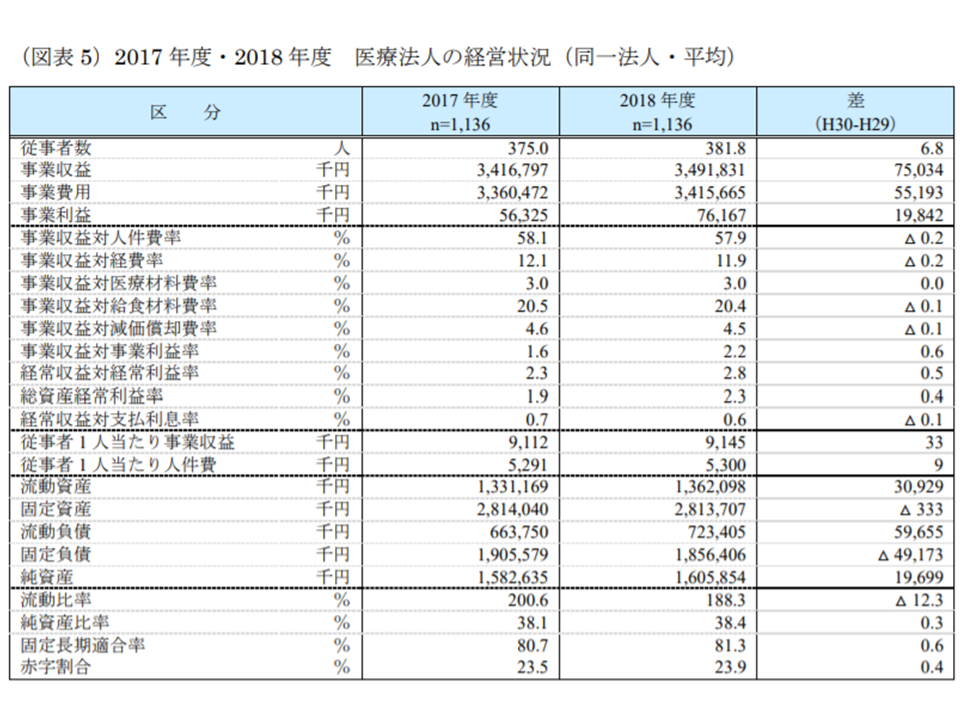
同一医療法人で見ても、2017年度から18年度にかけて増収・増益となった(2018年度医療法人経営状況2 200110)
医療法人の経営安定化には「集約化・大規模化」が極めて重要な視点
平均では、医療法人の経営状況は好転していることが分かりましたが、赤字法人の比率を見ると全体では2017年度:22.5%→2018年度:24.8%で、2.3ポイント増加しています。また、定点調査対象の1136医療法人では、赤字比率は2017年度:23.5%→2018年度:23.9%で、0.4ポイント増加しています。
赤字法人が増加した要因を探るために、WAMでは赤字法人と黒字法人に分けた分析。そこからは、次のような状況が見えてきています。
▽黒字法人のほうが従業員数、事業収益ともに規模が大きい
▽赤字法人では、「各費用項目の対事業収益比率」が軒並み高い
▽赤字法人では、従事者1人当たり事業収益が黒字法人よりも54万2000円も低い
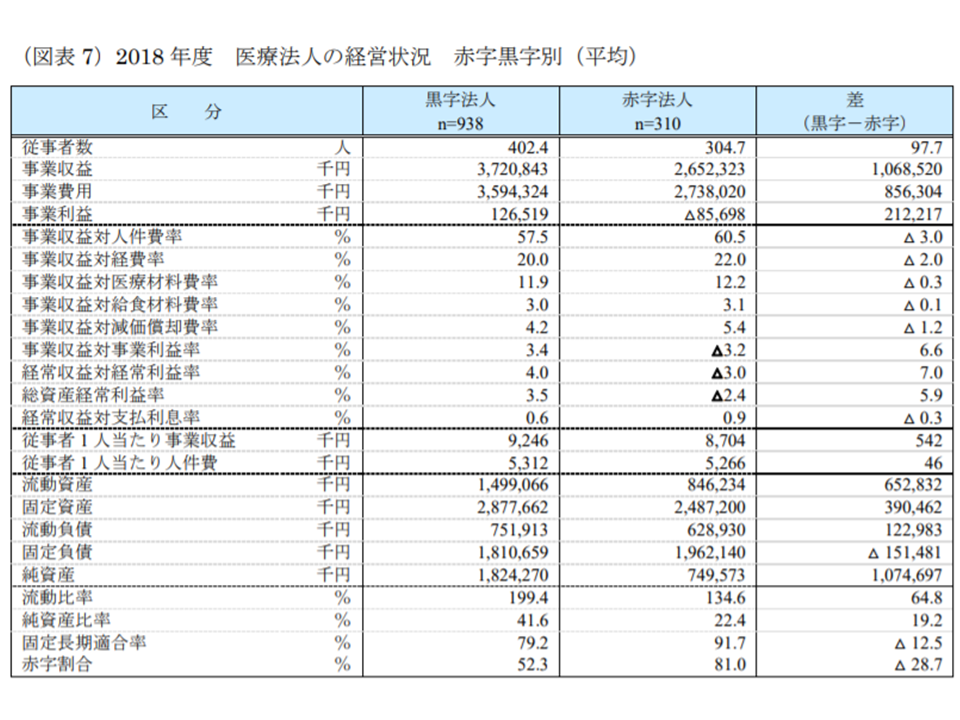
黒字法人と赤字法人とで様々な違いがあるが、事業規模の差が大きい(2018年度医療法人経営状況3 200110)
WAMでは、公的医療保険・介護保険の下で収益規模を毎年拡大させることは難しく、「可能な限り地域ニーズに合わせた収益増加の取り組みをしたうえで、サービスの質を落とさない範囲で『コストカット』を推し進めなければ組織の維持が困難になるケースが増えていく」と見ています。
さらに法人の規模別に経営状況を比較すると、「事業規模の小さい法人のほうが赤字割合が高く、赤字割合が増加している」ことを改めて確認できます。前年度に比べて事業規模が10億円未満の法人では赤字割合が10ポイント超増加し、一方で40億円以上の法人では5ポイント超減少しています。
▽事業規模10億円未満:赤字比率34.6%(前年度に比べて10.4ポイント増加)
▽事業規模10億円以上20億円未満:赤字比率27.3%(同2.9ポイント増加)
▽事業規模20億円以上30億円未満:赤字比率22.3%(同2.3ポイント増加)
▽事業規模30億円以上40億円未満:赤字比率21.4%(同0.1ポイント増加)
▽事業規模40億円以上:赤字比率15.4%(同5.4ポイント減少)
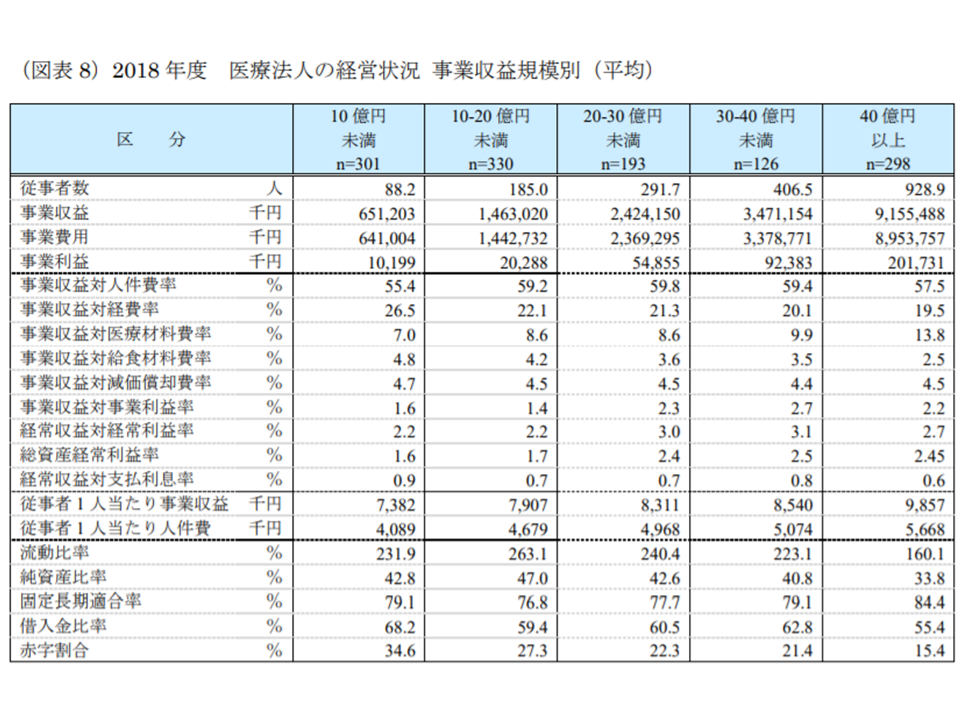
事業規模が大きくなるほど、赤字割合は小さくなる(2018年度医療法人経営状況4 200110)
地域医療連携推進法人の設立で、リスク分散やコストカットを
WAMではさらに詳しく分析し、経営上の留意点を次のように探っています。
▽「診療所主体」の法人では赤字割合が45.0%と顕著に高い
▽「介護老健施設主体」の法人では赤字割合が15.5%と低い
▽3種の医療施設(病院、診療所、老健施設)をすべて運営する法人では赤字割合が20.2%と中程度である
この点、介護老健施設は現在好調ですが、介護報酬改定やニーズの変化等で状況が変わる可能性も大きなことから、複数事業の運営によるリスク分散が重要な視点になるとWAMは分析しています。
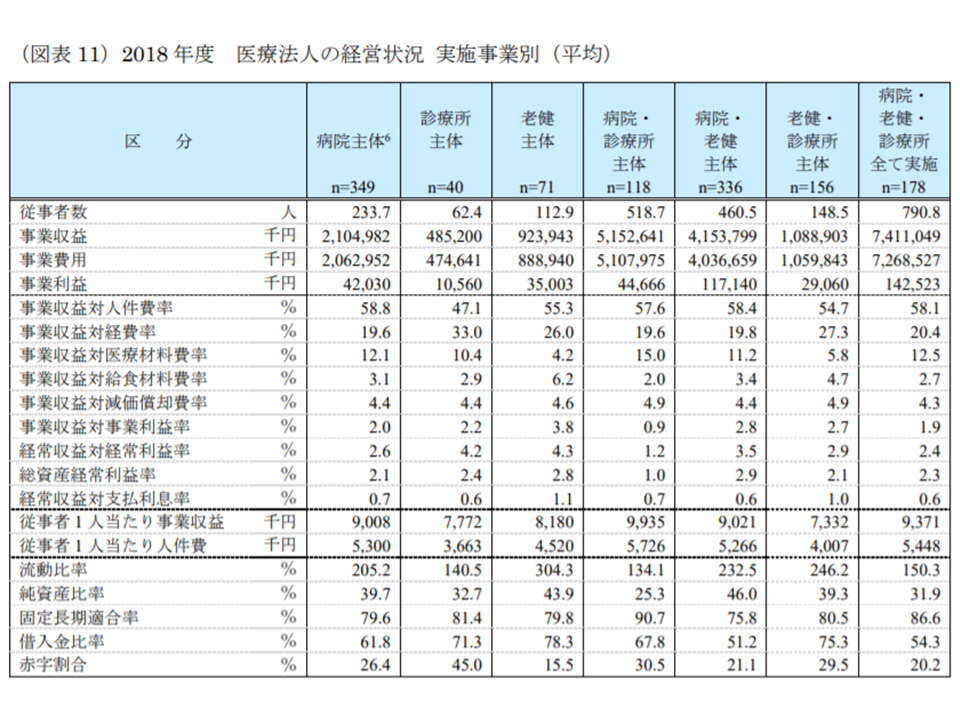
多角的に事業実施を行い、リスク分散することが経営安定化に重要となる(2018年度医療法人経営状況5 200110)
少子高齢化が進行する中では、現在の医療提供体制をそのまま維持することは難しく、厚生労働省は▼地域医療構想の実現▼医師をはじめとする医療従事者の働き方改革▼医師偏在対策―の3施策を進める方針を明確にしています。この3施策に共通するテーマとして「集約化・大規模化」があげられます。機能を集約し、大規模化を進めることで、医療従事者1人1人の負担も軽減され(当然、医療従事者の確保も重要)、医療の質も向上します。
厚生労働省は424の公立・公的等医療機関について、機能分化やダウンサイジングなどの再検討を要請していますが、そこでも「機能を再点検し、必要があれば当該機能を近隣医療機関と集約化する」ことが非常に重要な視点となります。
今般のWAM調査からは「経営的にも、民間病院においても集約化・大規模化が重要である」ことが再確認でき、今後、公立・公的等にとどまらず、民間においても「集約化・大規模化」を進めていくことが重要でしょう。
もっとも「集約化・大規模化」のハードルを考慮すれば、「連携の強化」が経営安定化に向けた近道と言えそうです。この点、WAMでは「地域医療連携推進法人」の設立によって、連携を強化し(リスク分散やニーズへの対応など)、コストを削減することが1方策になると見ています。


【関連記事】
B・C水準指定の枠組みほぼ固まるが、医療現場の不安など踏まえ「年内決着」を延期―医師働き方改革推進検討会
医師の兼業・副業で労働時間は当然「通算」、面接指導等の健康確保措置は主務病院が担当―医師働き方改革推進検討会
B・C指定に向け、医師労働時間短縮状況を「社労士と医師等」チームが書面・訪問で審査―医師働き方改革推進検討会
高度技能習得や研修医等向けのC水準、「技能獲得のため長時間労働認めよ」との医師の希望が起点―医師働き方改革推進検討会(2)
地域医療確保に必要なB水準病院、機能や時短計画、健康確保措置など7要件クリアで都道府県が指定―医師働き方改革推進検討会(1)
2021年度中に医療機関で「医師労働時間短縮計画」を作成、2022年度から審査―医師働き方改革推進検討会(2)
長時間勤務で疲弊した医師を科学的手法で抽出、産業医面接・就業上の措置につなげる―医師働き方改革推進検討会(1)
1860時間までの時間外労働可能なB水準病院等、どのような手続きで指定(特定)すべきか―医師働き方改革推進検討会
医師・看護師等の宿日直、通常業務から解放され、軽度・短時間業務のみの場合に限り許可―厚労省
上司の指示や制裁等がなく、勤務医自らが申し出て行う研鑽は労働時間外―厚労省
医師働き方の改革内容まとまる、ただちに全医療機関で労務管理・労働時間短縮進めよ―医師働き方改革検討会
424公立・公的病院等以外の病院も、機能分化やダウンサイズなど積極的に検討せよ―地域医療構想意見交換会
424の公立病院・公的病院等の再編統合再検証、厚労省が地方に出向き趣旨等を丁寧に説明―国と地方の協議の場
機能分化やダウンサイジング等の必要性を改めて検証すべき424公立・公的病院等を公表―地域医療構想ワーキング
多くの機能で「診療実績が少ない」「類似病院が近接している」病院、再編統合を検討―地域医療構想ワーキング
公立・公的病院等の機能改革、「地域で求められる機能を果たしているか」との視点で検証を―厚労省・医療政策研修会
医師偏在対策を了承、各都道府県で2019年度に医師確保計画を策定し、20年度から実行―医療従事者の需給検討会
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
2020・21年度の医学定員は全体で現状維持、22年度以降は「減員」―医療従事者の需給検討会
2022年度以降、医学部入学定員を「減員」していく方向で検討を―医師需給分科会
2020・21年度の医学部定員は現状を維持するが、将来は抑制する方針を再確認―医師需給分科会
2020年度以降の医学部定員、仮に暫定増が全廃となれば「800人弱」定員減―医師需給分科会
「医師不足地域での勤務経験ある医師」が働く病院に経済的インセンティブ―医師需給分科会
地域医療支援病院、医師派遣機能などに応じて経済的インセンティブ付与―医師需給分科会
医師少数地域での勤務、病院管理者要件や税制優遇などで評価してはどうか—医師需給分科会
医師不足地域での勤務経験、地域医療支援病院の院長要件に向けて検討—医師需給分科会
医師偏在是正の本格論議開始、自由開業制への制限を求める声も―医師需給分科会
医師の地域偏在解消に向けた抜本対策、法律改正も視野に年内に取りまとめ—医師需給分科会(2)
地域枠医師は地元出身者に限定し、県内での臨床研修を原則とする—医師需給分科会(1)
医師偏在対策を検討し、早期実行可能なものは夏までに固め医療計画に盛り込む—医療従事者の需給検討会
医学部定員「臨時増員」の一部を当面継続、医師偏在対策を見て20年度以降の定員を検討―医療従事者の需給検討会
将来の医師需給踏まえた上で、医学部入学定員「臨時増員措置」の一部は延長する方針―医療従事者の需給検討会
2024年にも需給が均衡し、その後は「医師過剰」になる―医師需給分科会で厚労省が推計
将来の医師需要、地域医療構想の4機能に沿って機械的に推計、3月末に試算結果公表―医師需給分科会



