救急救命士の業務場所・範囲の拡大に向けた検討進む、病院救急車の活用も重要論点―救急・災害医療提供体制検討会(2)
2019.5.31.(金)
救急医療の現場では、多くの救急医が「救急救命士の病院内での業務実施」に期待を寄せており、今後、法制度整備に向けた検討を進める。また、消防機関救急車の負担を軽減するために、状態の安定した患者の病院間搬送などには病院救急車の活用を進めてはどうか―。
5月23日に開催された「救急・災害医療提供体制等の在り方に関する検討会」(以下、検討会)では、こういった議論も行われています(関連記事はこちら)。

5月23日に開催された、「第14回 救急・災害医療提供体制等の在り方に関する検討会」
救急救命士の病院内業務、現場の救急医の多くが期待寄せる
検討会では、これまでに「救急救命士」の業務場所を拡大してはどうか、という意見が多数でています。その背景には、(1)医師の働き方改革(2)救急救命士のセカンドキャリア―の2点があると言えそうです。
まず(1)の「医師働き方改革」は、▼2024年4月から、勤務医について時間外労働の上限(通常は年間960時間以下、救急医療機関などは暫定的・特例的に1860時間以下など)を適用する▼今後5年(2024年4月まで)の間に、すべての医療機関で「労務管理」「労働時間の短縮」を強力に進める―もので、労働時間の短縮に向けて「医師でなくとも実施可能な業務は他職種に移管し、医師は『医師でなければ実施できない業務』に集中する」タスク・シフティングが重要課題の1つとなっています(関連記事はこちら)。
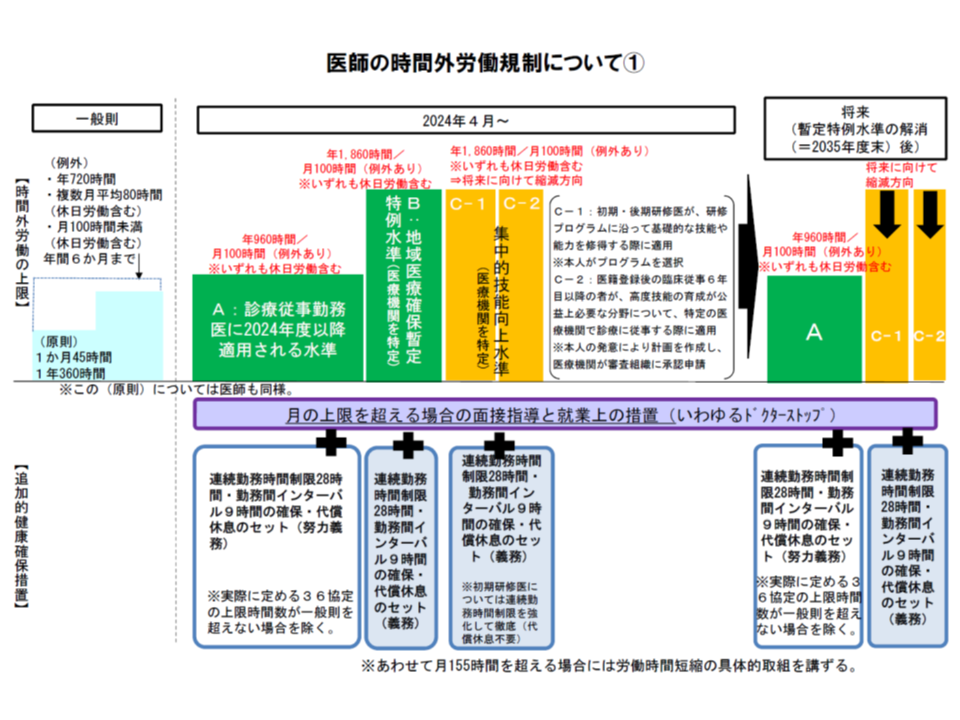
このタスク・シフティング先として、検討会では「救急救命士」に着目。救急救命士は、救急救命士法第44条第2項において、「救急用自動車等『以外』の場所においてその業務を行ってはならない」(ただし、医療機関への搬送のため重度傷病者を救急用自動車等に乗せるまでの間において救急救命処置を行うことが必要と認められる場合を除く)と業務場所が限定されていますが、法改正等を行い「一定の訓練等を受けた救急救命士が、救急医療の現場、つまり医療機関等で一定の業務を行うことが可能となれば、医師等の負担を軽減できるのではないか」と期待されているのです(関連記事はこちら)。
この点、5月23日の検討会では日本救急医学会による「救急救命士に関する意識調査」結果が報告されました。117名の会員(救急医)が回答しており、うち86%は3次救急医療機関に所属しています。
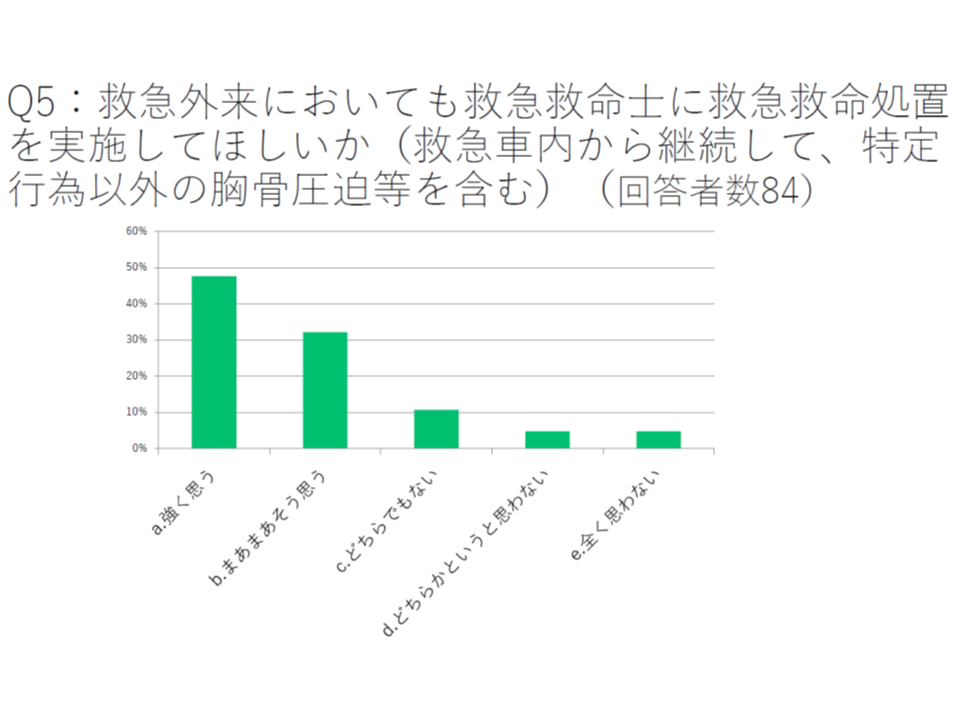
まず、「救急外来における救急救命士の救命処置実施」については、50%弱の救急医が「実施してほしいと強く思う」、30%強が「実施してほしいと、まあまあ思う」という状況で、8割程度の救急医が「医療機関内で救急救命士に活躍してほしい」と考えていることが分かりました。
また、「救急外来において、救急救命士が特に継続することが望ましい救急救命処置」としては、▼胸骨圧迫:91.0%▼必要な体位の維持、安静の維持、保温:79.1%▼用手法による気道確保:76.1%▼バッグマスクによる人工呼吸:73.1%▼酸素吸入器による酸素投与:73.1%▼エピネフリンの投与:70.2%▼パルスオキシメーターによる血中酸素飽和度の測定:68.7%▼口腔内の吸引:68.7%▼圧迫止血:67.2%▼体温・脈拍・呼吸数・意識状態・顔色の観察:67.2%▼気管内チューブを通じた気管吸引:65.7%▼自動式心マッサージ器の使用による体外式胸骨圧迫心臓マッサージ:64.2%―など、非常に多岐にわたる処置の実施が期待されています。


さらに、「今後、病院内の救急現場で救急救命士に担ってほしい業務」(複数回答)としては、▼現在救急車内で可能な救急救命処置:92.9%▼院内急変対応:85.7%▼誘導心電図の記録:82.1%▼静脈採血:71.4%▼乳酸リンゲル、ブドウ糖、エピネフリン以外の薬剤投与:57.1%▼マニュアル除細動:50.0%―などがあげられています。

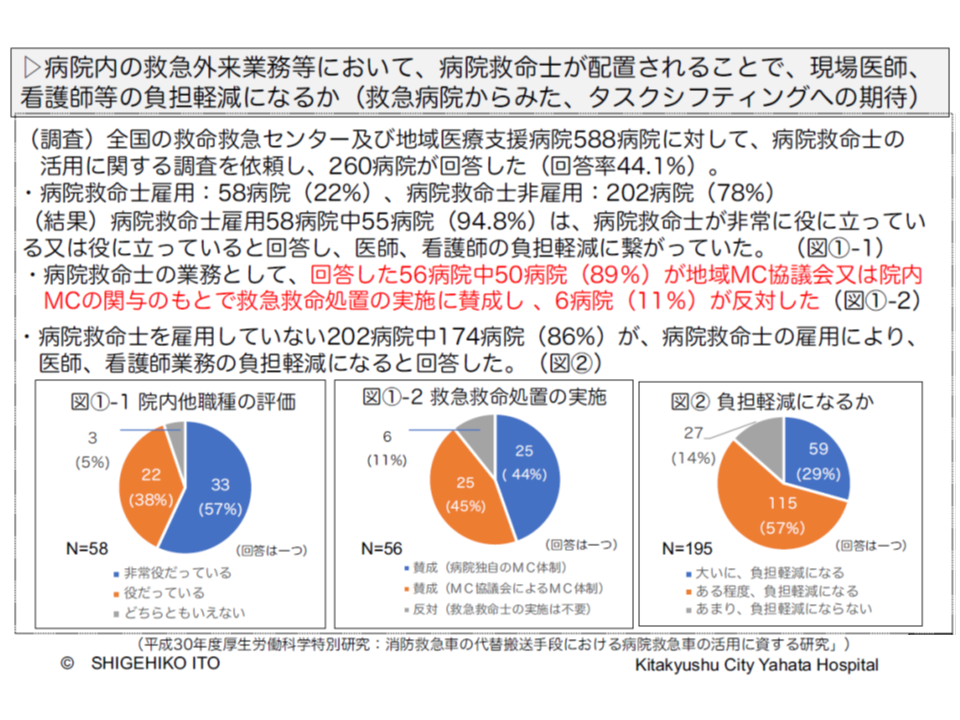
一方、伊藤重彦参考人(北九州市立八幡病院院長、北九州地域救急業務MC協議会会長)は、全国の救命救急センター・地域医療支援病院のうち救急救命士を雇用している病院の9割弱が、病院独自のメディカルコントロール(MC)体制・地域のMC協議会によるMC体制の下で「病院内で救急救命士が救命処置を実施する」ことに賛成している、などの2018年度の調査研究結果(厚生労働研究)を紹介しています。
また(2)は、「現在、救急救命士の資格保有者が病院内で働く場合には、看護補助者などとして業務に従事することになるが、救急救命士として業務に従事することが正面から認められれば給与等に結びつけることもでき、『消防機関を退職した後に、医療機関に勤務する』という新たなキャリア形成が可能になるのではないか」という指摘です。
こうした調査結果なども踏まえて、検討会では、今後「救急救命士の業務場所拡大」などに向けた検討を行うことを確認しています。
ただし、「救急救命士の知識・スキルに鑑みた『こういった業務もお願いしたい』という声が現場にある。業務範囲(実施可能な行為)を拡大すべきか、などの論点も含めて総合的に検討してはどうか」(なども併せて検討してはどうか」(森村尚登構成員:東京大学大学院医学系研究科救急科学教授)という意見もあれば、「まず、現在の救急救命士が実施可能な業務を、医療機関内で実施可能とするという入口の議論から進めてほしい」(伊藤参考人)との声も出ており、今後、厚労省で議論の進め方から整理していくことになりそうです。
状態の安定した患者の病院間搬送には、病院救急車を活用すべきではないか
また検討会では、消防機関の救急車が重症患者対応に集中できるよう、「病院の保有する救急車を適正に活用してはどうか」という議論も行われました。
消防機関の救急車による救急搬送件数・搬送人員ともに増加しており(2009年以降、右肩上がりに増加)、また、救急車の要請を受けてから「現場に到着するまでの時間」「病院に収容するまでの時間」は2012年以降、概ね横ばいとなっています。
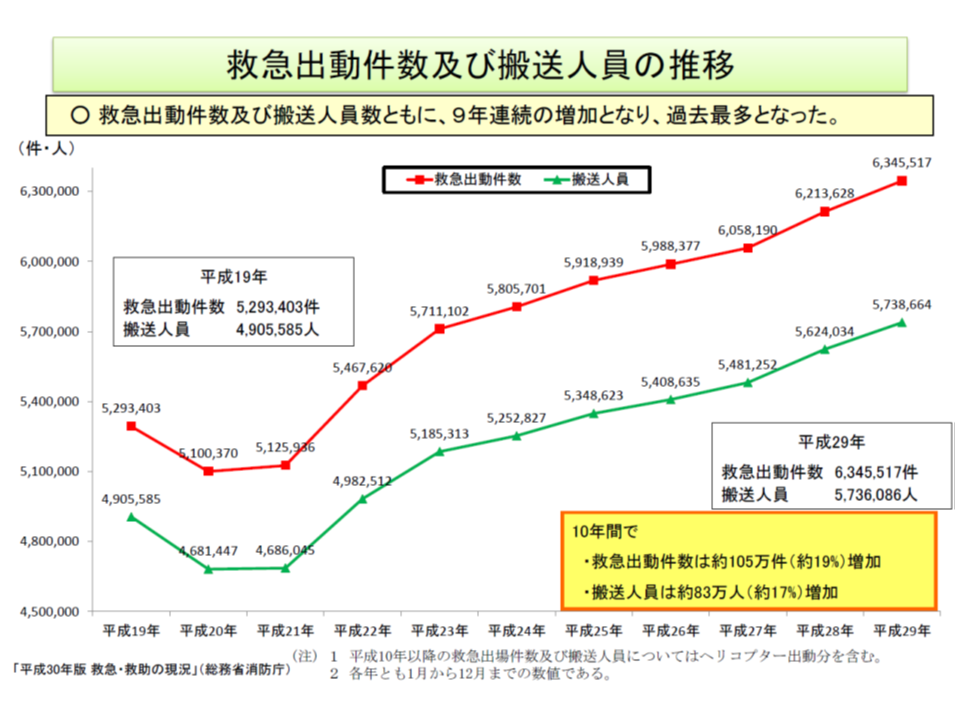
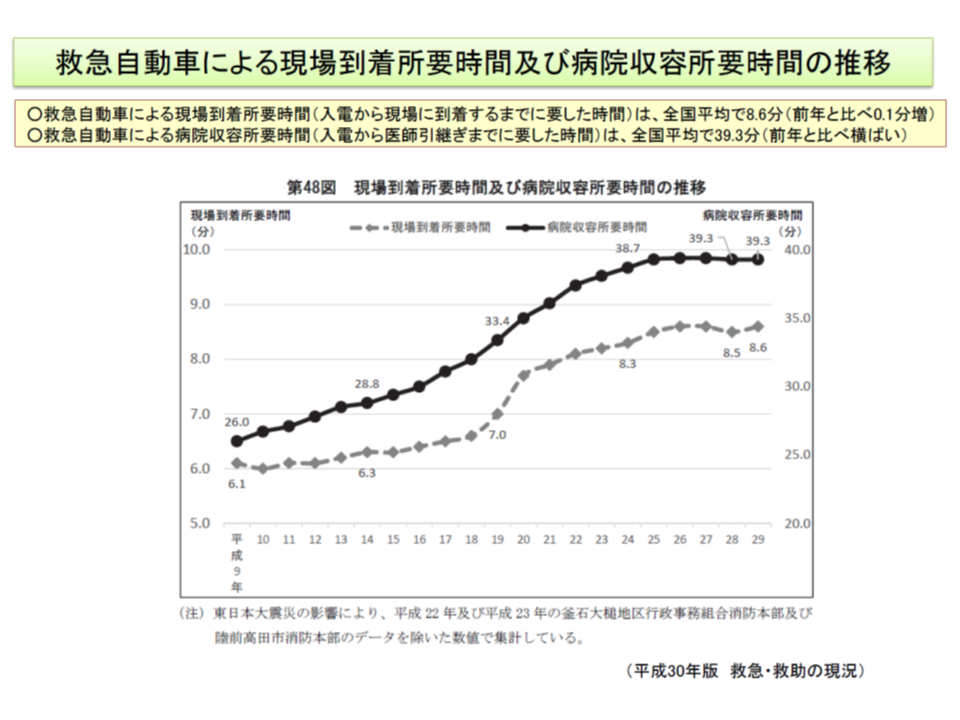
これに対し、病院の保有する救急車の状況を見ると、2018年には▼救命救急センター、2次・3次医療機関が保有する救急車(救急用自動車型)は1088台・922施設▼救急現場への総出動件数は年間1万6667件で、中央値76件(最小値はゼロ、最大値は789)―という状況です。

中央値の年間76件の出動とは、つまり「5日に1回程度しか出動していない」ことを意味し、「さらなる活用が期待できるのではないか」と考えられます。
この点、構成員からは「比較的状態の安定している患者の、他院への搬送(転送)について病院救急車を積極的に活用する」ことを検討すべきとの声が多数出されています。現在、軽症者の病院間搬送にも消防機関の救急車を要請することもありますが、病院救急車の活用で、消防機関救急車が「重症者に集中できる」との考えに基づくもので、今後、法令の整備も含めた運用推進方策が検討されます。
もっとも、病院救急車の出動状況が芳しくない背景には「運転手の確保(人件費も含めて)が困難である」という点もあります。病院救急車は常に稼働しているわけではなく、「そのためだけに運転手を雇用する」ことは難しいのが実際です。このため、病院職員が救急車を運転することになりますが、「各職員ともに業務があり、運転に時間を割けない」という事情もあります。病院救急車の活用促進に向けては、「運用費や救急車購入費への補助」も併せて議論することになりそうです。
【関連記事】
災害拠点病院の医療機能維持に必要な燃料・水確保のため、指定要件見直し―救急・災害医療提供体制検討会(1)
救急救命士の業務場所、法改正によって「医療機関」にも拡大してはどうか―救急・災害医療提供体制検討会
電源・水の確保が不十分な災害拠点病院、緊急点検し体制整備を―救急・災害医療提供体制検討会
災害医療の充実に向け、DMAT事務局体制の強化・EMISの改善を―救急・災害医療提供体制検討会
災害拠点病院、業務継続計画を立て、被災時を想定した訓練の実施を—厚労省
医療計画中間見直しに向け、2019年中に指標追加などの見直し方向を固める―医療計画見直し検討会
2020年度の「第7次医療計画中間見直し」に向け、5疾病5事業等の進捗状況を確認―医療計画見直し検討会
2019年度予算案を閣議決定、医師働き方改革・地域医療構想・電子カルテ標準化などの経費を計上
2018年度からの医療計画、5疾病・5事業などの政策循環を強化し、介護保険計画との整合性確保を—厚労省
在宅医療などの必要量、一般病床における資源投入量の少ない患者をどう考えるか―医療計画見直し検討会(2)
地域医療構想調整会議、春にはデータ用いた地域分析、夏には不足する機能補填の具体論を―医療計画見直し検討会(1)
地域医療構想調整会議を3か月に1回程度開催し、具体的な機能分化の議論を—医療計画見直し検討会(2)
2018年度からの在宅医療、「療養病床の医療区分1患者」の7割など見込んで整備—医療計画見直し検討会(1)
医療連携の推進、介護施策との整合性確保などを柱とする第7次医療計画の方向性固まる―医療計画見直し検討会
第7次医療計画の作成指針の議論が大詰め、厚労省が叩き台示す―医療計画見直し検討会
5疾病・5事業、2018年度からの第7次医療計画で「指標」も含めて見直し―厚労省・医療計画検討会(2)
医療資源投入量の少ない患者、基準病床数の「平均在院日数短縮」で勘案―厚労省・医療計画検討会(1)
都道府県の脳卒中・急性心筋梗塞対策、予防や回復期・慢性期のリハビリなども重視―厚労省・医療計画検討会
救急搬送患者の受け入れ実績が芳しくない3次・2次救急には何らかの対応も―厚労省・医療計画検討会
2018年度からの医療計画、CT・MRIの配置状況や安全確保状況なども考慮―厚労省・医療計画検討会(2)
次期医療計画での基準病床数の算定式、平均在院日数の動向は地域別に考えるべきか―厚労省・医療計画検討会(1)
5疾病・5事業は第7次医療計画でも維持、肺炎は脳卒中対策などの中で勘案―厚労省・医療計画検討会(2)
2次医療圏、5疾病・5事業それぞれの特性も踏まえた設定を―厚労省・医療計画検討会(1)
疾病ごと・事業ごとの医療圏設定推進など、2018年度からの第7次医療計画に向けて検討―厚労省・医療計画検討会
医師働き方の改革内容まとまる、ただちに全医療機関で労務管理・労働時間短縮進めよ―医師働き方改革検討会
日病が「特定行為研修を修了した看護師」の育成拡大をサポート―日病・相澤会長(2)
医師の働き方改革に向け、特定行為研修修了看護師の拡充や、症例の集約など進めよ―外保連
看護師特定行為研修、▼在宅・慢性期▼外科術後病棟管理▼術中麻酔―の3領域でパッケージ化―看護師特定行為・研修部会
3割程度の救急病院で医師の働き方改革が「困難」、医師増員での対応は実現可能か―日医
薬価・材料価格制度の見直し案を決定、14成分の医薬品が市場拡大算定―中医協総会 第384回(2)
薬価制度抜本改革案を修正、新薬創出等加算の厳格化を一部緩和―中医協薬価専門部会
新薬創出等加算の見直し、「容認できない」と製薬メーカー猛反発—中医協薬価専門部会
薬価制度抜本改革の具体案、費用対効果評価による価格引き上げも—中医協薬価専門部会




