2022年度の次期診療報酬改定に向けて「入院医療」調査内容を決定、DPCデータも積極活用—中医協総会
2020.10.28.(水)
2022年度の次期診療報酬改定に向けて、議論の素材とするための「入院医療」に関する調査を行う。そこでは、「2020年度の前回改定の効果・影響」と「新型コロナウイルス感染症の影響」とを可能な限り判別できるようにするとともに、医療現場の負担を軽減するために「DPCデータ」を積極的に活用していく―。
10月28日に開催された中央社会保険医療協議会・総会で、このような調査内容が了承されました。11月から調査を開始し、順次、結果を整理したうえで報告される見込みで、早ければ1月にも一部が報告される可能性があります。
また、昨年(2019年)4月から制度化された費用対効果評価について、対象品目の拡大などの論議をする前に、まず▼事例の集積▼現行制度の検証▼現行制度の課題抽出—を行う旨を確認しています。
2020年度改定の効果と、新型コロナの影響とを判別する「入院医療」調査内容を決定
診療報酬は、保険医療機関の収益の柱となることから、その改定に当たっては医療現場の実態を調査・分析した「エビデンス」をベースに実施することが重要です。2022年度の次期診療報酬改定に向けても同様で、入院医療に関しては2020年度の前回改定の影響を含めた医療現場の実態調査を▼2020年度▼2021年度—の2度に分けて行います。
2020年度には、(1)一般病棟入院基本料等における「重症度、医療・看護必要度」の施設基準等の見直しの影響1((2)地域包括ケア病棟入院料、回復期リハビリテーション病棟入院料の実績要件等の見直しの影響1(3)療養病棟入院基本料等の慢性期入院医療における評価の見直しの影響1(4)医療資源の少ない地域における保険医療機関の実態―の大きく4分野に関する調査を実施します。
ただし、新型コロナウイルス感染症が猛威を振るう中での調査となることから、医療現場に生じている事象(2020年度改定の前後でどういった変化が生じているのか、生じていないのか、など)について「2020年度改定の影響によるもの」か、それとも「新型コロナウイルス感染症の影響によるものか」を、可能な限り判別できるような調査内容と方針が中医協で固められました(関連記事はこちらとこちら)。
この方針を受けた詳細な調査項目・内容案を厚生労働省で作成。さらに10月22日の「入院医療等の調査・評価分科会」(中央社会保険医療協議会の下部組織、以下「入院医療分科会」)の意見を踏まえて若干の修正を行い、10月28日の中医協・基本問題小委員会と総会に提示しました。
●調査内容案(中医協資料)はこちら(さらに部分修正が行われる可能性もある点に留意)
新型コロナウイルス感染症の影響を見るための調査項目としては、次のような点が目を引きます。
▽新型コロナウイルス感染症患者(疑い患者等を含む)の受け入れ状況(入院・外来)
▽新型コロナウイルス感染症に伴う「施設基準等の臨時特例」(定数超過入院や重症度、医療・看護必要度(以下、単に「看護必要度」)の基準値非該当など)の状況(4月から10月の毎月の状況)
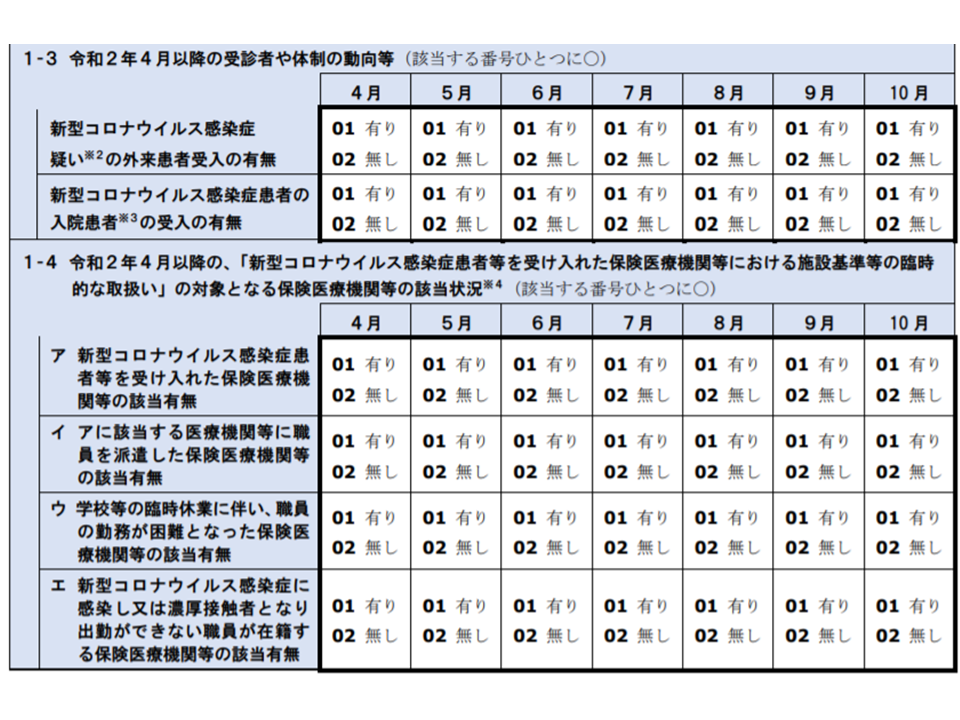
入院医療に関する新型コロナウイルス感染症の影響調査部分(その1)(中医協総会3 201028)
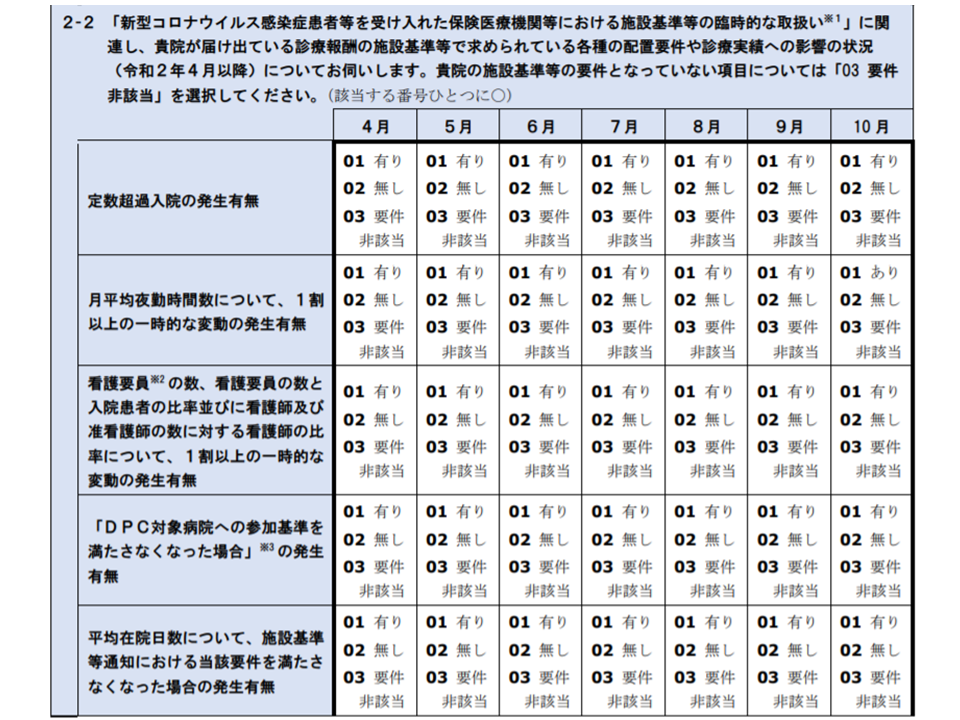
入院医療に関する新型コロナウイルス感染症の影響調査部分(その2)(中医協総会4 201028)
▽看護配置の変動(外来勤務以外の看護職員の外来への配置、病棟勤務以外の看護職員の病棟への配置など)の有無
▽診療制限(入院・外来・手術、化学療法・救急など)の有無
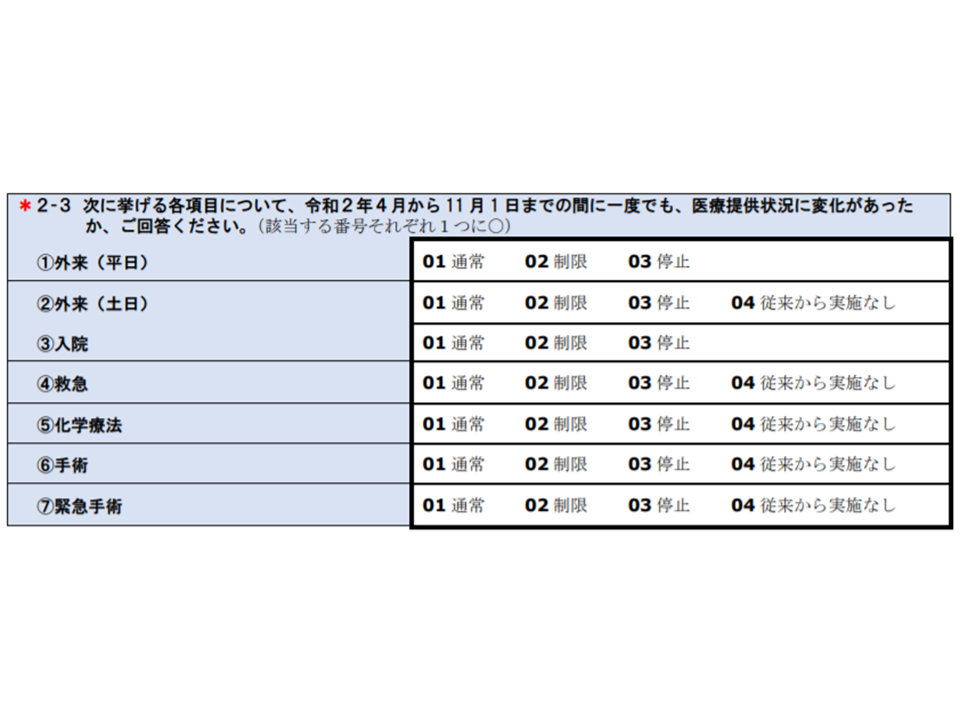
入院医療に関する新型コロナウイルス感染症の影響調査部分(その3)(中医協総会5 201028)
▽今年(2020年)・昨年(2019年)の4-10月の各月の患者数(外来・初診・再診、入院、救急など)
▽▼看護必要度を満たす患者割合(重症患者割合)▼在宅復帰率▼平均在院日数▼病床利用率—などの変化状況(新型コロナウイルス感染症の影響が強かった「今年(2020年)4-6月」を他月と比較できるようにデータ収集)
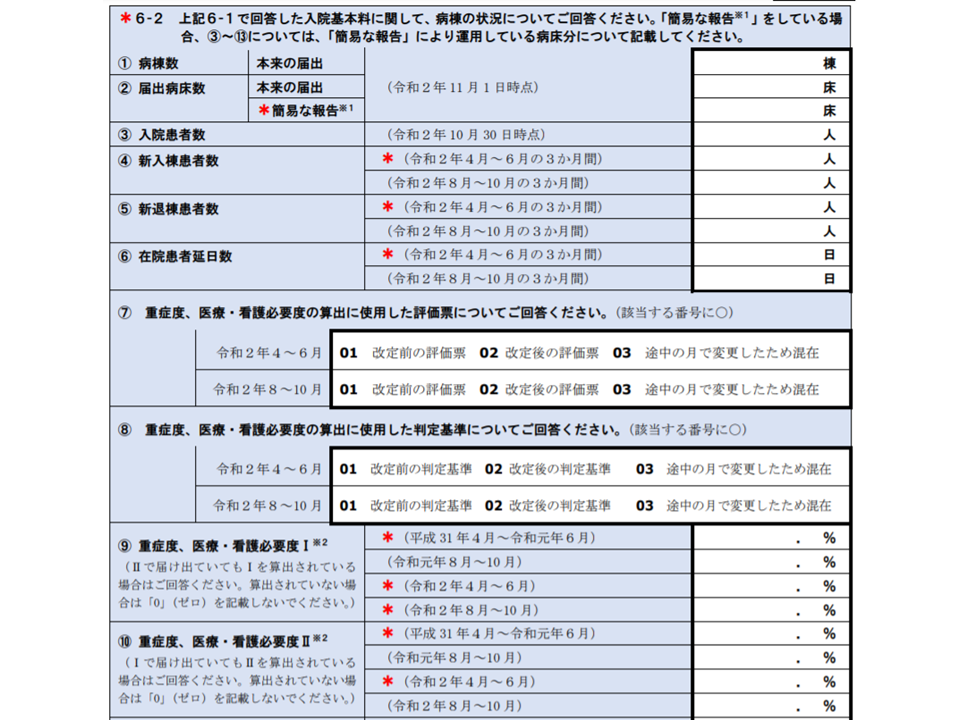
入院医療に関する新型コロナウイルス感染症の影響調査部分(その4)(中医協総会6 201028)
▽「看護必要度を満たす患者割合」について、「新型コロナウイルス感染症の影響によって増加したのか、減少したのか」「その要因は手術制限にあるのか、救急制限にあるのか、患者数減少によるものなのか」などの病院側の印象
また、「2020年度改定の影響」について、▼入退院支援の状況(【入退院支援加算】【入院時支援加算】【総合機能評価加算】の届け出状況や、届け出に当たってのハードルなど)▼認知症ケア加算の取得状況(認知症ケアチームの構成、届け出に当たってのハードルなど)▼せん妄ハイリスク患者ケア加算の取得状況▼排尿自立支援加算の取得状況▼療養病棟における中心静脈栄養の状況▼地域包括ケア病棟や療養病棟におけるACPの状況—などを詳しく調べ、「2020年度改定の効果」を把握したうえで、今後、2022年度改定論議を行っていくことになります。
10月28日の中医協では「若干の文言修正」を求める意見があったものの、概ねで内容を承認しており、11月から調査が行われることになります。また、早期の議論を開始(例えば新型コロナウイルス感染症対策の充実なども含めて)するために、調査結果も早期に提示することとなっています。早ければ年明けの1月にも一部の調査結果が示される可能性があります。
なお、支払側の幸野庄司委員(健康保険組合連合会理事)は、DPCデータを活用して▼新型コロナウイルス感染症患者の受け入れ規模▼新型コロナウイルス感染症患者を受け入れた病床の種別(一般病棟かICUか、など)や診療内容、重症度—などを把握すべきと提案しています。
前者については、医療機関の調査負担を考慮して「新型コロナウイルス感染症患者を受け入れたか否か」との調査にとどまりますが、幸野委員は「DPCデータを活用すれば、医療機関に新たな負担を求めずに詳細なデータが把握できる(様式1で傷病名を把握できる)」と考えています。
また後者については、2022年度の次期診療報酬改定はもちろん、現在の診療報酬上の臨時特例措置(例えば、新型コロナウイルス感染症患者を受け入れる専用病床を確保したICU等で入院料を3倍にする、呼吸不全管理が必要な中等症IIの患者を受け入れた場合に救急医療管理加算の5倍相当点数を認める)の効果検証を行うためにも重要かつ必要であると幸野委員は強調しています。
厚労省保険局医療課の井内努課長も、前向きにデータ分析(調査結果とDPCデータとのかけ合わせなど)を行っていく考えを示しています。
【新型コロナウイルス感染症に対応するための主な診療報酬上の臨時特例措置】
(1)外来、在宅医療で、新型コロナウイルス感染症患者および疑い患者を診療した場合
→通常の点数(初診料や再診料、外来診療料)に加えて【院内トリアージ実施料】を算定可能(1回につき+300点)(関連記事はこちらとこちら)
(2)一般病棟等で、軽症の新型コロナウイルス感染症患者(確定患者のみ)を入院させた場合
→入院基本料等に加えて【救急医療管理加算】(1日につき+950点)・【二類感染症患者入院診療加算】(1日につき+250点)を算定可能(都合+1200点となる)(関連記事はこちら)
(3)一般病棟で、中等症の新型コロナウイルス感染症患者(確定患者のみ)を入院させた場合(新型コロナ専用病床の確保などなし)
→入院基本料等に加えて【救急医療管理加算】×2(1日につき1900点)・【二類感染症患者入院診療加算】(1日につき+250点)を算定可能(都合+2150点となる)(関連記事はこちら)
(4)ICU等で、重症の新型コロナウイルス感染症患者(確定患者のみ)を入院させた場合(新型コロナ専用病床の確保などなし)
→ICU等の入院料×2+【二類感染症患者入院診療加算】×4(または2)(例えば【特定集中治療室管理料1】のユニットでは、都合+1万5211点となる)(関連記事はこちら)
(5)新型コロナ「専用」の病床確保などを行う一般病棟で、中等症の新型コロナウイルス感染症患者(確定患者のみ)を入院させた場合
→入院基本料等に加えて【救急医療管理加算】×3(1日につき2850点)・【二類感染症患者入院診療加算】(1日につき+250点)を算定可能(都合+3100点となる)(関連記事はこちらとこちら)
(6)新型コロナ「専用」の病床確保などを行うICU等で、重症の新型コロナウイルス感染症患者(確定患者のみ)を入院させた場合
→ICU等の入院料×3+【二類感染症患者入院診療加算】×4(または2)(例えば【特定集中治療室管理料1】のユニットでは、7日目まで都合+2万9422点となる)(関連記事はこちらとこちら)
(7)一般病棟(新型コロナウイルス感染症の「専用」病床確保は必ずしも必要ない)において、中等症II以上の新型コロナウイルス感染症患者を入院させた場合
→入院基本料等に加えて【救急医療管理加算】×5(1日につき4750点)・【二類感染症患者入院診療加算】(1日につき+250点)を算定可能(都合+5000点となる)(関連記事はこちら)
(8)訪問看護において、新型コロナウイルス感染症患者および疑い患者を看護した場合
→通常の点数(訪問看護療養費)に加えて、訪問看護ステーションでは【特別管理加算】(2500円)を、医療機関では【在宅移行管理加算】(250点)を算定可能(関連記事はこちらとこちら)
(9)PCR検査・抗原検査を保険適用し、PCR検査については▼無症候患者にも医師の判断で実施可能なことを明確化する▼DPCにおいて出来高算定を可能とする―(関連記事はこちらとこちらとこちら)
(10)医療機関の直接受診による新型コロナウイルス感染リスクを低減するため、電話や情報通信機器を用いた診療を大幅に拡大し、「初診」についても可能とする―(関連記事はこちらとこちらとこちら)
費用対効果評価、まず「事例の集積、現行制度の検証、課題の抽出」を行うべき
また10月28日の中医協総会では、医薬品・医療機器等の費用対効果評価結果をどのように活用していくべきか、という点も議論されました。
「費用対効果評価」制度は、医薬品・医療機器等の保険償還価格について、従前の▼安全性▼有効性—という評価軸に加え、新たに「費用対効果」の視点を加えることで、医療の質の向上(優れた効果を持つ医薬品等に高い償還価格を設定することになることから、開発意欲の向上が期待される)や医療保険財政の安定化などを目指す仕組みです。昨年度(2019年度)から制度化されています。
医薬品等の保険適用を希望するメーカーからの提出データ・分析結果、これをベースとした「公的分析班」による分析結果を踏まえて、中医協で「価格調整」(既存の医薬品等と比べて費用対効果に優れていれば価格は据え置きとなり、逆に費用対効果が芳しくなければ「価格引き下げ」を行い、さらに費用対効果が極めて優れていれば(費用が下がり、効果が上がるケースなど)では「価格引き上げ」を行う)を行うことになります(関連記事はこちら)。
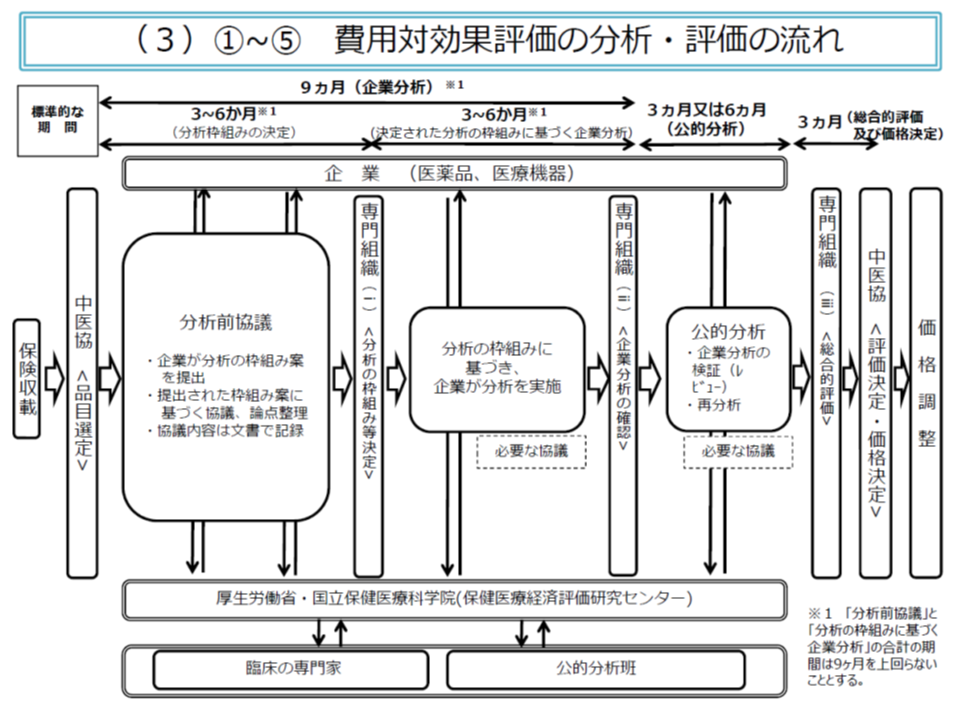
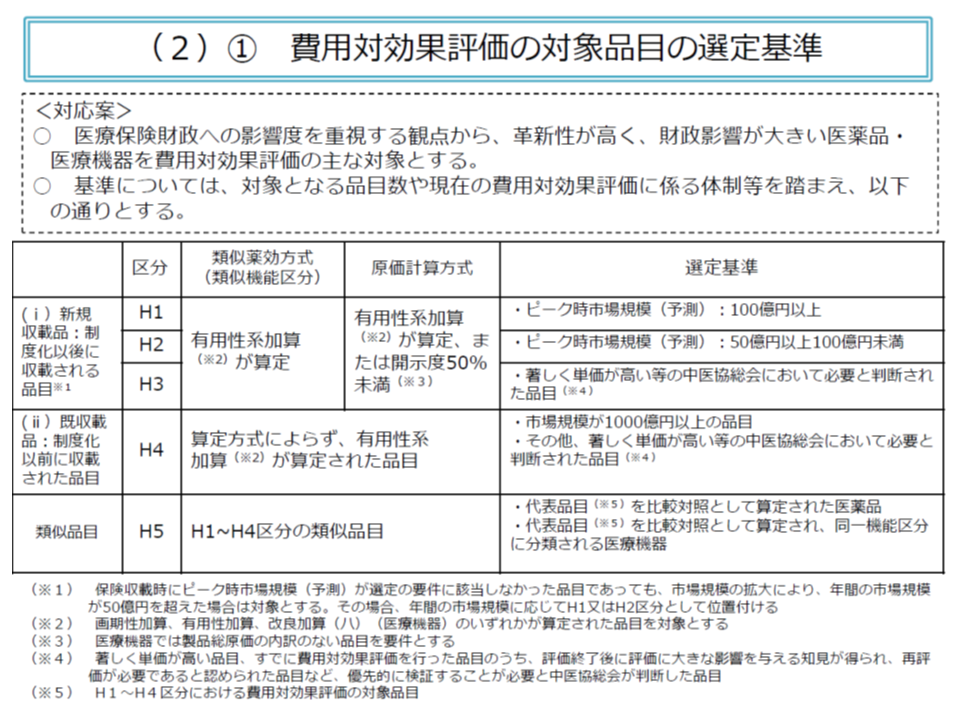
対象品目は「医療保険財政への影響が大きな品目」(加算や市場規模に着目)とされ、現在12品目(今年(2020年)10月1日時点)について分析が実施されていますが、「諸外国のように、より広範囲に費用対効果評価結果を活用すべき」との政府方針(新経済・財政再生計画 改革工程表2019)が打ち出されています。
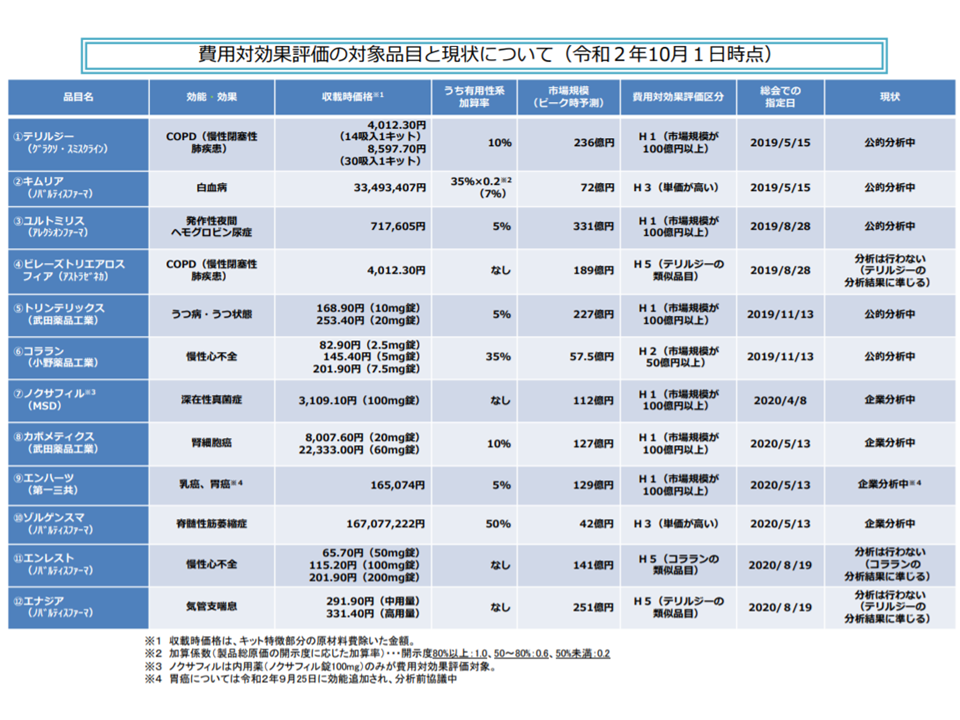
今年(2020年)10月1日現在の、費用対効果評価の分析対象品目と現状(中医協総会7 201028)
また現在は「保険適用の際に費用対効果評価の対象となるものを選別し、そこから分析を始め、後の価格再算定の折に費用対効果評価結果を反映させる」こととなっていますが、「保険適用の際に、つまり新薬・新規医療機器の価格設定時に費用対効果評価結果を反映させるべき」との意見もあります。後に「費用対効果評価が芳しくない」と判明した場合には、価格再算定までの間(最長で1年半)、「高い負担、高い医療費」が生じてしまうためです。
さらに、現在は「費用対効果評価の結果を価格調整の反映させる」仕組みですが、「保険適用の可否にも費用対効果評価の結果を反映させるべき」(費用対効果評価が芳しくない医薬品等は保険外とするなど)、「保険外となった医薬品については、類似薬との差額分を全額自己負担としてはどうか」などの指摘も出ています(もちろん、この場合は「価格を引き下げて保険適用を申請する」ケースがほとんどとなると考えられ、実質的に大きな差はないとも言える)。
こうした指摘・要望を実現するためには、制度を見直す(ただし制度化して間もない)とともに、「費用対効果評価に関する分析を行う人材の養成」も不可欠となります。人材養成に関しては、公的分析班の体制強化(国立保健医療科学院の人員増や、公的分析実施機関の拡充)が図られるとともに、メーカーにおいて費用対効果評価を行える人材の登用が進むように、慶應義塾大学大学院に「医療経済評価コース」(HTAコース)が設置され、これまでに51名の修了者が輩出されていることなどが厚労省保険局医療課医療技術評価推進室の岡田就将室長から報告されています。
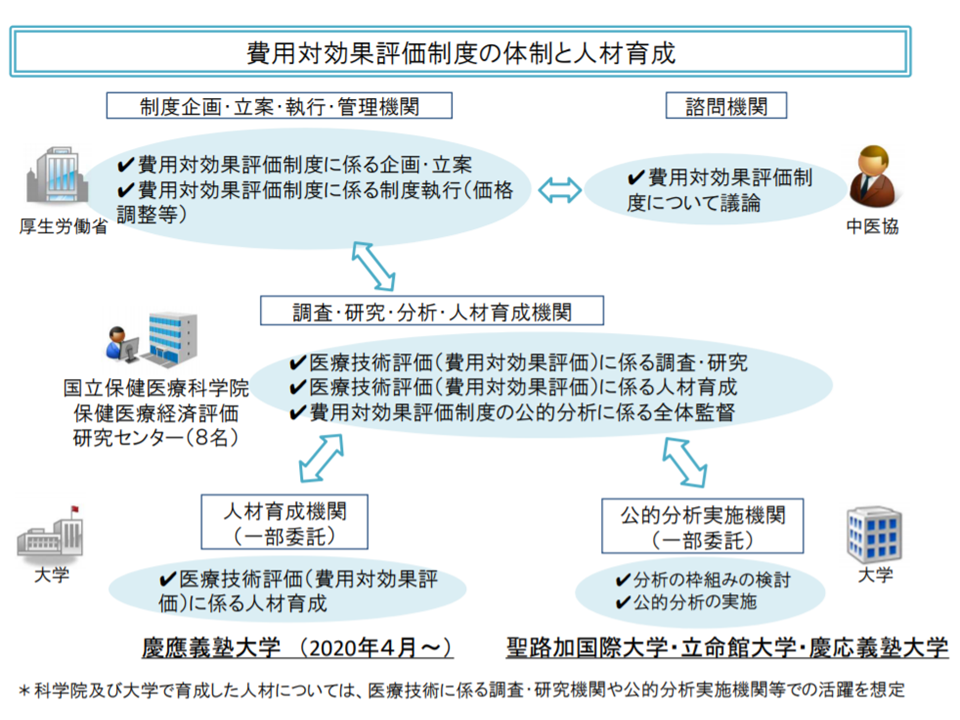
公的分析班の体制強化が進められている(中医協総会1 201028)
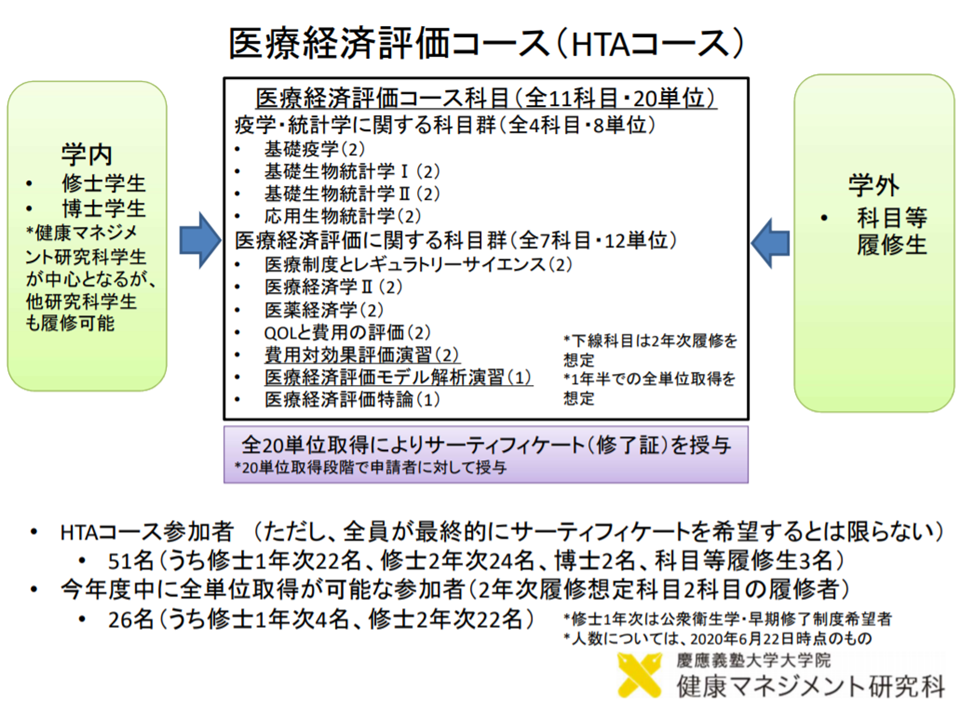
「企業において、費用対効果の分析ができる人材」の養成も始まっている(中医協総会2 201028)
このように政府(新経済・財政再生計画 改革工程表2019)や社会保障審議会・医療保険部会から「対象拡大」などに向けた要請がありますが(医療保険部会の関連記事はこちらとこちら)、10月28日の中医協では「まず現状の検証、事例の蓄積、課題の整理を行うべき」との意見が多数出されました。
費用対効果評価制度の議論を重ねてきた中医協でも、幾度も「保険適用時に費用対効果評価結果を反映させるべきか」「より広範囲の医薬品・医療機器を費用対効果評価の対象とすべきか」という議論を重ね、結果として現行制度を構築しています。上述のように、制度は2019年4月からスタートしたばかりで、これまでに「評価結果」は示されていません。今年度中に、公的分析班の分析結果を踏まえた「総合的評価」が行われ、評価結果がいくつか示される見込みです。「総合的評価」とは、費用・効果以外の要素を勘案して価格調整内容を考えるもので、例えば指定難病や小児疾病に対する効能・効果が含まれている医薬品等であれば、数字上「費用対効果が芳しくない」となっても、患者にとって不可欠なものであるという要素を考慮して「費用対効果は優れている」と判断することも可能となります。
診療側・支払側双方の委員から、「事例の評価結果が出ていない段階で、例えば『保険適用の可否に費用対効果評価を反映させるべきか』などの検討はできない」との意見が多数出され、小塩隆士会長(一橋大学経済研究所教授)も、まず▼事例の蓄積▼現行制度の検証▼現行制度の課題抽出—を行っていく方向を確認しています。
ただし、支払側の吉森俊和委員(全国健康保険協会理事)は「将来的には『保険適用の可否に費用対効果評価を反映させるべきか』を改めて検討する必要がある。人材養成に関する工程表などを明確にする必要がある(それによって対象品目数の上限が変わってくる)」点を指摘。また幸野委員は、現行制度の検証ポイントとして▼閾値の妥当性▼価格調整の方法(現在は加算部分を対象に調整している)▼評価期間の妥当性(現在は最長1年半とされている)▼評価の流れ—などを掲げました。
閾値とは「費用対効果が優れているか、劣っているか」を判断する際の目安・基準値のことです。様々な医薬品・医療機器の費用対効果を比較するために、現行制度では、諸外国でも用いられている「増分費用効果比」(ICER、類似の技術と比べて高い効果を得るために、どれだけの費用がかかるのかを計算したもの)という数値を各種のデータに基づいて計算し、次の基準値(閾値)に照らして「費用対効果が優れているのかどうか」を判断するのです。
▽ICERが500万円未満【総合的評価で指定難病等の適応がある場合には750万円未満】
→「費用対効果が優れている」と判断し、価格を維持
▽ICERが500万円以上750万円未満【同750万円以上1125万円未満】
→「費用対効果が劣っている」と判断し、有用性等加算部分については価格を30%、営業利益部分については価格を17%引き下げる
▽ICERが750万円以上1000万円未満【同1125万円以上1500万円未満】
→「費用対効果がさらに劣っている」と判断し、有用性等加算部分については価格を60%、営業利益部分については価格を33%引き下げる
▽ICERが1000万円以上【同1500万円以上】
→「費用対効果が非常に劣っている」と判断し、有用性等加算部分については価格を90%、営業利益部分については価格を50%引き下げる
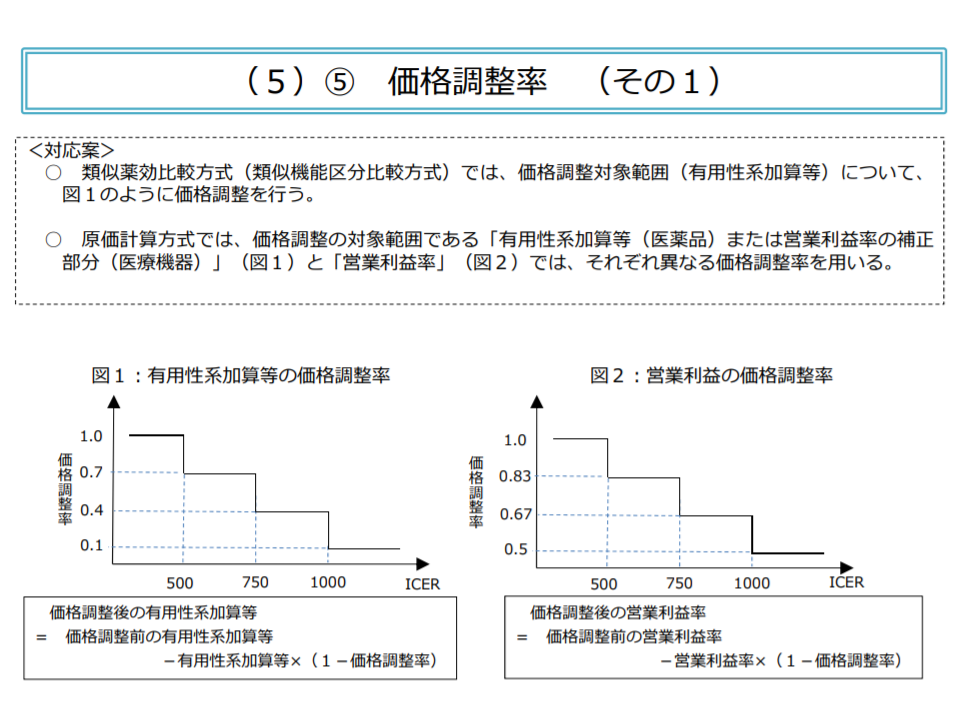
ICERの数字により、価格の調整率が決まる(中医協総会8 201028)
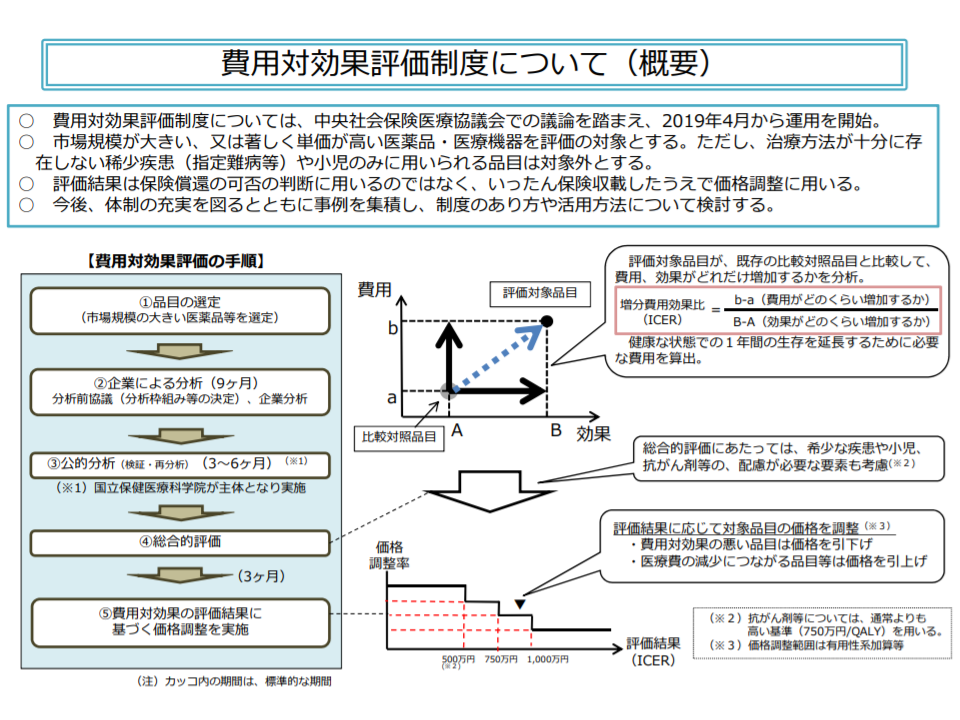
費用対効果評価の概要(医療保険部会1 200326)
なお、診療側の松本吉郎委員(日本医師会常任理事)は「費用対効果評価制度では、従前からの『有効性・安全性が確認された医療技術は保険適用を行う』という考え方を確認したものである」点を強調。一部にある「費用対効果評価結果を、保険適用の可否判断する際にも用いるべき」との指摘を牽制しています。
【関連記事】
2022年度診療報酬改定に向け、新型コロナの影響も踏まえた「入院医療」の調査内容固まる—入院医療分科会
「2020年度診療報酬改定の影響」と「新型コロナの影響」との切り分けを睨んだ入院医療の調査方針固める—中医協総会
2020年度の次期診療報酬改定に向け、看護必要度の状況など調査、新型コロナの影響をどう切り分けるか―入院医療分科会
看護必要度IIでの評価が求められる病院、当初予定どおり「7月1日以降は看護必要度IIでの評価」を―疑義解釈30【2020年度診療報酬改定】
「看護必要度の基準値」見直しなど、経過措置を来年(2021年)3月末まで延長する予定―厚労省
新型コロナ禍で、「看護必要度の経過措置延長」「診療報酬の柔軟措置の拡大」を一律に行うべきか―中医協総会(1)
新型コロナは日本全国のすべての医療機関に影響、診療報酬の算定・届け出に係る柔軟措置を充実・拡大―厚労省
看護必要度A項目・C項目のレセ電算システムコードを一部訂正、抗がん剤の追記等行う―2020年度診療報酬改定の関連通知等訂正
看護必要度のB項目、評価票による評価が実施記録であり、別に「根拠記録」を残す必要なし―疑義解釈29【2020年度診療報酬改定】
HBOC患者への予防的「乳房切除」、1.5テスラ以上のMRI装置がなくとも実施可能―疑義解釈23【2020年度診療報酬改定】
摂食嚥下支援加算、別医療機関での「月1回以上の内視鏡下嚥下機能検査・嚥下造影」実施も可―疑義解釈20【2020年度診療報酬改定】
看護必要度A項目のレセ電算システムコードを一部訂正、【療養・就労両立支援指導料】の算定可能期限を明確化―2020年度診療報酬改定の関連通知等訂正
K930【脊髄誘発電位測定等加算】の1、DPCでの出来高評価は「食道手術」のみに限定―厚労省
ICUの早期栄養介入管理加算、在宅自己導尿の特殊カテーテル加算でQ&A提示―疑義解釈15【2020年度診療報酬改定】
【腎代替療法指導管理料】は腎代替療法導入後患者には算定不可、【退院時薬剤情報連携加算】の情報提供文書は手帳貼付は不可―疑義解釈5【2020年度診療報酬改定】
新たな看護必要度、急性期1継続病院では2020年7月から、急性期4継続病院では2021年1月から評価を―疑義解釈1【2020年度診療報酬改定】(1)
救急医療管理加算、JCSやNYHAなど「患者の具体的な状態」をレセプトに記載―厚労省
地域包括ケア病棟中心に診療報酬で病院の機能分化推進、400床以上病院で地ケア病棟新設は不可―厚労省
がん患者等の仕事と治療の両立、【療養・就労両立支援指導料】や外来化学療法の【連携充実加算】等でサポート―厚労省
遺伝性乳がん卵巣がん(HBOC)患者、未発症の乳房等の切除や手厚い遺伝カウンセリング等を保険適用―厚労省
人工腎臓の評価引き下げ、腎移植に向けた情報提供の推進、シャント設置術に見直しなど実施―厚労省
1-12月の救急搬送2000件以上で他要件を満たせば、4月-翌年3月まで【地域医療体制確保加算】を算定可―厚労省
総合入院体制加算、地域医療構想調整会議の合意あれば「産科、小児科」の標榜・入院医療提供せずとも可―厚労省
急性期一般等の看護必要度、C項目に乳腺悪性腫瘍手術や観血的関節固定術など追加し、6日間カウント認める―厚労省
【2020年度診療報酬改定答申5】がん患者への「ゲノム医療」「治療と仕事の両立支援」「外来での化学療法」推進
【2020年度診療報酬改定答申4】リハビリが必要な患者に適切なリハが実施されるよう、回復期リハ病棟入院料や疾患別リハ料見直し
【2020年度診療報酬改定答申3】400床以上病院の地ケア病棟、「急性期病棟からの転棟」6割以上で、入院料1割減額のペナルティ
【2020年度診療報酬改定答申2】救急2000件以上で勤務医負担軽減図る病院、【地域医療体制確保加算】(520点)でサポート
【2020年度診療報酬改定答申1】重症患者割合、特定機能病院は看護必要度IIで28%、急性期1は必要度Iで31%、必要度IIで29%に
オンライン資格確認で使用可能なカードリーダー、医療機関等が3機種から選択—社保審・医療保険部会
医療保険の諸課題を議論、費用対効果評価は中医協で検証し改善に向けて検討を―医療保険部会
医薬品等の価格設定における「費用対効果評価」の概要固まる、2019年4月から実施―中医協総会(1)
費用対効果評価の骨子案、費用対効果評価が高い(ICER200万円未満)品目も価格引き上げ―中医協・費用対効果評価合同部会
医薬品の費用対効果評価、厳しすぎれば「日本市場の魅力」が減退―中医協・費用対効果評価合同部会
医療技術の費用対効果、500万・750万・1000万の3基準値に沿い「良し悪し」を判断へ―中医協・費用対効果評価合同部会
費用対効果評価、企業と公的機関の分析に齟齬が出ないよう、適宜「協議」を行う―中医協・費用対効果評価合同部会
医療技術の費用対効果、「連続的に評価」すべきか、「他技術より劣れば一律に評価」すべきか―中医協・費用対効果評価合同部会
費用対効果評価、「補正加算があり市場規模の大きな新薬・新規医療機器」を主な対象に―中医協・費用対効果評価合同部会
費用対効果データが複数ある場合、評価には一定の「幅」を持たせてはどうか―中医協・費用対効果評価専門部会
費用対効果評価、試行導入結果踏まえ「データ提出」や「再分析」の在り方検討―中医協・費用対効果評価合同部会(2)
費用対効果評価、「健康のためにいくら支払えるか」との調査は国では行わない―中医協・費用対効果評価合同部会(1)
費用対効果評価、オプジーボは価格引き下げ、川澄化学のステントグラフトは引き上げ―中医協・費用対効果評価合同部会
費用対効果評価、試行結果の検証踏まえ2019年度以降に制度化―中医協





