費用対効果評価、「健康のためにいくら支払えるか」との調査は国では行わない―中医協・費用対効果評価合同部会(1)
2018.6.13.(水)
医療技術に関する報酬(薬価や材料価格、診療報酬点数)設定をする際に、費用対効果評価を勘案する仕組みが導入されるが、「費用対効果の良し悪し」を判断する基準値の設定に向けて、「国民が、健康のためにいくらまで支払うことができる」かを新たに調べることは行わない―。
6月13日に開催された中央社会保険医療協議会の「費用対効果評価専門部会」「薬価専門部会」「保険医療材料専門部会」の合同部会で、こういった点が確認されました。
合同部会では、費用対効果評価の試行導入で用いられた基準値(500万円・1000万円、詳細は後述)について「正当性がある」ことも確認していますが、今後、さらにさまざまな要素を勘案した検討が続けられます。

6月13日に開催された、「第8回 中央社会保険医療協議会 費用対効果評価専門部会・薬価専門部会・保険医療材料専門部会 合同部会」
国として支払い意思額調査は行わないが、研究班等での学術目的調査は否定されない
「医療保険財政が今後、さらに厳しくなる中で、『有効性・安全性が確認された医薬品・医療技術をすべて保険収載する』という現在の仕組みを維持することは難しくなってくると予想される。今後は、『費用対効果も勘案した保険収載の仕組み』を検討する必要があるのではないか」―。2012年度診療報酬改定に関する中医協総会論議の中で、当時の森田朗会長(津田塾大学総合政策学部教授)がこう発言したことが引き金となり、中医協で「費用対効果評価」に関する議論が行われています。これまでに、(1)既収載品13品目等を対象に試行導入し、2018年度の薬価・材料価格改定時に再算定を行う(2)2018年度中に制度化(本格導入)に向けた検討結果を取りまとめる—ことが決まっています(関連記事はこちらとこちら)。
費用対効果評価の仕組みはかなり複雑ですが、ポイントを絞って言えば、ある医療技術(A)の費用対効果を、類似の医療技術(B)と比較し、▼費用対効果が優れていればAの価格を維持または引き上げる▼費用対効果が悪ければAの価格を引き下げる―というものです。これまでに中医協では「対象技術をどう選定するか」(患者の少ない希少疾病用医薬品などは高価となり、どうしても費用対効果が悪くなりがちである)、「費用や効果をどう考えるか」(英国で用いられている、健康状態を加味した生存年数QALYなどで考える)など、具体的な制度設計を検討してきており、その中で「何をもって費用対効果の良し悪しを判断するのか」という費用対効果の判断基準が重要論点として浮上しました。
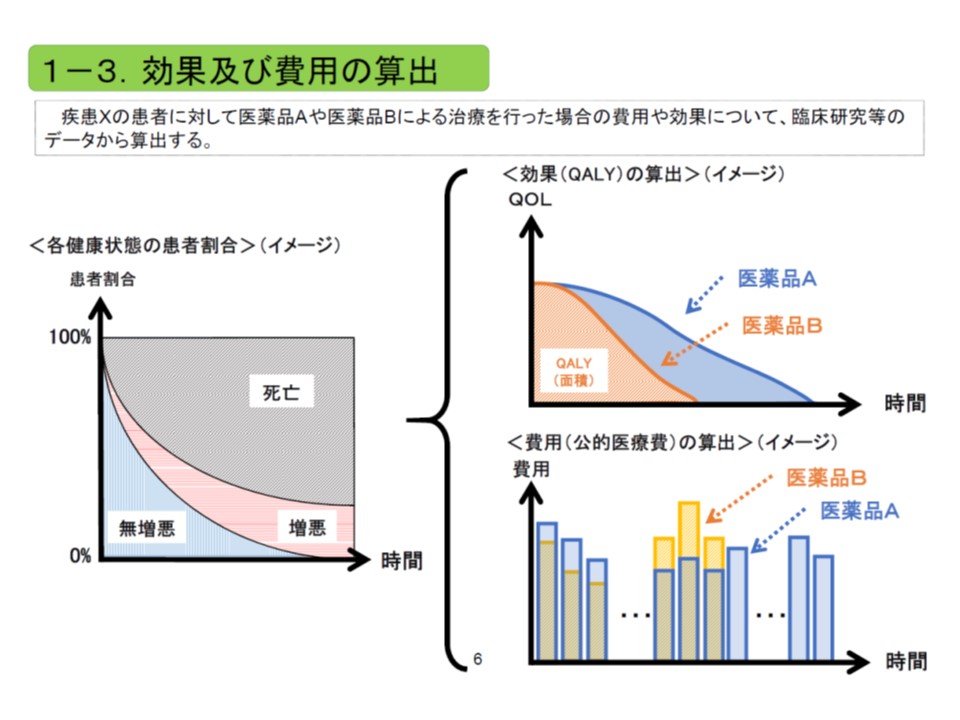
費用と効果のイメージ
判断基準に正解はなく、有識者は次のようなさまざまな要素を勘案して設定することが妥当としています。
▼機会費用(我が国の医療システム全体として、完全に健康な状態での生存期間を1年延ばすためにいくらかかるか、日本では測定実績なし)
▼現在の医療技術の水準(すでに保険収載されている個別の医療技術のICER(増分費用効果比、費用の増加に対し、効果がどの程度増加したかを指標化する)を参照する)
▼支払い意思額(国民が健康を手に入れるためにいくらなら支払ってもよいと考えているか)
▼1人当たりGDPなどの経済指標(WHOでは1人当たりGDPの「1-3倍」が基準値の目安になると提唱している)
▼諸外国で用いられている基準値(英国やオランダ、スウェーデンなどで一定の基準値が定められている)
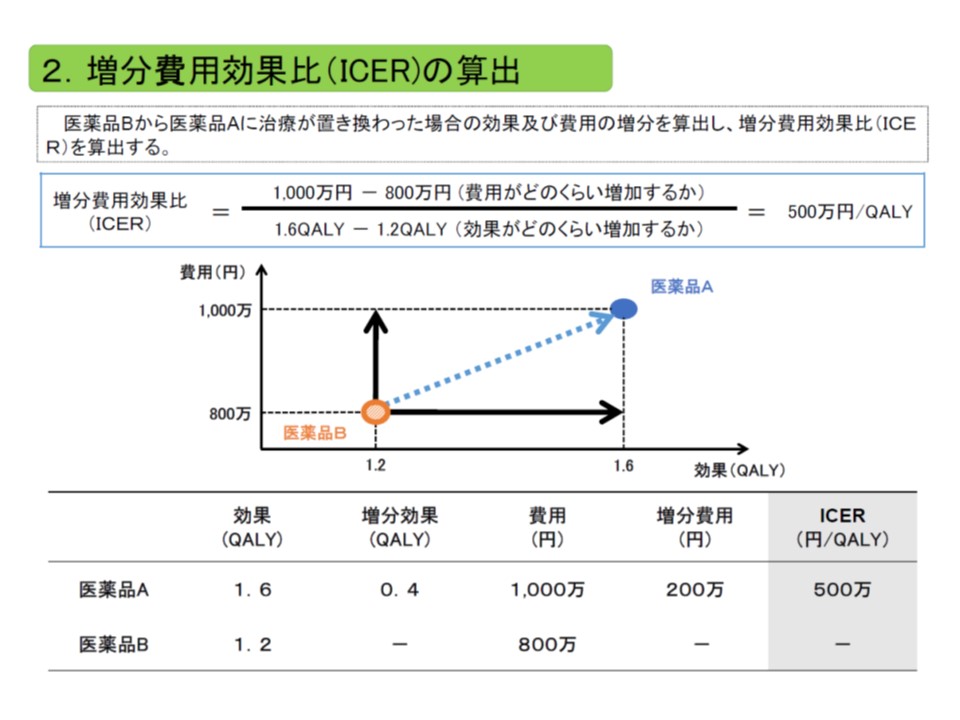
ICERは、「費用の増加分」を「効果の増加分」で除して計算する。費用には主に公的医療費が含まれ、効果のある医療技術で生存年が伸びれば、その分、医療費が増加し、費用が増加することになる点も考慮される
中医協でも「さまざまな要素を勘案する」ことに異論はなく、厚労省は我が国における現時点の「支払い意思額」を調査してはどうかとの提案を行っていました。具体的には、全国100市町村で、性・年齢に偏りが生じないように3000人を抽出し、「ある人が病気にかかっており、死が迫っているが、完全に健康な状態で1年間寿命を延ばせる新たな治療法が開発され、この治療法の費用を公的医療保険から支払おうと考えており、治療全体で一人○円ですが、この費用を公的医療保険で支払うべきだと思うか?」と問う形で実施する提案でした(○円を100万円、200万円と動かしていき、「いくらまで支払う意思があるか」を把握するイメージ)(関連記事はこちらとこちらとこちら)。
しかし、この調査(支払い意思額調査)には賛否両論があり、上述(1)の試行導入には用いられませんでしたが、今後(2)の「2018年度中に制度化に向けた議論」を行う中で、実施すべきか否かを最優先に決定すべきとされていました。
この点、有識者で構成される研究班では▼支払い意思額は調査方法(質問方法、提示額、獲得できる生存年数など)の影響を受けやすい▼基準値設定の一参考情報となるが、何が最適かが明らかになっていない(解は存在しないかもしれない)▼「薬価や材料価格の調整に用いる」ことを明確にして調査をしたとき、回答内容に影響が生じる(多くの患者・国民は「薬価は安いほうがよい」と考えてしまいがち)—といった課題を指摘し、「現時点で国として基準値の設定を目的とした新たな支払い意思額調査を実施する必要性は低い」との考えをまとめ、6月13日の合同部会に報告しました。
この報告を受け、合同部会では「現時点では、国として、新たな支払い意思額調査を行わない」方針を決定しました。
もっとも「現時点では」「国として」という条件付きであり、例えば「今後の社会経済情勢の変化、優れた調査方法に関する研究の進展」によっては国として調査を行う可能性もあります。また、学術研究目的で(今般は、実際に薬価等の調整に用いるとの目的を明確にしていた)、研究班等が調査を行うことは何ら否定されるものではありません。
支払側の吉森俊和委員(全国健康保険協会理事)らは、「社会経済情勢、医療を取り巻く環境などが変化した場合には、改めて国として支払い意思額調査を行うべきかどうかについて検討するべきである」「医療経済に関する研究班等で、学術研究目的での調査は鋭意進めてほしい」と要望しています。
試行時の500万円・1000万円の基準値は「正当性」あり、今後も基準値の検討つづく
冒頭(1)で述べたように、費用対効果評価はオプジーボなど13品目の医薬品・医療機器について試行的に導入されています。その際には「費用対効果の良し悪しを判断する」ために、次のような基準値が暫定的に置かれました。我が国における過去の学術研究や諸外国の状況を踏まえたものです(関連記事はこちらとこちらとこちら)。
(A)費用対効果を示す指標となるICERが500万円以下であれば「費用対効果が良い」と判断し、価格引き下げは行わない
(B)費用対効果を示す指標となるICERが500万円超であれば「費用対効果が悪い」と判断し、ICERの値に基づいて価格引き下げを行う。ただし1000万円が限度となり、ICERが1000万円超であれば価格引き下げ率は「90%引き下げ」で一定とする
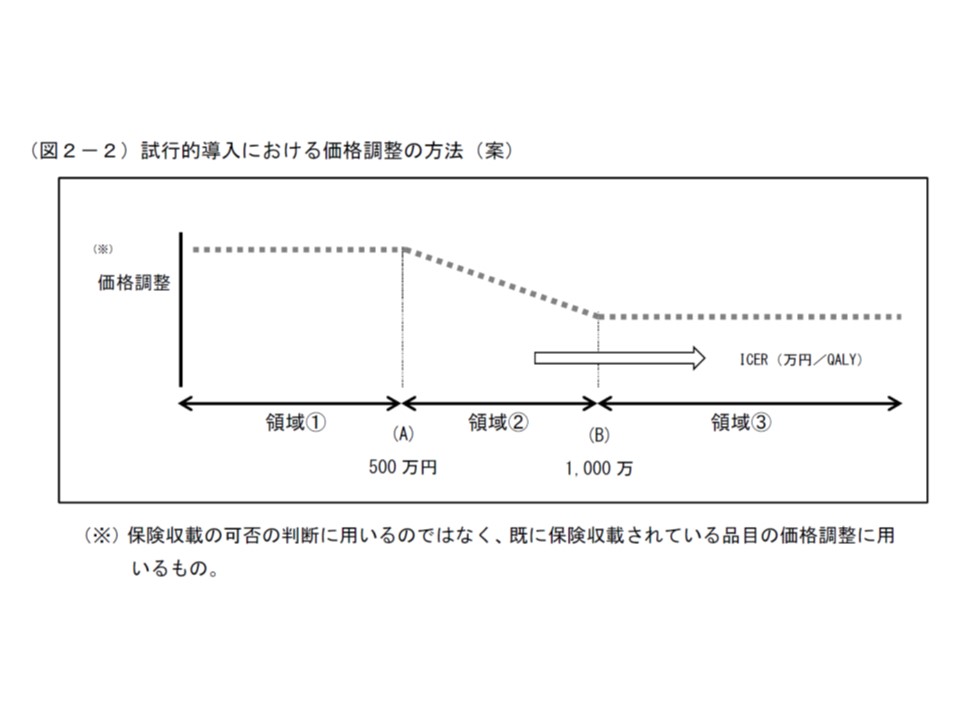
ICER500万円を目安として価格調整(引き下げ)を行うかいなかを判断する
有識者は、この暫定的な基準値について、▼透析の年間治療費は500万円程度である(上述の「現在の医療技術の水準」に適合)▼2016年の1人当たりGDPは425万円で、500万円はその1.18倍、1000万円はその2.36倍である(上述の「WHO提唱」に適合)▼諸外国の基準値も概ね500-1000万円に収斂している(上述の「諸外国」水準に適合)—とし、「学術的にも正当化できる水準である」と評価しています。
合同部会では、こうした有識者の評価を踏まえ「暫定的な基準値(500万円・1000万円)は正当である」という点を確認。その上で、今後さらに、上述した▼機会費用▼現在の医療技術の水準▼1人当たりGDPなどの経済指標▼諸外国で用いられている基準値—などさまざまな要素を勘案し、「制度化における基準値」を探っていく方針も確認しました。
なお、基準値を考えるに当たり、費用対効果評価研究の第一人者である福田敬参考人(国立保健医療科学院医療・福祉サービス研究部長)は、「英国、オランダ、スウェーデンでは抗がん剤や難病薬等については別の基準を設けている」ことを紹介。今後、我が国においても、例えば「抗がん剤などについては500万円・1000万円とは別の基準値を定め、それを基に費用対効果評価を判断すべきではないか」という議論が展開される可能性もあります。


【関連記事】
費用対効果評価、オプジーボは価格引き下げ、川澄化学のステントグラフトは引き上げ―中医協・費用対効果評価合同部会
費用対効果評価、試行結果の検証踏まえ2019年度以降に制度化―中医協
使用実績を踏まえ材料機能区分を再申請(チャレンジ申請)できる仕組み新設―中医協・材料専門部会
薬価制度抜本改革案を修正、新薬創出等加算の厳格化を一部緩和―中医協薬価専門部会
新薬創出等加算の見直し、「容認できない」と製薬メーカー猛反発—中医協薬価専門部会
薬価制度抜本改革の具体案、費用対効果評価による価格引き上げも—中医協薬価専門部会
既存製品よりも費用が安く済み、効果の高い製品の価格は引き上げるべきか―費用対効果評価合同部会
医薬品などの費用対効果評価、業界は「加算のみへの反映」を切望—中医協・費用対効果評価合同部会
医薬品などの費用対効果評価、結果は加算のみに反映させるか、価格全体に及ぼすか—中医協・費用対効果評価関係
費用対効果評価、10月までに試行導入の詳細、年内に制度化の骨子を固める—中医協・費用対効果評価専門部会
費用対効果、試行導入には「支払い意思額調査」結果は用いず—中医協・費用対効果評価専門部会
費用対効果を判断するための「支払い意思額調査」、聞き方も含めて再検討—中医協・費用対効果評価専門部会
新医療技術の恩恵を受ける国民を対象に「いくらまで支払えるか」を調査—中医協・費用対効果専門部会
費用対効果評価の結果、どのタイミングで薬価などに反映させるか—中医協・費用対効果専門部会
費用対効果評価の結果、「保険償還価格の調整」に活用—中医協・費用対効果専門部会
医療技術の費用対効果評価、厚労省が仮想具体例で詳説—中医協・費用対効果評価専門部会
医療技術の費用対効果評価、「感染症対策への有用性」など6要素も勘案—中医協・費用対効果評価専門部会
医療技術の費用対効果、評価のための基準値を設定する方針に転換―中医協・費用対効果評価専門部会
費用対効果評価、新規収載の医薬品なども対象に2018年度から本格導入へ―費用対効果評価専門部会
2018年度の費用対効果評価に基づく再算定、オプジーボやハーボニーなど12品目に決定―中医協総会
2016年4月以降、費用対効果評価の対象として補正加算が高いものなど8品目程度を選定―中医協総会
費用対効果の良し悪しを判断する基準値、2016年度改定では定めず―費用対効果評価専門部会
費用対効果評価、対象は「保険収載後、1-2回の改定を経たもの」に―費用対効果評価専門部会
費用対効果評価、試行段階では社会的影響を評価する特別ルールは定めず―費用対効果評価専門部会
費用対効果評価の結果は医薬品・医療機器の再算定に活用―費用対効果評価専門部会
費用対効果評価はQALYを基本に実施、他の指標の使用も認める―中医協・専門部会
薬などの費用対効果、まず既収載品の再算定に活用、価格への反映は18年度改定時か―中医協・専門部会



