医療保険の諸課題を議論、費用対効果評価は中医協で検証し改善に向けて検討を―医療保険部会
2020.3.27.(金)
2019年4月から薬価等の設定に導入された「費用対効果評価」の仕組みについて、新薬の保険適用の可否判断にも用いるべきであろうか―。
医療費の現状や今後の動向、さらに誰がどの程度負担しているのかなどを分かりやすく国民に示すことで、「医療保険制度の在り方」を国民全体で考えていくことが必要だが、そのためにはどのような示し方が考えられるのか―。
3月26日に開催された社会保障審議会・医療保険部会において、このような「医療保険制度上の諸課題」について議論を行いました。この6月(2020年6月)に取りまとめられる予定の骨太方針2020(経済財政運営と改革の基本方針2020)等に向けて、さらに議論を深めていきます。

3月26日に開催された、「第127回 社会保障審議会 医療保険部会」
目次
教育課程に「社会保障」や「医療保険」を組み込み、基礎的な理解を推進すべき
「医療技術の高度化」(代表的なものとして超高額な白血病等治療薬「キムリア」の保険適用などがあげられる)や「高齢化の進展」などにより医療費は増加を続けています。2022年度から、いわゆる団塊の世代が75歳以上の後期高齢者となりはじめ、2025年度には全員が75歳以上に到達することから、今後、さらに急速に医療費が増加していくと見られます。その後、2040年度にかけて高齢者の増加ペースそのものは鈍化するものの、一方で支え手となる現役世代人口が急速に減少していきます。
「少なくなる支え手」で「増加する高齢者」を支えなければならず、公的医療保険制度の財政基盤は極めて脆くなっていきます。このため、医療保険制度における「給付と負担の在り方」に関する改革が急務となっているのです。
医療保険部会では、▼全世代型社会保障検討会議の中間報告に盛り込まれた「大病院における紹介状なし患者への特別負担徴収義務の拡大」など▼改革工程表に盛り込まれた「薬剤自己負担の引き上げ」、「医療費について保険給付率(保険料・公費負担)と患者負担率のバランス等を定期的に見える化しつつ、診療報酬とともに保険料・公費負担、患者負担についての総合的な対応」など▼その他の論点―を集中的に議論し、今夏(2020年夏)に意見とりまとめを行うことを1月31日の前回会合で確認しています。これまでに「高齢者の自己負担割合」や「紹介状なし患者からの特別負担徴収義務の拡大」などについて議論を行っており、3月26日の会合では、(1)傷病手当金(2)任意継続被保険者制度(3)金融資産等の保有状況を考慮に入れた負担の在り方(4)医療費について保険給付率(保険料・公費負担)と患者負担率のバランス等を定期的に見える化しつつ、診療報酬とともに保険料・公費負担、患者負担についての総合的な対応(5)費用対効果評価(6)予防・健康づくり―といった諸課題に関する議論を行いました。
まず(4)の「医療費について保険給付率(保険料・公費負担)と患者負担率のバランス等を定期的に見える化しつつ、診療報酬とともに保険料・公費負担、患者負担についての総合的な対応」は、従前より財務省や経済財政諮問会議等が提唱しているものです。一時は「医療費が増加した場合に、保険料や公費の負担が増加しないよう、自動的に診療報酬をマイナス改定するなどの調整を行う」という、「医療版のマクロ経済スライド」の導入かとも指摘されましたが、現時点は、まず「医療費の中身を見える化していく」ことが当面のテーマとされています(関連記事はこちらとこちらとこちらとこちらとこちら)。
医療費の見える化については、例えば厚生労働省が毎年公表している「国民医療費」や「医療保険医療費・概算医療費」(国民医療費の98%)で、「保険料負担・公費負担・患者負担の各割合」などが既に示されていますが、堀真奈美委員(東海大学健康学部長)は「どのようなデータを示すことで国民の理解を得られるか、という視点で検討していくことが重要ではないか。例えば診療報酬のプラス改定で医療費や患者負担は増加するが、一方で『医療の質』がこれだけ向上する、などのデータを示せば、負担増への納得にもつながると思う」という旨を提案しています。
この点については、「例えば受験科目の中に『社会保障制度』『医療保険制度』などを加え、否が応でも若い頃から勉強しなければならない仕組みとするなどの仕掛けを行わなければ、国民の理解を到底得られないのではないか」との考えが横尾俊彦委員(全国後期高齢者医療広域連合協議会会長/多久市長)から示され、池端幸彦委員(日本慢性期医療協会副会長、福井県医師会長)や安藤伸樹委員(全国健康保険協会理事長)らもこれに賛同しています。池端委員は「まず大学医学部での医療保険制度教育の徹底から始める必要がある」と付言しました。
なお、将来的には前述のとおり「医療版のマクロ経済スライド」論議が行われる可能性の高い点にも留意が必要です。
費用対効果評価、中医協で効果検証し、改善に向けた検討を進めるべき
また(5)の費用対効果評価については、中央社会保険医療協議会における長年の議論を経て、2019年4月から医薬品・医療機器を対象に制度化(本格導入)されています。従前からの▼安全性▼有効性―という評価軸に加え、新たに「費用対効果」という3つめの評価軸を加えたものです。
具体的な仕組みは極めて複雑ですが、大枠は「医療保険財政に大きな影響を与える医薬品や医療機器(例えば極めて高額であるなど)を対象に、費用と効果をそれぞれ数値化し、類似の医薬品・医療機器等に比べて優れているのか、劣っているのか、を評価し、それを償還価格(薬価、医療材料価格)に反映させる」という仕組みです。類似薬に比べて費用対効果が低いと判断されれば価格の引き下げが行われ、高いと判断されれば価格が維持されます。さらに、効果が優れ、かつ費用が低廉ですむ場合などには、価格の引き上げも行われます。
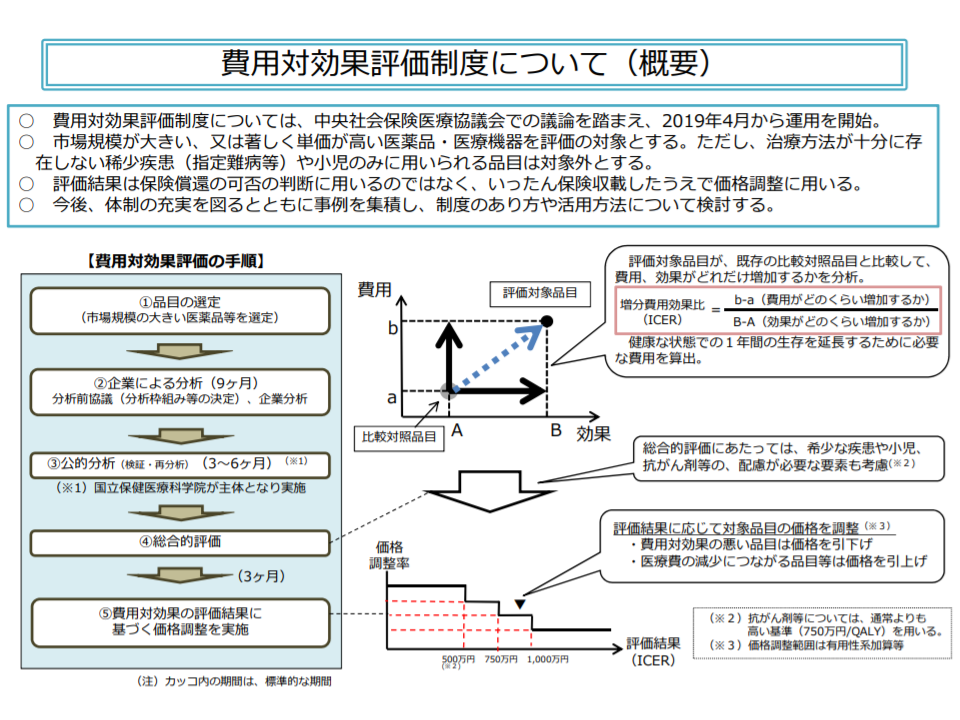
費用対効果評価の概要(医療保険部会1 200326)
この点、英国などでは「費用対効果の程度が低いと判断された場合には、保障対象に加えない」(国民からの要請を受けて緩和されてきている)という仕組みですが、我が国では患者の医療へのアクセスを確保するために「保険償還の可否判断に費用対効果評価は用いず、価格調整にのみ用いる」仕組みとなっています。
この点、3月26日の医療保険部会では「保険償還の可否判断にも費用対効果評価を活用する方向で拡大すべき」(佐野雅宏委員:健康保険組合連合会副会長)といった意見も出ていますが、「これまで議論を積み重ねてきた中医協で、制度化の効果・影響を検証し、課題等の抽出したうえで改善に向けた議論をしてもらう。必要に応じ、状況を医療保険部会にも報告してもらう」ことが妥当との意見が大勢を占めています。
金融資産等を考慮した負担の在り方、医療保険にどう組み込むべきか
一方(3)の「金融資産等の保有状況を考慮に入れた負担の在り方」に関しては、介護保険制度との対比で議論が行われました。
介護保険制度では、在宅生活者との公平性に鑑みて、施設入所者の「光熱費」「食費」などは保険給付外(全額自己負担)が原則です。ただし、低所得者にこの原則を当てはめると「介護の必要性が高いにもかかわらず、経済的負担ができないので施設に入所できない」という弊害が生じるために、「福祉的な観点」から光熱費や食費等への補助(補足給付)が行われています。「福祉的な観点」ゆえ、収入だけでなく「金融資産」(預貯金)なども勘案して対象者の絞り込みが行われます。
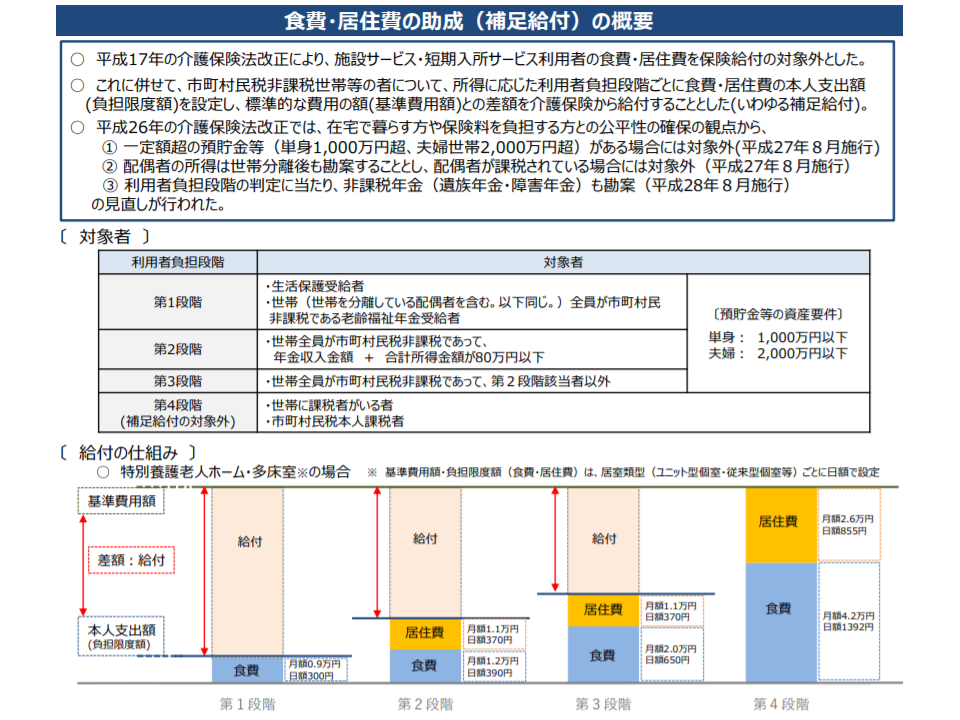
介護保険制度における捕捉給付の概要(2020年3月時点)(医療保険部会2 200326)
医療においても「収入は低いが、預金が多くある人」には相応の負担を求めることが公平性の観点では理に適うと考えられますが、保険制度である医療保険にどのように組み込むべきかが大きな課題となります(介護保険では、上述のように「福祉的な観点」に鑑みて組み込まれている)。さらに、「金融資産をどのように把握するのか」という技術的な課題もあります。
後者については、マイナンバーを活用して「預貯金情報を把握していく」ことが可能と考えられますが、前者の「理論的な課題」や、さらには導入への影響などをどう考えていくかという問題もあり、「さらに検討を深めていく必要がある」との考えを遠藤久夫部会長(国立社会保障・人口問題研究所所長)は示しています。
予防・健康づくり、医療費適正化に向けた「効果」はあるのか
また(6)の予防・健康づくりに関しては、2008年4月から40歳以上74歳以下の人を対象に「特定健康診査」(特定健診、メタボ健診)・「特定保健指導」が実施されています。生活習慣病リスクの高い被保険者を特定健診でピックアップし、生活習慣改善等を指導することで、疾病予防等を目指すものです。
この点、各医療保険者(健康保険組合や協会けんぽ、国民健康保険など)がより積極的に特定健診等を実施するための「インセンティブ」(例えば特定健診実施率等に応じた財政支援を行うなど)を付与・強化するとともに、特定健診・特定保健指導の「実施状況」だけでなく、「効果」(例えば被保険者個人の体重やウエスト回りの減少など)に着目した推進が図られてきています。
ただし堀委員は「疾病予防・健康づくりの重要性に疑うところはないが、それが医療費適正化にどう結びつくのか。両者は切り離して、特定健診・特定保健指導等に、どの程度、保険料や公費を投入すべきかは、冷静に考えていく必要がある」との考えを示しています。
傷病手当金、任意継続被保険者制度も課題踏まえた改善を検討
また(1)の傷病手当金は、「医療保険の被保険者が『業務外の事由による療養』のため労務に服することができない場合、一定の所得補償をする」仕組みです(例えば、がん治療で入院する期間、給与の一定割合が医療保険者から支給されるもの)。入院等で仕事に就けなくなってから「1年6か月」の間、給付が行われますが、▼健康保険(健保組合、協会けんぽ)でも共済組合と同様に「支給期間は、通算して1年6か月」とする▼若年者で精神疾患による支給が」は極めて多く、かつ増加していることから、実態を詳しく調べ課題等を抽出していく―ことを求める意見が多数でています。
さらに(2)の任意継続被保険者制度は「企業等を退職した後に、最長2年間、従前の健康保険に加入できる」という仕組みです。例えば企業等を定年退職した場合、国民健康保険に加入しなおすことになりますが、前年の所得が極めて高いため、国民健康保険税(料)も非常に高額になってしまいます。一方、所得は「年金のみ」となることも多いことから、高額な保険税(料)を負担することが難しいケースもでてきます。そこで激変緩和措置として任意継続被保険者制度が設けられているのです。
この点、佐野委員は「かつて、健康保険では医療費1割負担、国民健康保険では同じく3割負担という給付の差があり、こうした点も踏まえて任意継続制被保険者制度に意味はあったが、現在給付率は同一であり、制度存続の意味は消失している」とし、廃止あるいは見直し(加入可能期間(現行2年間)の短縮、要件(2か月以上の健康保険加入等)の厳格化、など)を行うべきと強く求めています。
これに対し、国民健康保険制度の運営者代表として参画する前葉泰幸委員(全国市長会相談役・社会文教委員/津市長)は「現行制度のままで良いとは考えていないが、働き方の現状、高齢者の現状などを踏まえた丁寧な見直し論議が必要である」との考えを示しました。
【関連記事】
紹介状なし外来受診の定額負担徴収義務拡大、厚労省は「一般病床200床以上」と解釈―社保審・医療保険部会
一定所得以上の後期高齢者で医療機関窓口負担を2割に引き上げ、線引きをどう考えるか―社保審・医療保険部会
2021年からのオンライン資格確認、カードリーダー等端末は支払基金が一括購入し医療機関へ配付―社保審・医療保険部会
2020年度診療報酬改定を了承、「医師の働き方改革推進」を重点課題に据える―社保審・医療保険部会
2020年度診療報酬改定、「医師の働き方改革」だけでなく「制度の持続可能性」も重点課題とせよ―社保審・医療保険部会
2020年度診療報酬改定、「医師働き方改革」だけでなく「効率化」や「機能分化」なども重点課題ではないか―社保審・医療保険部会
2020年度診療報酬改定、「効率化・合理化の視点」「働き方改革の推進」「費用対効果評価」なども重要視点―社保審・医療保険部会
2021年3月からマイナンバーカードに「保険証機能」付与、既存保険証が使えなくなる訳ではない―社保審・医療保険部会
オンライン資格確認や支払基金支部廃止などを盛り込んだ健保法等改正案―医療保険部会
被保険者証に個人単位番号を付記し、2021年からオンラインでの医療保険資格確認を実施―医療保険部会
国民健康保険、より高所得者な人に負担増を求めるべきか―医療保険部会
超高額薬剤等の保険収載、薬価制度だけでなく税制等も含め幅広い対応を―社保審・医療保険部会
NDB・介護DBを連結し利活用を拡大する方針を了承、2019年の法改正目指す―社保審・医療保険部会(2)
健康寿命延伸に向け、「高齢者の保健事業」と「介護予防」を一体的に実施・推進―社保審・医療保険部会(1)
2020年度中に、医療保険のオンライン資格確認を本格運用開始―社保審・医療保険部会
地域別診療報酬には慎重論、後期高齢者の自己負担2割への引き上げも検討—医療保険部会
骨太方針2019を閣議決定、給付と負担の見直し論議を先送りするなど「形骸化」著しい
医薬品等の価格設定における「費用対効果評価」の概要固まる、2019年4月から実施―中医協総会(1)
費用対効果評価の骨子案、費用対効果評価が高い(ICER200万円未満)品目も価格引き上げ―中医協・費用対効果評価合同部会
医薬品の費用対効果評価、厳しすぎれば「日本市場の魅力」が減退―中医協・費用対効果評価合同部会
医療技術の費用対効果、500万・750万・1000万の3基準値に沿い「良し悪し」を判断へ―中医協・費用対効果評価合同部会
費用対効果評価、企業と公的機関の分析に齟齬が出ないよう、適宜「協議」を行う―中医協・費用対効果評価合同部会
医療技術の費用対効果、「連続的に評価」すべきか、「他技術より劣れば一律に評価」すべきか―中医協・費用対効果評価合同部会
費用対効果評価、「補正加算があり市場規模の大きな新薬・新規医療機器」を主な対象に―中医協・費用対効果評価合同部会
費用対効果データが複数ある場合、評価には一定の「幅」を持たせてはどうか―中医協・費用対効果評価専門部会
費用対効果評価、試行導入結果踏まえ「データ提出」や「再分析」の在り方検討―中医協・費用対効果評価合同部会(2)
費用対効果評価、「健康のためにいくら支払えるか」との調査は国では行わない―中医協・費用対効果評価合同部会(1)
費用対効果評価、オプジーボは価格引き下げ、川澄化学のステントグラフトは引き上げ―中医協・費用対効果評価合同部会
費用対効果評価、試行結果の検証踏まえ2019年度以降に制度化―中医協
使用実績を踏まえ材料機能区分を再申請(チャレンジ申請)できる仕組み新設―中医協・材料専門部会
薬価制度抜本改革案を修正、新薬創出等加算の厳格化を一部緩和―中医協薬価専門部会
新薬創出等加算の見直し、「容認できない」と製薬メーカー猛反発—中医協薬価専門部会
薬価制度抜本改革の具体案、費用対効果評価による価格引き上げも—中医協薬価専門部会
既存製品よりも費用が安く済み、効果の高い製品の価格は引き上げるべきか―費用対効果評価合同部会
医薬品などの費用対効果評価、業界は「加算のみへの反映」を切望—中医協・費用対効果評価合同部会
医薬品などの費用対効果評価、結果は加算のみに反映させるか、価格全体に及ぼすか—中医協・費用対効果評価関係
費用対効果評価、10月までに試行導入の詳細、年内に制度化の骨子を固める—中医協・費用対効果評価専門部会
費用対効果、試行導入には「支払い意思額調査」結果は用いず—中医協・費用対効果評価専門部会
費用対効果を判断するための「支払い意思額調査」、聞き方も含めて再検討—中医協・費用対効果評価専門部会
新医療技術の恩恵を受ける国民を対象に「いくらまで支払えるか」を調査—中医協・費用対効果専門部会
費用対効果評価の結果、どのタイミングで薬価などに反映させるか—中医協・費用対効果専門部会
費用対効果評価の結果、「保険償還価格の調整」に活用—中医協・費用対効果専門部会
医療技術の費用対効果評価、厚労省が仮想具体例で詳説—中医協・費用対効果評価専門部会
医療技術の費用対効果評価、「感染症対策への有用性」など6要素も勘案—中医協・費用対効果評価専門部会
医療技術の費用対効果、評価のための基準値を設定する方針に転換―中医協・費用対効果評価専門部会
費用対効果評価、新規収載の医薬品なども対象に2018年度から本格導入へ―費用対効果評価専門部会
2018年度の費用対効果評価に基づく再算定、オプジーボやハーボニーなど12品目に決定―中医協総会
2016年4月以降、費用対効果評価の対象として補正加算が高いものなど8品目程度を選定―中医協総会
費用対効果の良し悪しを判断する基準値、2016年度改定では定めず―費用対効果評価専門部会
費用対効果評価、対象は「保険収載後、1-2回の改定を経たもの」に―費用対効果評価専門部会
費用対効果評価、試行段階では社会的影響を評価する特別ルールは定めず―費用対効果評価専門部会
費用対効果評価の結果は医薬品・医療機器の再算定に活用―費用対効果評価専門部会
費用対効果評価はQALYを基本に実施、他の指標の使用も認める―中医協・専門部会
薬などの費用対効果、まず既収載品の再算定に活用、価格への反映は18年度改定時か―中医協・専門部会
公立病院等改革の検証、都道府県知事の民間病院機能転換命令権、急性期一般1の要件厳格化など検討せよ―財政審建議
2020年度の次期診療報酬改定や介護保険制度改革等に向けて提言―財政審
2019年度中に「病床ダウンサイジング」を支援する追加的方策を検討し、20年度以降順次実施せよ―経済財政諮問会議
2019年度予算編成、社会保障費圧縮の数値目標はおかず―財政審建議
少額外来での受診時定額負担、民間医療機関への機能転換命令権など改めて提唱―財政審





