急性期入院医療、重症患者割合等に応じて自由に行き来できる報酬とせよ―日病協
2018.2.23.(金)
2018年度の診療報酬改定では7対1一般病棟入院基本料と10対1一般病棟入院基本料を再編・統合し、7種類の【急性期一般入院料を新設】した。このうち7対1と10対1の中間的評価である急性期一般入院料2・3については、現行7対1相当の急性期一般入院料からの移行しか認められないが、近い将来、「重症患者割合等に応じて適切な入院料を柔軟に選択できる」報酬体系に移行するべきである—。
2月23日に開催された日本病院団体協議会の代表者会議で、こういった意見が数多く出されたことが、原澤茂議長(全国公私病院連盟常務理事、埼玉県済生会支部長、埼玉県済生会川口医療福祉センター総長)と山本修一副議長(国立大学附属病院長会議常置委員長、千葉大学医学部附属病院長)から明らかにされました。

2月236日の日本病院団体協議会・代表者会議後に記者会見に臨んだ原澤茂議長(全国公私病院連盟常務理事、埼玉県済生会支部長、埼玉県済生会川口医療福祉センター総長、向かって右)と山本修一副議長(国立大学附属病院長会議常置委員長、千葉大学医学部附属病院長、向かって左)
目次
現行10対1から中間的評価へ転換できるような報酬体系とせよ
2018年度改定の目玉の1つとして、【急性期一般入院料】(7対1と10対1の再編・統合)があげられます。そのポイントは、大きく次の4点と言えるでしょう。
(1)看護配置などに応じた基本部分と、重症患者割合に応じた実績部分とを組み合わせた報酬体系とする
(2)7対1と10対1の間に「中間的な評価」を設定する
(3)重症患者割合のベースとなる「一般病棟用の重症度、医療・看護必要度」(以下、看護必要度)について、項目(定義)の見直しを一部行うとともに、若干の厳格化を図る
(4)診療実績データ(DPCデータのEF統合ファイル)を用いた看護必要度IIを設定し、現行の看護必要度評価票を用いた測定方法(看護必要度I)と異なる基準値を設定する
このうち(2)の中間的評価である【急性期一般入院料2】(1日につき1561点、重症患者割合は看護必要度IIで24%以上)【急性期一般入院料3】(同じく1491点、23%以上)を届け出るためには、「届出時点において、届出前3月の間、急性期一般入院料1(入院料3では1または2)を届け出ていること」との施設基準が定められます。つまり、「現行7対1相当からの転換のみが可能で、現行10対1からの転換はできない(一度、7対1相当の急性期入院料1を3か月以上取得する必要がある)」のです。
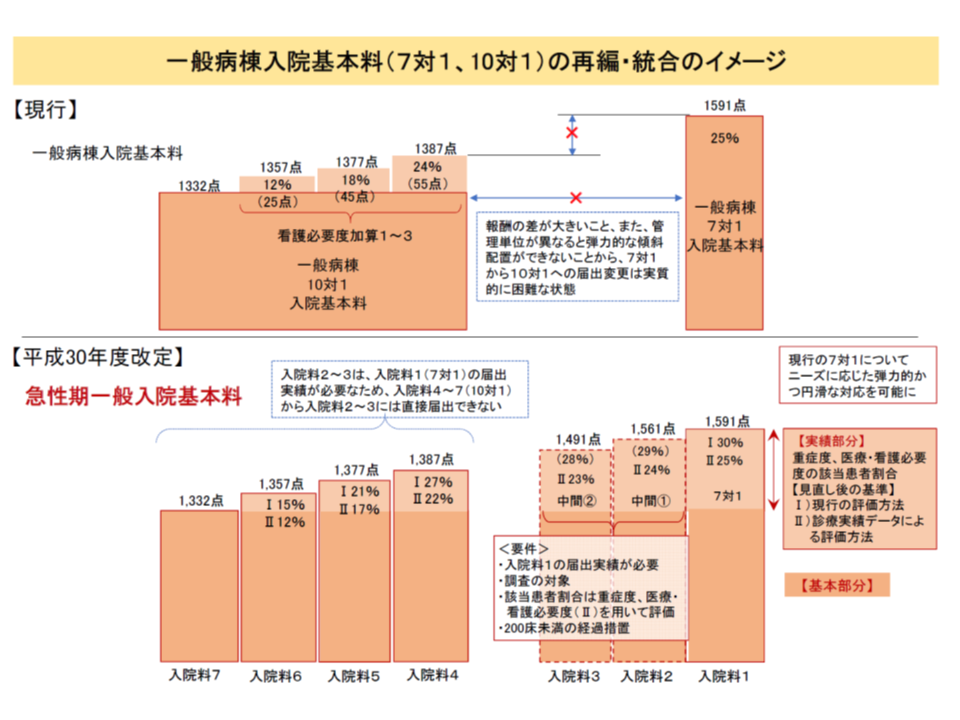
7対1・10対1一般病棟入院料を重症患者割合を実績評価指標として再編・統合する。中間的評価となる急性期一般入院料2・3は、現行7対1相当の急性期一般入院料1などからしか転換できない
すでに需要がピークを過ぎ、今後もニーズが減少すると予想される「7対1」から、「10対1」などへの機能転換を促すことが今回の見直しの趣旨であるための規定です。ただし厚生労働省保険局医療課の迫井正深課長は中央社会保険医療協議会・総会において、急性期一般入院料の将来イメージを示しており、そこでは「医療ニーズと、それに応じた医療資源を適切に投入する体制に応じて、適切な入院料を柔軟に選択できる」仕組みも提示。例えば「現行の10対1に相当する急性期一般入院料4-7の届け出病院であっても、重症患者を積極的に確保することで、7対1と10対1の中間的評価となる急性期一般入院料2・3へ転換できる」、さらに言えば「重症患者割合等に応じて、適切な急性期一般入院料を選択できる」仕組みを目指す考えと言えます。

厚労省保険局医療課の迫井課長が示した、将来の急性期一般入院料のイメージ。実績に応じて自由に行き来できる仕組みと考えられる
全国公私病院連盟や国立大学附属病院長会議、日本病院会、全日本病院協会など15の病院団体で構成される日本病院団体協議会は、2月23日に2018年度改定の内容を総括。その中で、この「医療ニーズと、それに応じた医療資源を適切に投入する体制に応じて、適切な入院料を柔軟に選択できる」(重症患者割合等に応じて、適切な急性期一般入院料を選択できる)仕組みへ早急に移行すべきとの声が多くの病院団体から示されました。2020年度診療報酬改定以降の重要論点となりそうです。
DPC病院、EF統合ファイルに記載漏れがあれば、重症患者割合は低くなってしまう
また、(4)のDPCデータを用いた看護必要度IIによる重症患者割合については、「手術に関する項目の見直しなどが行われたので、正確な数字を計算できない。厚労省に早急なマスタ・ソフトの提示を求めたい」との意見が出されています。
ところで、DPC病院の中には「EF統合ファイルを正確に記載していない」ところもあり、そうした病院では看護必要度IIによる重症患者割合は低くなる可能性があります。DPC制度では「包括評価なので、出来高情報(EF統合ファイル)を正確に記載しても、報酬が上がるわけではない」として、例えば創傷処置などの情報を割愛してしまうケースもあるようです。この場合、A項目のカウントが少なくなり、看護必要度IIによる重症患者割合が低くなる可能性が高いのです。山本副議長は「自院でも、DPCデータ記載に関する教育をし直す必要がある」旨をコメントしており、全国のDPC病院で「EF統合ファイル(出来高儒法)」の点検が必要と言えそうです。
さらに、重症患者割合については看護必要度I・IIのいずれを用いた場合でも「届出前3か月間の平均値を基本とする」との見直しが行われ、現在の「1割以内・3か月以内変動の救済措置」が廃止されます。この点について、多くの病院団体から「一時的に重症患者割合が落ち込んだ場合などには、リカバーが難しいのではないか」と心配の声が上がっています。
なお、特定機能病院については再編・統合から除外され、現行の7対1特定機能病院入院基本料等が維持されます(ただし重症患者割合の基準値は、看護必要度Iを用いた場合には28%、看護必要度IIを用いた場合には23%に引き上げ)。この点について山本副議長は「特定機能病院と一般病院の評価体系を分けてほしいと要望してきており、それが受け入れられた形で評価できる。ただし、2020年度以降の改定でどうなるのか心配している」とコメントしています。
回復期リハ1の「リハビリ実績指数37以上」を継続的にクリアすることは難しい
このほか次のようなコメントが参加病院団体から出されています(関連記事はこちら)。
▼地域包括ケア病棟については、200床未満の病院で評価が引き上げられた。これまで中小病院が、在宅医療機関などと連携してきた取り組みを評価するもので好ましい。今後、中小病院において地域包括ケア病棟入院料等の届け出が増加するのではないか。大病院の地域包括ケア病棟については評価が変わらず(点数引き下げが行われず)「ほっ」としている
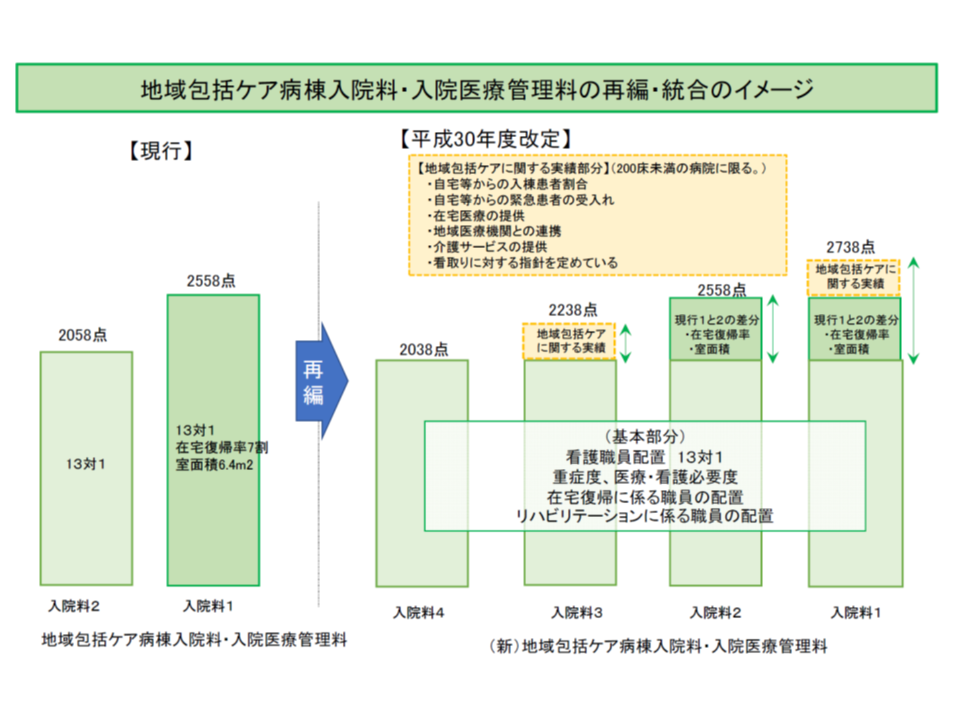
地域包括ケア病棟入院料等を自宅等入院患者割合などを実績評価指標として再編・統合する。ただし実績が高く高点数が設定されるのは200床未満の病院についてのみ
▼回復期リハビリ病棟については、入院料1においてリハビリ実績指数「37以上」の基準値が設けられた。瞬間風速的に37以上をクリアすることはできるが、継続して37以上をクリアすることは難しい
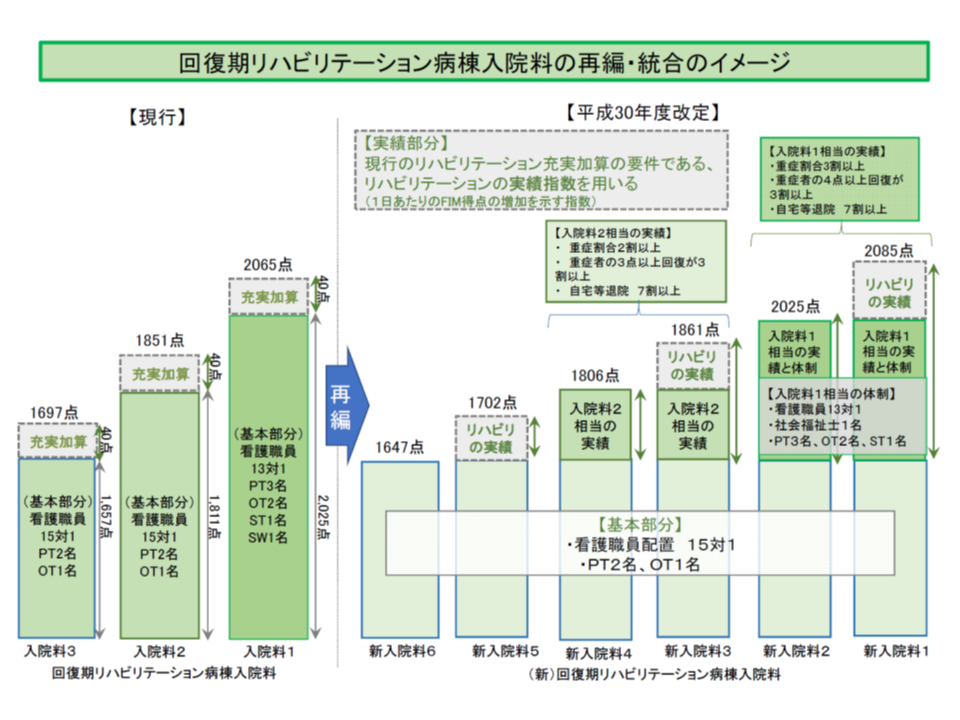
回復期リハビリ病棟入院料をリハビリ実績指数などを実績評価指標として再編・統合する。もっとも高点数の回復期リハ1では「リハビリ実績指数37以上」が求められる
▼療養病棟のうち入院料2について、点数は735-1435点で現状維持であるが、看護配置は「25対1以上」から「20対1以上」に引き上げられており、人件費増を考慮すれば「実質的な点数引き下げ」になるのではないか。【在宅復帰機能強化加算】が10点から50点へ引き上げられた点は高く評価できる
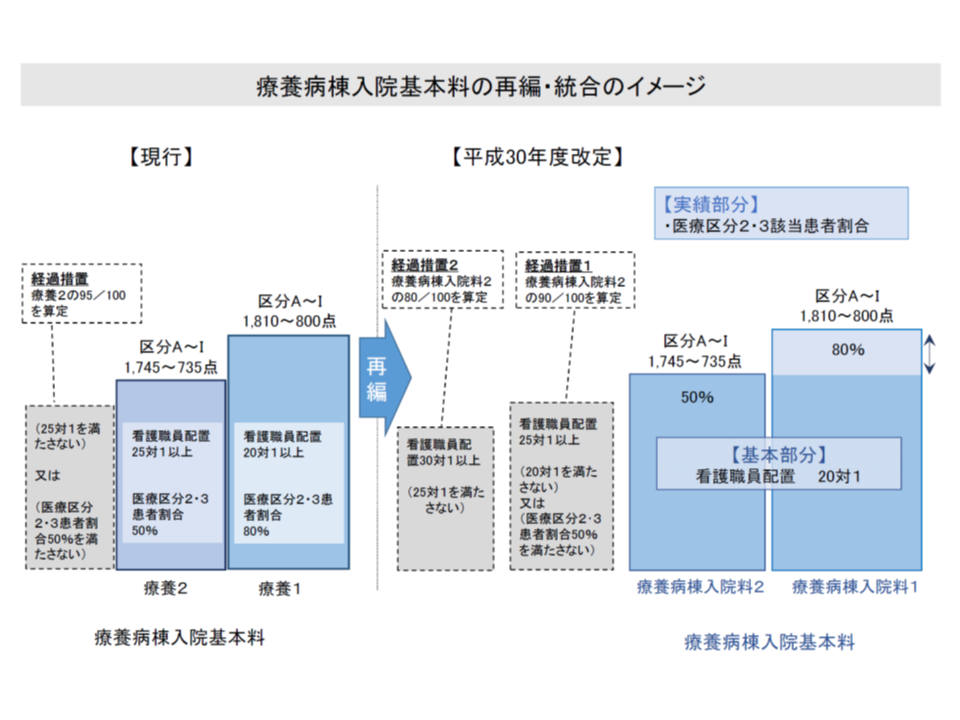
療養病棟入院料を医療区分2・3患者割合を実績評価指標として再編・統合する。
▼精神科医療については、さまざまな見直しが行われたが取得は難しく「生かさず殺さず」という改定内容だ
【関連記事】
【2018年度診療報酬改定答申・速報6】がん治療と仕事の両立目指し、治療医と産業医の連携を診療報酬で評価
【2018年度診療報酬改定答申・速報5】在総管と施設総管、通院困難患者への医学管理を上乗せ評価
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
【2018年度診療報酬改定答申・速報3】かかりつけ機能持つ医療機関、初診時に80点を加算
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定
2018年度診療報酬改定、答申内容を一部訂正―厚労省
重症患者割合は「3か月間の平均値」が基本、1割以内変動の救済措置は廃止―中医協総会 第388回(1)
急性期一般入院料1の重症患者割合「30%以上」は厳しい―日病協・原澤議長
外来における患者相談窓口の設置、診療報酬での支援を―日病協
入院基本料、全病棟で「大幅引き上げが不可欠」―日病協が2回目の要望書を提出
7対1などの重症患者割合、看護必要度と診療報酬請求区分との相関を検証し、負担軽減を進めよ—日病協
地域包括ケア病棟の2分論、少なくとも2017年度データを見てから議論すべき—日病協
回復期機能、報告病床数は少ないが、機能は果たしている—日病協・原澤議長
DPCの激変緩和措置や重症度係数などに代わる措置を早急に検討すべき—日病協
日病協が2018年度改定で第1弾の総論的要望、第2弾要望に当たっては事前に厚労省と協議も
2018年度改定に向け、看護必要度における内科系疾患の評価充実など8項目を要望―日病協
看護必要度や在宅復帰率など、7対1入院基本料の見直し論議は最低限にすべき―日病協
病院による在宅医療提供、設立母体で可否を定めることは問題―日病協・神野議長
介護給付費分科会に、療養病床特別部会の病院代表委員の参画を求める―日病協
病棟群単位の入院基本料は厳しい、ICU廃止し7対1に統合するような動きを懸念―日病協
7対1の重症者割合25%は厳しすぎる、「病棟群別の入院料」は恒久措置にすべき―日病協・楠岡議長
7対1病院、10対1などへの移行見据え「病棟群単位の入院基本料」を認める―中医協総会
16年度診療報酬改定に向け、「病棟群単位の入院基本料」や「救急の評価充実」を改要望―日病協
病棟群単位の入院料や夜勤72時間ルールの見直しなどを要望―日病協
日病協、16年度報酬改定に向け「病棟群単位の入院基本料」要望を固める
16年度診療報酬改定に向け「病棟群単位の入院基本料」要望へ―日病協





