胆嚢摘出術、画像診断・他診療科医師と協議で「腹腔鏡手術の適応か」慎重に判断せよ—医療安全調査機構の提言(5)
2018.10.4.(木)
「腹腔鏡下胆嚢摘出術に係る死亡事例」が、これまでに8例報告されている。画像診断や他診療科医師との十分なカンファレンスにより「腹腔鏡手術の適応になるか、否か」を慎重に判断するとともに、術中の状況に応じて、速やかに「回避手術」(胆嚢部分切除術、胆嚢亜全摘術など)や「開腹術への移行」を検討し、術後管理を十分に行うことが必要である―。
日本で唯一の医療事故調査・支援センター(以下、センター)である日本医療安全調査機構は9月25日、5回目の「医療事故の再発防止に向けた提言」として『腹腔鏡下胆嚢摘出術に係る死亡事例の分析』を公表し、このような注意喚起を行いました(機構のサイトはこちら)。
なお同日には6回目の提言『栄養剤投与目的に行われた胃管挿入に係る死亡事例の分析』も行っており、メディ・ウォッチでは別途お伝えすることにします。
2015年10月以降、腹腔鏡下胆嚢摘出術に係る死亡事例が8例報告
2015年10月から、医療機関の管理者に「予期しなかった『医療に起因し、または起因すると疑われる死亡または死産』」のすべてをセンターに報告することが義務付けられました(医療事故調査制度)。この制度は「医療事故の再発防止」を目的としたもので、事故事例を集積する中で「具体的な再発防止策などを構築」していくことがセンターに課せられた重要な役割の1つです(関連記事はこちら)。
センターは、今般、「腹腔鏡下胆嚢摘出術」に係る死亡事例を分析し、5回目の医療事故再発防止策として提言を行いました(過去の提言に関するする記事はこちら(1:中心静脈穿刺)とこちら(2:急性肺血栓塞栓症)とこちら(3:アナフィラキシーショック)とこちら(4:気管切開術後))。
腹腔鏡手術は、侵襲が少ないなど患者のQOLを高めるため、順次適応が拡大されてきています。しかし、症例が増えるにつれ、重大な問題も浮上してきています。これまでにセンターに報告された「気管切開術後早期の気管切開チューブ逸脱・迷入に係る死亡事例」は、8例あります。ただし、うち1例は喘息発作での死亡であり、センターでは残り7例について詳しく分析しました。
これらの死亡例の特徴としては、「胆嚢炎を合併しているが急性期を過ぎている」ことがあげられ、過半数が「急性期を経過した高度胆嚢炎(post acute severe cholecystitis:PASC)」でした。「腹腔鏡手術に適さない」症例が多いことが伺えます。また手術の難易度を踏まえたインフォームドコンセントが不十分と思われるケースも少なくないようです。
センターでは、「腹腔鏡下胆嚢摘出術施行に伴う死亡率が決して低率ではない」とし、再発防止に向けて次の6つの提言を行っています。
(1)癒着の強い高度胆嚢炎に対する腹腔鏡下胆嚢摘出術は難易度が高いため、▼胆嚢炎の程度▼胆管狭窄—に関する画像診断を行い、手術の適応とタイミングを慎重に判断する。外科医だけでなく他診療科医師・看護師とともに、合併疾患による手術リスクを慎重に評価し、場合によっては腹腔鏡下手術を回避する【手術適応】
(2)腹腔鏡下胆嚢摘出術においても▼手術難易度が高いケース▼手術リスクの高い合併症を有する高齢者—では「致命的な事態が起こりうる」ことを患者・家族に説明し、開腹手術や経皮的ドレナージなど他の選択肢を提示する【説明と納得】
(3)腹腔鏡下胆嚢摘出術は、良好な視野を保ち、解剖学的構造を認識しながらCritical View of Safety(CVS)を求める。CVSが得られなければ回避手術(胆嚢部分切除術、胆嚢亜全摘術など)を選択する【手術手技(1)】
(4)胆嚢の剥離困難、大量出血、胆管損傷などを認めた際には、腹腔鏡下手術に固執せず速やかに開腹術へ移行する【手術手技(2)】
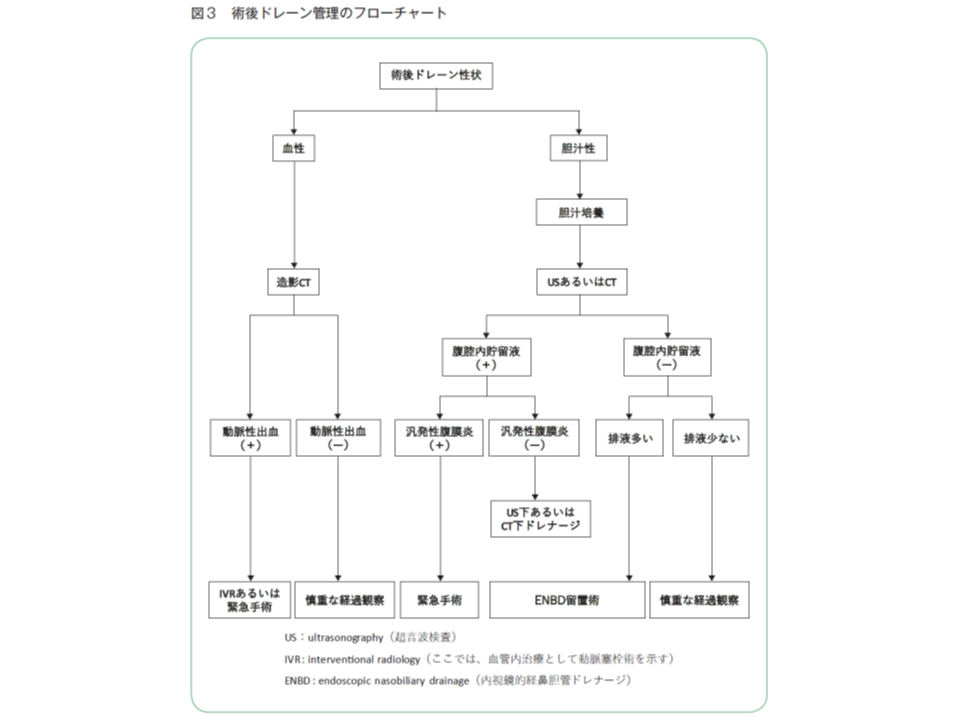
(5)胆汁性腹膜炎と後出血の早期発見のために、胆嚢床ドレーン排液の性状と量を観察する。胆汁漏出が疑われた場合、胆汁培養を行い感受性に従い抗菌薬を投与すると同時に、胆管損傷の部位や程度を検索し、適切なドレナージ術を早急に検討する。後出血が疑われた場合、出血量とバイタルサインを観察し続け、適切な止血法を検討する【術後管理】
(6)腹腔鏡下胆嚢摘出術を提供する施設は、▼手術手技の水準を担保する▼想定される術中の重大合併症発生時の対応を支援する▼術中の問題点が術後管理に引き継がれる―仕組みを構築する【院内体制の整備】
まず(1)では、▼死亡事例が、胆嚢壁肥厚・胆嚢腫大・胆嚢周囲膿瘍形成などを認める癒着の強い例や総胆管の狭窄を来すなど、「腹腔鏡手術では難易度が高い」症例であった▼7例中5例が70歳以上の高齢者で、糖尿病や呼吸機能低下などの基礎疾患を合併していた▼他診療科医師と十分にカンファレンスを行えば、術中出血などを予測できた―ことなどを強く指摘。
「腹腔鏡手術の適応かどうか」について、▼画像診断を必ず用いて「胆嚢および周囲の炎症」「胆管狭窄」を評価する▼消化器内科・放射線科との協議・診療連携を行う―ことを強調しています。
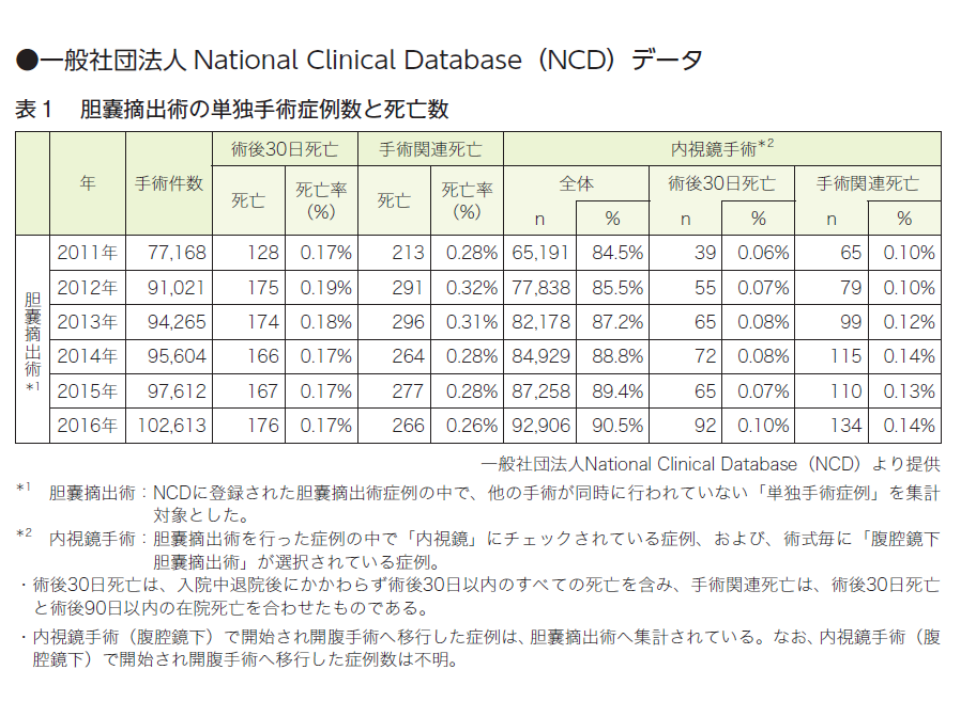
また(2)では「単純な胆石症に対する胆嚢摘出術は腹腔鏡下手術が第一選択となるが、患者の状態によっては、腹腔鏡下胆嚢摘出術であっても致命的な転帰となる」とのNCD(National Clinical Data Base)のデータも紹介し、適切な治療法の選択肢を患者・家族に提示することを求めています。
さらに(3)(4)では、腹腔鏡手術の実施には「高い技術が必要」なことを改めて指摘。定型化された基本手技に習熟することはもちろん、▼起こりうる合併症の理解▼解剖学上のバリエーションへの対応▼手術困難時の処置▼回避手術や開腹移行による対応—をあらかじめ検討しておくよう要請しました。
とくに、7例中の4例ではCVSが得られず、結果として「総胆管を切断してしまった」「胆嚢動脈を損傷してしまった」という結果に結びついている点には留意が必要でしょう。センターでは、各施設で▼手術時間▼出血量―などの開腹術への移行基準を定めた上で、術者の交代や開腹述への移行を速やかに検討するよう求めています。
もっとも7例中2例では、剥離困難・大量出血のために開腹術に移行しましたが、出血関連の合併症で術後早期に死亡しています。センターでは「開腹移行後の止血や剥離の手術操作に最新の注意が必要」とも呼びかけています。
さらに(5)では、胆汁性腹膜炎を併発(死亡7例中2例)した場合には、「手術または、経皮的ドレナージおよび内視鏡的経鼻胆管ドレナージ、および胆汁培養による適切な抗菌薬使用を行うことで、敗血症の予防につながった」と分析。
とくに▼高齢者▼糖尿病患者▼透析患者(慢性時不全)—といった易感染宿主のハイリスク患者では、敗血症になる可能性があるため、術後の感染症対策を考慮し「術中に胆汁培養を行い適切な抗菌薬を選択する」など、早期から感染症専門医や集中治療専門医に介入を依頼し、集学的な治療を行うよう求めています。
また、術後出血や胆汁漏出のリスクが高い患者では、ドレーン排液などに注意を払い、早期に術後出血・胆汁漏出を把握し、状況に応じて「緊急手術」「経過観察」などを適切に選択することも必要です。
また(6)では、▼医療技術水準を担保する仕組み(例えば手術の難易度に応じた執刀医・執刀チーム条件の明確化など)▼術中の重大合併症への対応を支援する仕組み(例えば輸血準備の院内基準を作成、遵守など)▼術中の問題点を術後管理に引き継ぐ仕組み▼術後の患者管理における協力体制―などを各施設において再確認・再構築することの重要性を説いています。
なおセンターでは、医学会や医療関連企業に対し、▼腹腔鏡下胆嚢摘出術の危険性(手術関連死亡率は0.3%と高い)▼外科医のための教育機会(Calot三角の剥離、CVSの有用性など)の提供▼手術シミュレーターと手術シミュレーションソフトの開発—を行うことも要望しています。
【関連記事】
中心静脈穿刺は致死的合併症の生じ得る危険手技との認識を—医療安全調査機構の提言(1)
急性肺血栓塞栓症、臨床症状に注意し早期診断・早期治療で死亡の防止—医療安全調査機構の提言(2)
過去に安全に使用できた薬剤でもアナフィラキシーショックが発症する—医療安全調査機構の提言(3)
気管切開術後早期は気管切開チューブの逸脱・迷入が生じやすく、正しい再挿入は困難—医療安全調査機構の提言(4)
2018年8月までに1102件の医療事故報告、国民の制度理解が今後の課題―日本医療安全調査機構
2018年7月までに1061件の医療事故報告、うち71.2%で院内調査が完了―日本医療安全調査機構
医療事故調査、制度発足から1000件を超える報告、7割超で院内調査完了―日本医療安全調査機構
2018年5月までに997件の医療事故、うち69.9%で院内調査完了―日本医療安全調査機構
2018年4月までに965件の医療事故、うち68.5%で院内調査完了―日本医療安全調査機構
2018年3月までに945件の医療事故が報告され、67%で院内調査完了―日本医療安全調査機構
2018年2月までに912件の医療事故報告、3分の2で院内調査が完了―日本医療安全調査機構
2018年1月までに888件の医療事故が報告され、65%超で院内調査が完了―日本医療安全調査機構
2017年末までに857件の医療事故が報告され、63.8%で院内調査が完了―日本医療安全調査機構
2017年9月までに751件の医療事故が報告、院内調査は63.4%で完了―日本医療安全調査機構
2017年8月までに716件の医療事故報告、院内調査のスピードは頭打ちか―日本医療安全調査機構
2017年7月までに674件の医療事故が報告され、63.5%で院内調査完了―日本医療安全調査機構
2017年6月までに652件の医療事故が報告され、6割超で院内調査が完了―日本医療安全調査機構
2017年5月までに624件の医療事故が報告され、6割超で院内調査完了―日本医療安全調査機構
2017年4月までに601件の医療事故が報告、約6割で院内調査が完了―日本医療安全調査機構
2017年2月までに546件の医療事故が報告、過半数では院内調査が完了済―日本医療安全調査機構
2017年1月までに517件の医療事故が報告、半数で院内調査が完了―日本医療安全調査機構
2016年12月までに487件の医療事故が報告され、46%超で院内調査が完了―日本医療安全調査機構
2016年11月に報告された医療事故は30件、全体の45%で院内調査が完了―日本医療安全調査機構
2016年10月に報告された医療事故は35件、制度開始からの累計で423件―日本医療安全調査機構
2016年8月に報告された医療事故は39件、制度開始からの累計で356件―日本医療安全調査機構
2016年7月に報告された医療事故は32件、制度開始からの累計で317件―日本医療安全調査機構
2016年6月に報告された医療事故は34件、制度開始からの累計では285件―日本医療安全調査機構
制度開始から半年で医療事故188件、4分の1で院内調査完了―日本医療安全調査機構
医療事故に該当するかどうかの判断基準統一に向け、都道府県と中央に協議会を設置―厚労省
医療事故調査制度、早ければ6月にも省令改正など行い、運用を改善―社保審・医療部会
医療事故調査制度の詳細固まる、遺族の希望を踏まえた事故原因の説明を―厚労省





