2018年度の医療費、前年度比0.8%と低水準の伸びだが、改定影響除外すれば例年並み―厚労省
2019.9.27.(金)
昨年度(2018年度)の医療費は、前年度に比べて3400億円・0.8%増加し、42兆6000億円となった―。
こういった状況が、厚生労働省が9月26日に発表した「医療費の動向」から明らかになりました(厚労省のサイトはこちら)(前年度の状況に関する記事はこちら、前々年度の状況に関する記事はこちら)。
「薬価制度抜本改革」を含めた2018年度の診療報酬改定により、医療費の伸び率は低水準にとどまっていますが、「改定の影響を除外すれば、医療費の伸び率は例年並みで、医療費は依然として増加傾向にある」と厚労省保険局調査課の仲津留隆課長は9月27日の社会保障審議会・医療保険部会で説明しています。
目次
2018年度医療費は42兆6000億円で、伸び率は0.8%と低水準
昨年度(2018年度)の医療費は42兆6000億円で、前年度に比べて3400億円・0.8%の増加となりました。国民1人当たりで見ると33万7000円で、前年度に比べて4000円・1.0%の増加となっています。
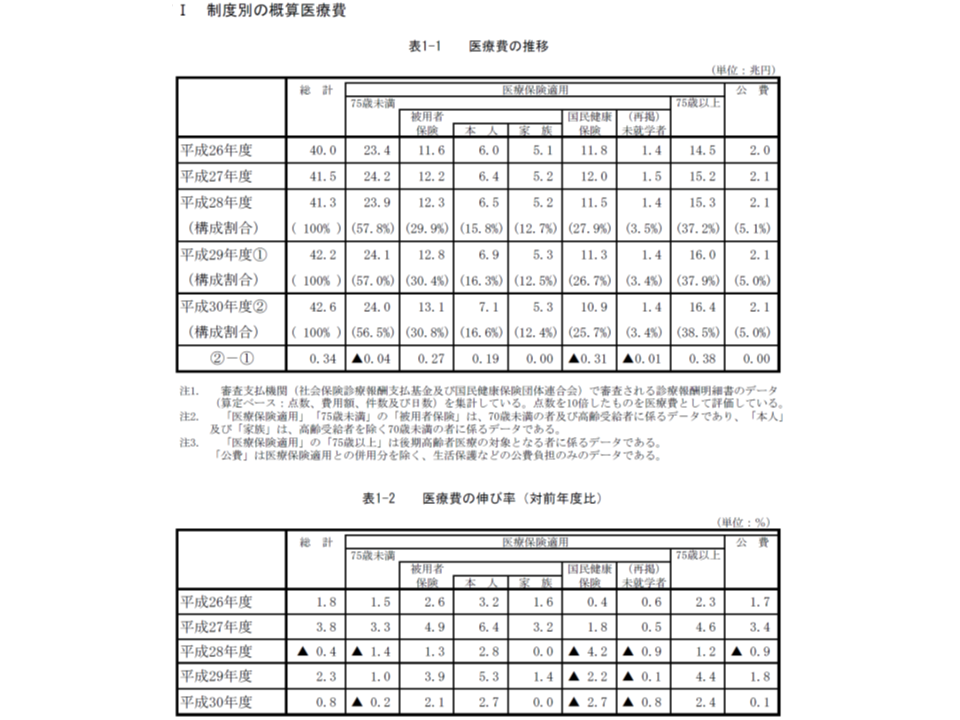
今般発表された数値は、国民医療費の98%に該当する「概算医療費」と呼ばれるもので、労災や全額自己負担などの費用は含まれていません。したがって来秋(2021年)に公表される予定の「2018年度国民医療費」は43兆5000億円(42兆6000億円÷0.98)程度になると見込まれます(関連記事はこちらとこちら))。
医療費の伸び率の推移を見てみると、▼2013年度:2.2%増(2012→13)▼2014年度:1.8%増(2013→14)▼2015年度:3.8%増(2014→15、関連記事はこちら)▼2016年度:0.4%減(2015→16、関連記事はこちら)▼2017年度:2.3%増(2016→17、関連記事はこちら)▼2018年度:0.8%増(2017→18)—という状況です。2015年度には、画期的なC型肝炎治療薬のハーボニーやソバルディの登場によって医療費が大きく伸び(関連記事はこちら)、2016年度には、その反動(ハーボニーやソバルディの影響が消滅)によって医療費が減少に転じました(関連記事はこちら)。昨年度(2017年度)には、こうした影響がなくなり、従前の水準に戻りましたが、2018年度には再び伸び率が鈍化しています。
この最大の要因として、前述したように「薬価制度抜本改革」を含む診療報酬が2018年度に行われたことがあげられます(関連記事はこちらとこちらとこちらとこちらとこちらとこちらとこちら)。
2018年度の診療報酬改定率はネット(全体)でマイナス1.19%(診療報酬本体:プラス0.55%、薬価:マイナス1.65%、材料価格:マイナス0.09%)となっており(こちら)、これが「なかった」と仮定すれば、2018年度の医療費伸び率は0.8+1.19の「1.99%」と推測できます。
2014年度以降の医療費伸び率を平均するとプラス1.875%で、ほぼ同水準となることから、厚労省保険局調査課の仲津留課長は「改定の影響を除外すれば、医療費の伸び率は例年並みで、医療費は依然として増加傾向にある」と9月27日の社会保障審議会・医療保険部会で説明しています。2019年度以降の医療費の動向にも注目する必要があります。
75歳以上の後期高齢者医療費、1人当たり医療費(単価)はマイナス0.3%
また昨年度(2018年度)の医療費を制度別に見てみると、▼主に会社員とその家族が加入する被用者保険が13兆1000億円(本人7兆1000億円、家族5兆30000億円)▼主に自営業者などが加入する国民健康保険が10兆9000億円▼75歳以上の後期高齢者が加入する後期高齢者医療が16兆4000億円▼公費が2兆1000億円―となっています。
それぞれについて前年度からの伸び率を見ると、▼被用者保険が2.1%増(本人2.7%増、家族増減なし)▼国保が2.7%減▼後期高齢者医療が2.4%増▼公費が0.1%増となりました。アベノミクスの効果により景気が上向いたことなどから、「国保加入」から「被用者保険加入」へのシフトが生じ、▼被用者保険の医療費増加(加入者増)▼国保の医療費減少(加入者減)につながったと推測できます。
また、制度別に1人当たり医療費を見ると、▼被用者保険が16万9000円(前年度に比べて1.4%増)で、うち本人が16万円(同1.2%増)、家族が16万6000円(同1.0%増)▼国保が35万3000円(同1.3%増)▼後期高齢者医療が93万9000円(同0.3%減)―という状況です。
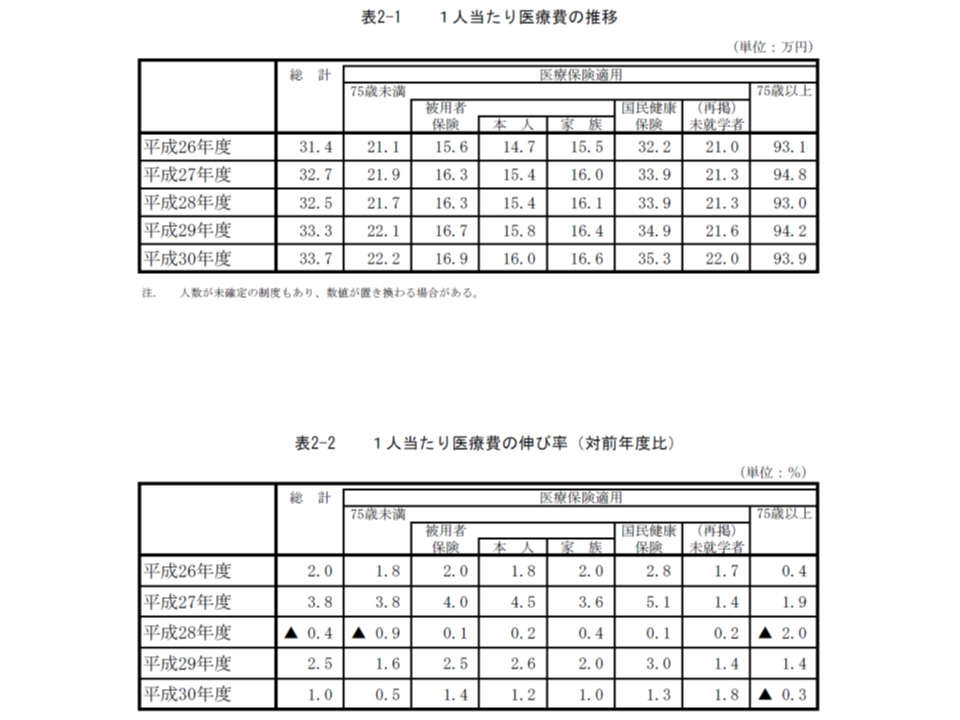
高齢化の進展によって75歳以上人口が増加していきます。また、高齢になれば若人と比べて傷病にかかる頻度がどうしても高くなり、1人当たり医療費は若人の2.6-5.5倍程度と高くなります。1人当たり医療費の高い高齢者が増加するため、後期高齢者医療費全体は当然、膨らんでいきます。
しかし、1人当たり医療費の「伸び率」を見てみると、現役世代の1.2-1.4%増に比べ後期高齢者では0.3%減と低い水準となっていることが分かります。この背景には、▼重複受診・頻回受診の是正▼在院日数の短縮—などといった「医療費適正化」対策が功を奏していると考えられ、さらに昨年度(2018年度)からは新たな医療費適正化計画がスタートし(関連記事はこちら)ました。あわせて、高齢者の保健事業(フレイル対策など)と介護予防事業とを一体的実施(これにより健康寿命を延伸し、ひいては医療費を適正化させることが狙い)する方針が固まっており(2019年の健康保険法等改正)、今後、後期高齢者医療費のさらなる適正化が見込まれると予想されます(関連記事はこちらとこちら)。
調剤の1日当たり医療費は前年度から3.6%減
次に診療種類別に医療費を見てみると、▼医科入院が17兆3000円(医療費全体の40.6%、前年度に比べ0.4ポイント拡大)▼医科入院外が14兆6000億円(同34.2%、同0.1ポイント拡大)▼歯科が3兆円(同7.0%、0.1
ポイント拡大)▼調剤が7兆5000億円(同17.6%、同0.7ポイント縮小)▼訪問看護が2600億円(同0.6%、同0.1ポイント拡大)―などとなっています。
診療種類別医療費の対前年度伸び率は、▼医科入院が2.0%増(3400億円増)▼医科入院外が1.0%増(1500億円増)▼歯科が1.9%増(600億円増)▼調剤3.1%減(2400億円減)▼訪問看護が17.0%増(同400億円増)―などという状況です。
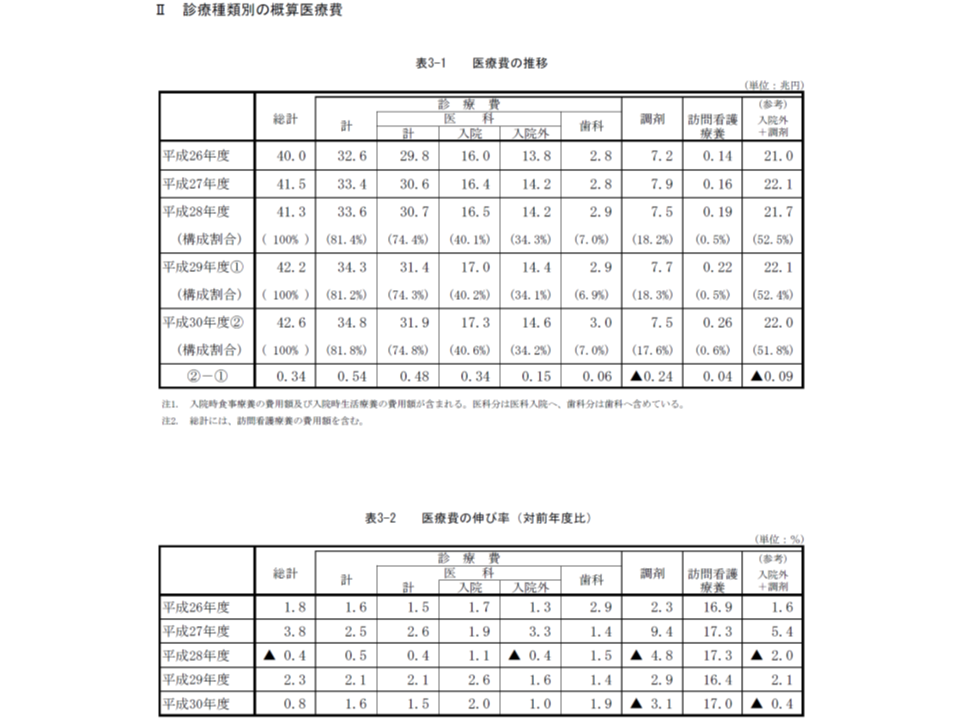
また、受診延日数(「延べ患者数」に相当)の伸び率を診療種類別に見ると、▼全体では前年度に比べて0.5%の減少▼医科入院では0.4%の減少▼医科入院外で0.8%の減少▼歯科では0.1%の減少▼調剤では0.6%の増加―となっています。
一方、診療種類別の1日当たり医療費を見ると、▼全体では1万6700円(前年度に比べて200円・1.3%増)▼医科入院が3万7100円(同900円・2.4%増)▼医科入院外が8900円(同200円・1.9%増)▼歯科が7100円(同100円・2.1%増)▼調剤が8900円(同300円・3.6%減)▼訪問看護が1万1300円(同200円、1.7%増)―となりました。
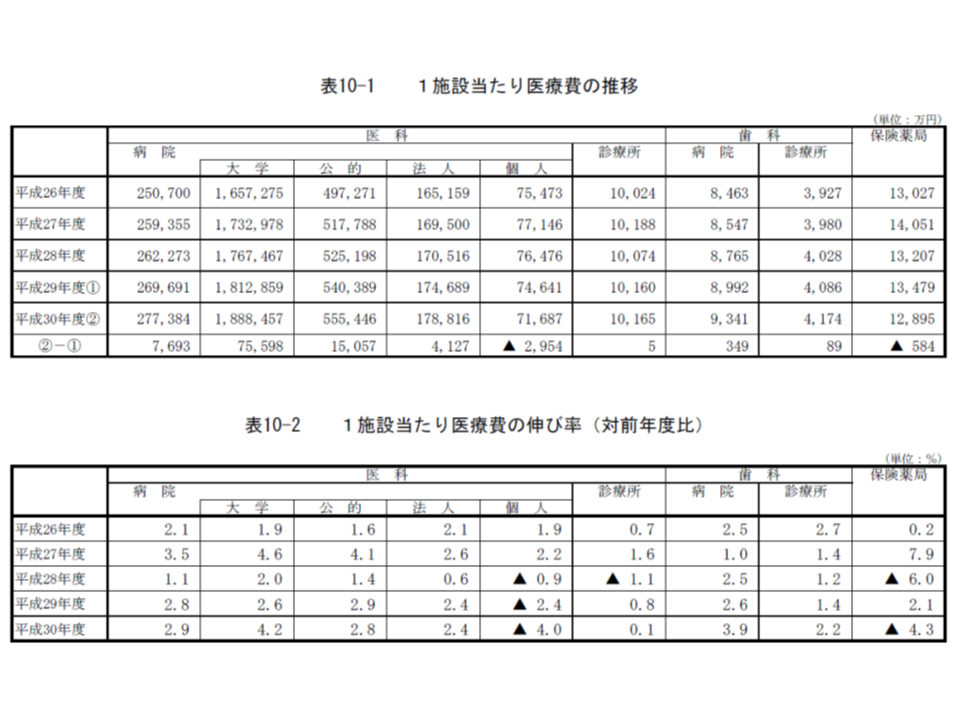
1施設当たり医療費の伸び率、大学病院で4.2%、公的病院で2.8%
次に、医療機関の種類別に1施設当たり医療費を見てみましょう。「1施設当たり医療費」は、「医療機関1施設当たりの収益」と読み替えることができます(ただし、保険診療収入以外の収益が別途ある点に留意)。大学病院で大きく伸びている一方で、個人病院が大きく減少しており、2018年度診療報酬改定が「急性期の大規模病院に有利に働いた」と読むことができそうです。
▽大学病院:188億8457万円(前年度に比べて7億5598万円・4.2%増)
▽公的病院:55億5446万円(同1億5057万円・2.8%増)
▽法人病院:17億8816万円(同4127万円・2.4%増)
▽個人病院:7億1687万円(同2954万円・4.0%減)
▽医科診療所:1億165万円(同5万円・0.1%増)
▽歯科診療所:4174万円(同89万円・2.2%増)
▽保険薬局:1億2895万円(同584万円・4.3%増)
また病院の種類別に昨年度(2018)年度の推計平均在院日数を見てみると、▼大学病院では15.4日(前年度に比べて0.3日短縮)▼公的病院では18.4日(同0.1日短縮)▼法人病院では47.1日(同0.3日短縮)▼個人病院71.0日(同0.7日短縮)―などとなっています。
この数字からは、▼(当然とも言えるが)大学病院・公的病院は急性期に特化▼法人病院の中には、「急性期主体」の病院や「回復期・慢性期に軸足を置いている」病院など、さまざまな形態がある―ことが伺えるでしょう。
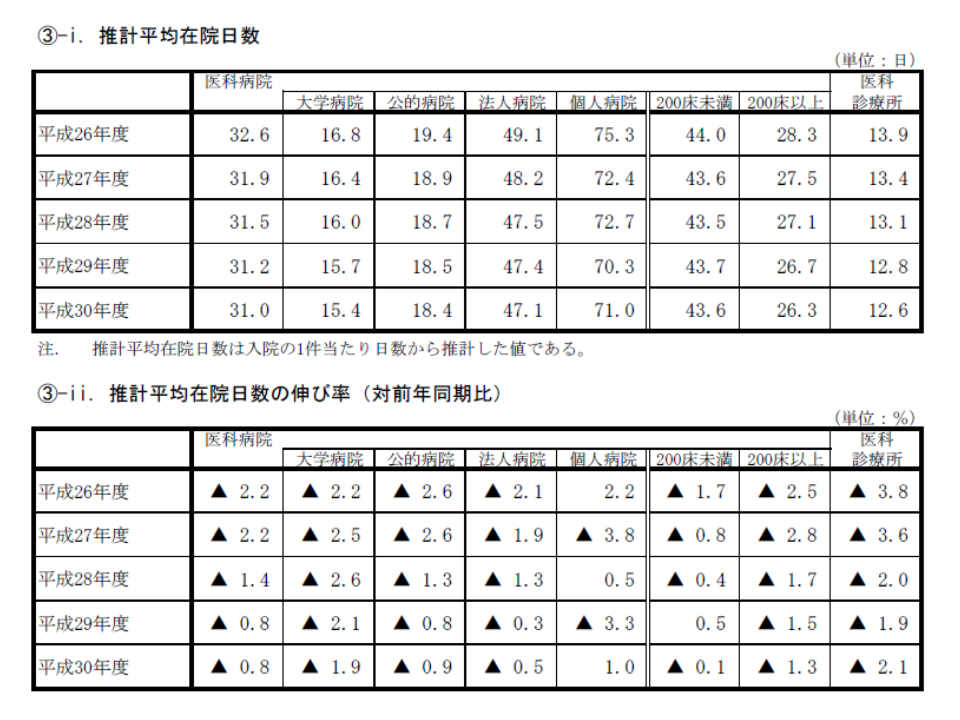
平均在院日数、最長は高知、最短は東京で、20日超の格差
なお、昨年度(2018年度)の推計平均在院日数を都道府県別に見ると、最長は高知県の43.6日(前年度に比べて0.1日延伸)で、ほか▼山口県42.1日(同0.3日短縮)▼鹿児島県41.9日(同0.1日短縮)―などで長くなっています。
一方、最短は東京都の23.5日(同0.2日短縮)で、ほか▼神奈川県23.9日(同0.1日短縮)▼愛知県24.8日(同0.3日短縮)―などで短くなっています。
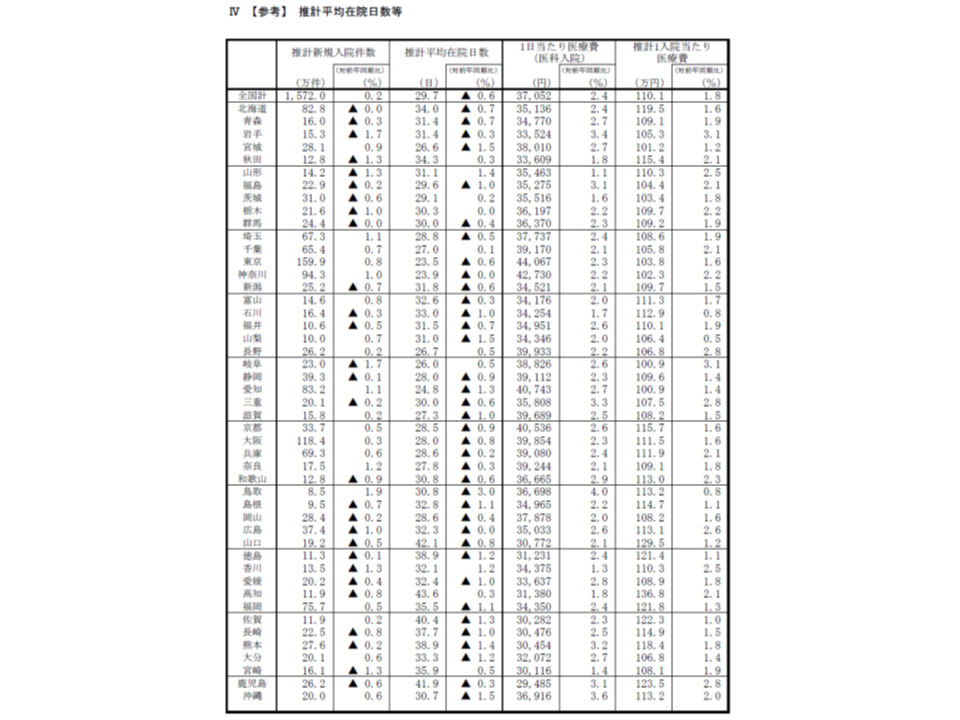
最長の高知県と最短の東京都との間には、20.1日間の差異があり、前年度よりも0.3日広がってしまいました。患者の疾患構成や重症度が、都道府県間でそれほど変わるとは考えにくく、「病床利用率・稼働率を維持するために在院日数のコントロールしている」可能性が伺われます。
在院日数の短縮は、「院内感染」「ADL低下」のリスクを低下させ、患者の早期社会復帰(職場復帰を含めて)を可能にする、つまり「医療の質」を高める効果があります。「在院日数が短縮し、新規患者獲得をしても、なお病床稼働率が低下してしまう」場合には、病床数が地域ニーズを超えている(オーバースペックになっている)可能性も考えられ、「病床数の適正化」を真剣に考える時期に来ていると言えます(関連記事はこちら)。

【関連記事】
2017年度の医療費は、前年度比2.3%増の42兆2000億円に―厚労省
2016年度、薬価改正などで医療費は0.4%「減少」し41兆3000億円に―厚労省
2015年度の医療費は41兆5000億円、調剤医療費の伸びが著しい―2015年度概算医療費
2016年度国民医療費、前年度から0.5%減少し42兆1381億円に―厚労省
2015年度国民医療費、超高額薬剤の影響で3.8%と大幅増の42兆3644億円に―厚労省
2014年度国民医療費は40兆8071億円、高齢者医療費の伸び率は鈍化―厚労省
13年度国民医療費は40兆円、高齢者医療費の25%占める「循環器系疾患」への対策充実を―厚労省
鈴木医務技監・迫井医療課長がGHC改定セミナーに登壇!「重症患者受け入れ」に軸足を置いた入院報酬に!
200床以上で看護必要度II要件を満たさない場合、急性期一般入院料2・3は届出可能か―厚労省
DPCのEF統合ファイル用いる看護必要度II、選択可能な病院の条件を提示―厚労省
2018年度診療報酬改定、答申内容を一部訂正―厚労省
【2018年度診療報酬改定答申・速報6】がん治療と仕事の両立目指し、治療医と産業医の連携を診療報酬で評価
【2018年度診療報酬改定答申・速報5】在総管と施設総管、通院困難患者への医学管理を上乗せ評価
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
【2018年度診療報酬改定答申・速報3】かかりつけ機能持つ医療機関、初診時に80点を加算
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定
2018年度改定率、診療報酬本体プラス0.55%、介護報酬プラス0.54%で決着
薬価制度抜本改革案を修正、新薬創出等加算の厳格化を一部緩和―中医協薬価専門部会
新薬創出等加算の見直し、「容認できない」と製薬メーカー猛反発—中医協薬価専門部会
薬価制度抜本改革の具体案、費用対効果評価による価格引き上げも—中医協薬価専門部会
医療現場に必要不可欠な医薬品の価格下支え、対象拡大の方向―中医協・薬価専門部会
新薬の原価計算方式、診療・支払双方が改めて問題点指摘—中医協・薬価専門部会
医薬品の画期性・革新性、薬価にどう公平に反映させていくべきか—中医協・薬価専門部会
新薬創出等加算、「産業構造の転換」促すため対象企業要件を厳格化してはどうか—中医協・薬価専門部会
長期収載品から後発品への置き換え促進、新薬創出等加算などとセットで議論すべき—中医協・薬価専門部会
製薬メーカーが新薬創出等加算の継続を強く要望―中医協・薬価専門部会
後発品の薬価、現在3区分の価格帯をさらに集約していくべきか-中医協・薬価専門部会
原価計算方式における薬価算定、製薬メーカーの営業利益率などどう考えるか-中医協・薬価専門部会
薬価調査において、医療機関に対する価格調査は継続すべきか-中医協・薬価専門部会
中間年の薬価見直し、対象品目の基準(乖離率など)を事前に示しておくべきか―中医協・薬価専門部会
新薬の薬価設定で、比較対象薬(類似薬)に付加された補正加算をどう考えるべきか―中医協・薬価専門部会
材料価格制度も「皆保険の維持」や「イノベーション」目的に、2018年度に抜本改革―医療材料専門部会
薬価の外国平均価格調整、診療・支払両側から「米国価格は参照対象から除外すべき」との指摘―中医協・薬価専門部会
効能追加などで市場拡大した医薬品の薬価再算定、対象や引き下げ方法の議論開始―中医協薬価専門部会
薬価の毎年改定方針を決定、DPC点数表も毎年改定へ―厚労省
限りある資源の効率的・合理的提供を可能とする健保法等改正案を国会に提出―厚労省・樽見保険局長
オンライン資格確認や支払基金支部廃止などを盛り込んだ健保法等改正案―医療保険部会
被保険者証に個人単位番号を付記し、2021年からオンラインでの医療保険資格確認を実施―医療保険部会
国民健康保険、より高所得者な人に負担増を求めるべきか―医療保険部会
超高額薬剤等の保険収載、薬価制度だけでなく税制等も含め幅広い対応を―社保審・医療保険部会
NDB・介護DBを連結し利活用を拡大する方針を了承、2019年の法改正目指す―社保審・医療保険部会(2)
健康寿命延伸に向け、「高齢者の保健事業」と「介護予防」を一体的に実施・推進―社保審・医療保険部会(1)
2020年度中に、医療保険のオンライン資格確認を本格運用開始―社保審・医療保険部会
地域別診療報酬には慎重論、後期高齢者の自己負担2割への引き上げも検討—医療保険部会
骨太方針2018を閣議決定、公的・公立病院の再編統合、病床のダウンサイジング進めよ
2019-21年度、社会保障費は「高齢化による増加」のみ認める、公立病院等の再編進めよ―経済財政諮問会議
団塊の世代が後期高齢者となりはじめる2022年度までに社会保障改革を実行せよ―経済財政諮問会議
健康寿命延伸・ICT活用、2040年度に必要な医療・介護人材は935万人に圧縮可能―経済財政諮問会議
今後3年で社会保障改革が必要、元気高齢者活用やAIケアプラン等に取り組め―経済財政諮問会議
「健康寿命の増加>平均寿命の増加」目指し、健康・医療・介護データの利活用等を推進―未来投資会議
75歳以上の後期高齢者の医療費自己負担、段階的に2割に引き上げよ―財政審
軽微な傷病での医療機関受診では、特別の定額負担を徴収してはどうか―財政審
骨太方針2018、「後期高齢者の自己負担2割への引き上げ」は後退―健保連




