限りある資源の効率的・合理的提供を可能とする健保法等改正案を国会に提出―厚労省・樽見保険局長
2019.1.21.(月)
近く開催される通常国会に、オンライン資格確認や社会保険診療報酬支払基金改革などを内容とする健康保険法等改正案を提出する。これは「医療保険制度を、将来に向けて効率化・合理化し、資源を患者や医療機関の利益に集中できるような基盤を整える」ことを狙っている。人口構造が変化する中で、医療保険制度はこれまでの「保険料を集めて給付を行う」仕組みから、「住民や企業従事員の健康を守る」仕組みへと変化していく―。
1月18日に開催された2018年度の「全国厚生労働関係部局長会議」において、厚生労働省保険局の樽見英樹局長は、このような考えを強調しました。

1月18日の全国厚生労働関係部局長会議において医療保険行政の重点事項について説明した、厚労省保険局の樽見英樹局長
医療保険制度も、「住民や企業従事員の健康を守る」仕組みへと変化
我が国においては、「国民皆保険制度」や「フリーアクセス」により、世界最高水準の長寿社会を実現しています。しかし、少子高齢化が進む中では、医療を取り巻く環境が大きく変化します。
2022年からは、いわゆる団塊の世代が75歳以上の後期高齢者になりはじめ、2025年ですべての団塊の世代が後期高齢者となります。後期高齢者では、外来受診の回数が多く、また平均在院日数も長いため、「1人当たり医療費」が若人の4.3倍と高くなります(2016年度、若人全体では21万8213円、後期高齢者全体では93万2611円)。このため、後期高齢者の増加は、医療費の増加に大きく影響するのです。
一方で、2040年を過ぎると、高齢者の増加率そのものは鈍化するものの、医療保険制度を支える現役世代の人口が急激に減少していきます。
このため、医療保険制度をはじめとする社会保障制度の基盤が極めて脆くなっていくことが明らかで、「医療費そのものの増加を抑える効果的な方策」や「給付と負担の見直し」など、さまざまな対策が検討されているのです。
樽見保険局長は「全世代が安心して医療を受けられる制度を構築しなければならない」と強調し、近く開催される通常国会に、健康保険法等改正案を提出することを説明しました(関連記事はこちら)。
今般の健保法等改正案は、(1)オンライン資格確認の導入(2)NDB・介護DBの連結解析の導入(3)高齢者の保健事業と介護予防の一体的な実施等(4)被扶養者等の要件の見直し、国民健康保険の資格管理の適正化(5)審査支払機関の機能強化―を内容とするもので、一部負担増や保険料水準の増加を内容としていません。樽見保険局長は法改正の狙いを、「医療保険制度を、将来に向けて効率化・合理化し、資源を患者や医療機関の利益に集中できるような基盤を整えるもの」と説明しています。
例えば(1)のオンライン資格確認の導入によって、医療機関の窓口や審査支払機関、保険者の事務負担を軽減することが見込まれます。「退職等で被保険者資格を喪失しながら、返却していない被保険者証を用いて、不当に保険診療を受ける」ような事例を防止し、保険財源を「適正に受診する患者」に集中することが可能となるのです。
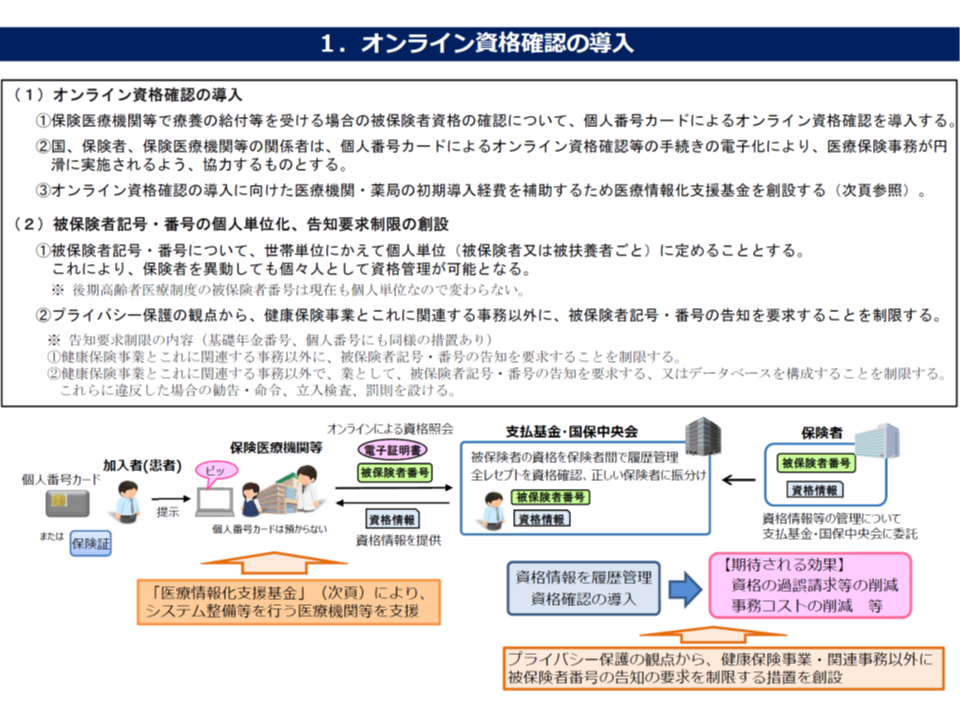
また(2)のNDB・介護DBの連結解析により、将来、「腹囲や血圧が●●の状態にある人は、○○疾病に罹患しやすく、その場合、◎◎治療が効果的である。また、こうした人は◆歳程度で要介護状態となるが、◇◇介護サービスと◆◆介護サービスを組み合わせて提供することで、要介護状態が改善する」などのエビデンスを構築できると期待されます。こうしたエビデンスが構築されれば、「効果の低い治療」等(例えば効果の低い抗がん剤使用など)を避け、限りある医療等資源を「効果が高いと見込まれる治療」に集中的に提供することが可能で、当然「患者負担の適正化」にも結び付きます。
さらに(4)の被扶養者要件の見直しでは、「我が国に居住実態のない人」(日本人・外国人問わず)を被扶養者から除外することで、医療保険財源を「適正に保険料を納め、我が国の医療保険制度を支えている人」に集中することを実現するものです。
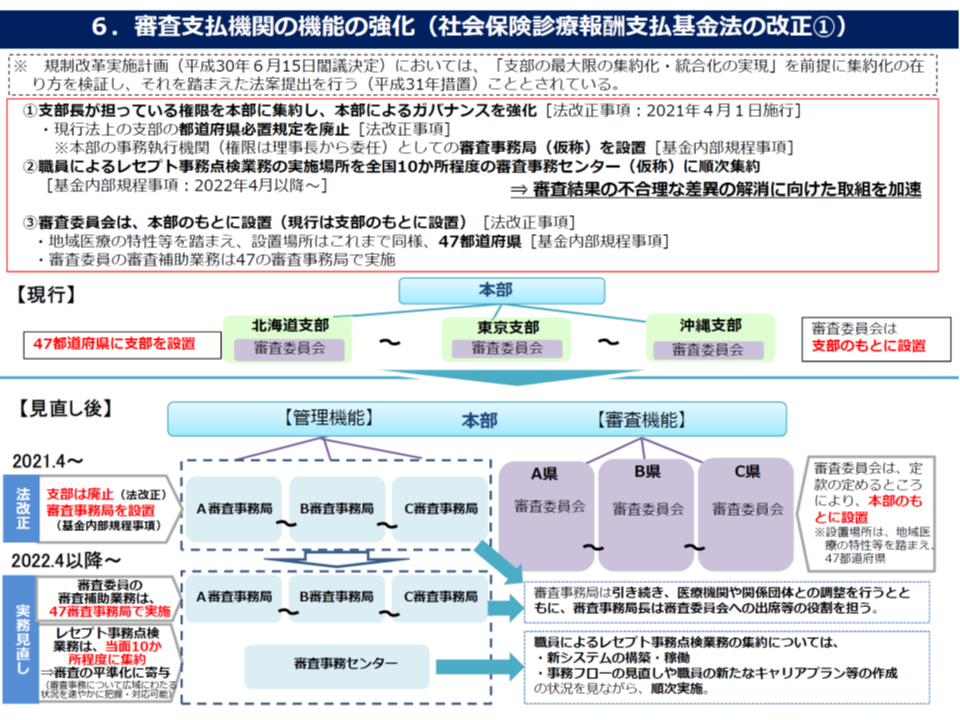
(5)の社会保険診療報酬支払基金など審査支払機関の機能強化でも、「地域の特性を十分に踏まえたうえで、審査機能を本部に集約する」ことを目指します。
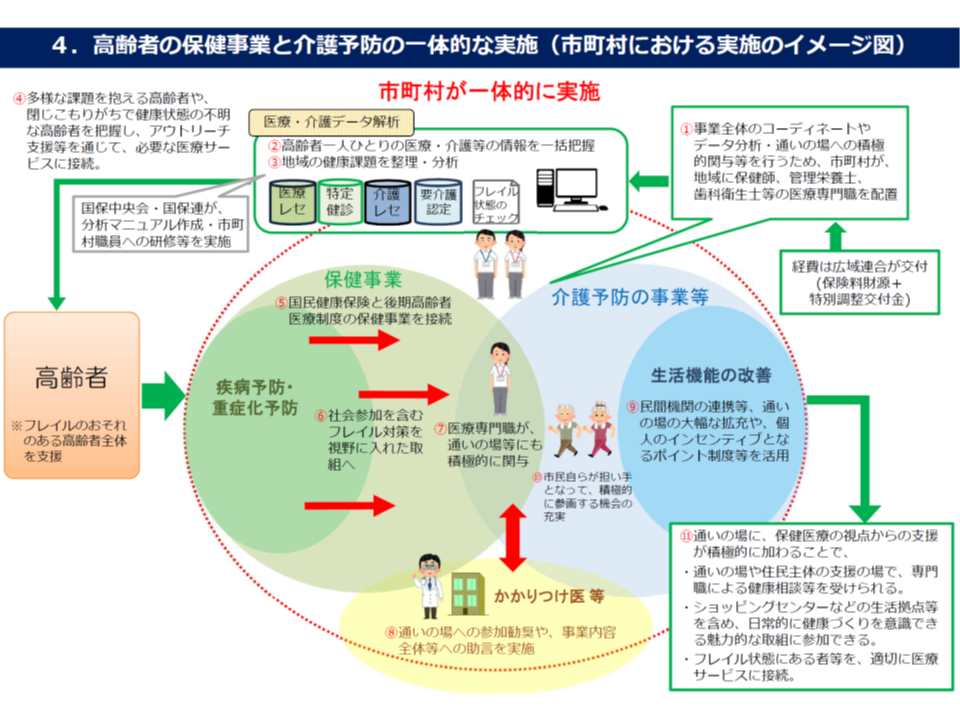
一方、(3)は、現在、ともすればバラバラに実施され、効果が十分に上がらない、高齢者への保健事業と介護予防事業を市町村が中心となって一体的に実施することで、より効果的かつ効率的に「健康寿命の延伸」に向けた取り組みを実現するものです。この点についてもっとも市町村は、その事務体制等にも大きなバラつきがあることなどから、樽見保険局長は、都道府県や政令指定都市等の担当者に「都道府県等の立場でも『地域住民の健康』に目を配り、課題解決に向けて努力してほしい」と要望しています。
さらに樽見保険局長は、「人口構造が変わっていく中で、医療保険制度はこれまで『保険料を集め、それを給付する』という形であったが、これからは『少しでも住民(国民健康保険)や職員(協会けんぽや健康保険組合)の健康を守る』方向に変わってくると思う。こうした方向に向けて医療保険者も医療提供者も協力してもらい、行政もこの方向に向けた資源を集中できるように支援を行っていく」との見解を強調しました。かねてより「保険者機能の強化」が議論されており、その中で「データヘルス」などの動きが積極的になってきています。今般の健保法等改正で、さらに保険者が機能強化していくことも期待されるでしょう。
【関連記事】
オンライン資格確認や支払基金支部廃止などを盛り込んだ健保法等改正案―医療保険部会
被保険者証に個人単位番号を付記し、2021年からオンラインでの医療保険資格確認を実施―医療保険部会
国民健康保険、より高所得者な人に負担増を求めるべきか―医療保険部会
超高額薬剤等の保険収載、薬価制度だけでなく税制等も含め幅広い対応を―社保審・医療保険部会
NDB・介護DBを連結し利活用を拡大する方針を了承、2019年の法改正目指す―社保審・医療保険部会(2)
健康寿命延伸に向け、「高齢者の保健事業」と「介護予防」を一体的に実施・推進―社保審・医療保険部会(1)
2020年度中に、医療保険のオンライン資格確認を本格運用開始―社保審・医療保険部会
地域別診療報酬には慎重論、後期高齢者の自己負担2割への引き上げも検討—医療保険部会
骨太方針2018を閣議決定、公的・公立病院の再編統合、病床のダウンサイジング進めよ
2019-21年度、社会保障費は「高齢化による増加」のみ認める、公立病院等の再編進めよ―経済財政諮問会議
団塊の世代が後期高齢者となりはじめる2022年度までに社会保障改革を実行せよ―経済財政諮問会議
健康寿命延伸・ICT活用、2040年度に必要な医療・介護人材は935万人に圧縮可能―経済財政諮問会議
今後3年で社会保障改革が必要、元気高齢者活用やAIケアプラン等に取り組め―経済財政諮問会議
「健康寿命の増加>平均寿命の増加」目指し、健康・医療・介護データの利活用等を推進―未来投資会議
75歳以上の後期高齢者の医療費自己負担、段階的に2割に引き上げよ―財政審
軽微な傷病での医療機関受診では、特別の定額負担を徴収してはどうか―財政審
骨太方針2018、「後期高齢者の自己負担2割への引き上げ」は後退―健保連
病床過剰地域で「ダウンサイジング」が進むよう、効果的な方策を検討せよ―経済財政諮問会議
少額外来での受診時定額負担、民間医療機関への機能転換命令権など改めて提唱―財政審
NDB・介護DBの連結方針固まる、「公益目的研究」に限定の上、将来は民間にもデータ提供―厚労省・医療介護データ有識者会議
NDB・介護DBの連結運用に向け、審査の効率化、利用者支援充実などの方向固まる―厚労省・医療介護データ有識者会議
NDB・介護DBの連結、セキュリティ確保や高速化なども重要課題―厚労省・医療介護データ有識者会議
NDB・介護DBからデータ提供、セキュリティ確保した上でより効率的に―厚労省・医療介護データ有識者会議
NDB・介護DBの利活用を促進、両者の連結解析も可能とする枠組みを―厚労省・医療介護データ有識者会議
NDB・介護DB連結、利活用促進のためデータベース改善やサポート充実等を検討—厚労省・医療介護データ有識者会議
市町村が▼後期高齢者の保健事業▼介護の地域支援事業▼国保の保健事業—を一体的に実施―保健事業・介護予防一体的実施有識者会議
高齢者の保健事業と介護予防の一体化、「無関心層」へのアプローチが重要課題―保健事業・介護予防一体的実施有識者会議
高齢者の保健事業と介護予防の一体化に向け、法制度・実務面の議論スタート―保健事業・介護予防一体的実施有識者会議
2019年度予算案を閣議決定、医師働き方改革・地域医療構想・電子カルテ標準化などの経費を計上
異なるベンダー間の電子カルテデータ連結システムなどの導入経費を補助―厚労省・財務省
オンライン服薬指導の解禁、支払基金改革、患者申出療養の活性化を断行せよ―規制改革推進会議
審査支払機関改革やデータヘルス改革の実現に向け、データヘルス改革推進本部の体制強化―塩崎厚労相
レセプト請求前に医療機関でエラーをチェックするシステム、2020年度から導入—厚労省
混合介護のルール明確化、支払基金のレセプト審査一元化・支部の集約化を進めよ—規制改革会議
支払基金の支部を全都道府県に置く必要性は乏しい、集約化・統合化の検討進めよ—規制改革会議
審査支払改革で報告書まとまるが、支払基金の組織体制で禍根残る―質の高い医療実現に向けた有識者検討会
支払基金の都道府県支部、ICT進展する中で存在に疑問の声も―質の高い医療実現に向けた有識者検討会
レセプト審査、ルールを統一して中央本部や地域ブロック単位に集約化していくべきか―質の高い医療実現に向けた有識者検討会
支払基金の組織・体制、ICTやネット環境が発達した現代における合理性を問うべき―質の高い医療実現に向けた有識者検討会
診療報酬の審査基準を公開、医療機関自らレセプト請求前にコンピュータチェックを―質の高い医療実現に向けた有識者検討会
都道府県の支払基金と国保連、審査基準を統一し共同審査を実施すべき―質の高い医療実現に向けた有識者検討会で構成員が提案
レセプト審査基準の地域差など、具体的事例を基にした議論が必要―質の高い医療実現に向けた有識者検討会
支払基金の改革案に批判続出、「審査支払い能力に問題」の声も―質の高い医療実現に向けた有識者検討会
診療報酬審査ルールの全国統一、審査支払機関の在り方などをゼロベースで検討開始―厚労省が検討会設置
診療報酬の審査を抜本見直し、医師主導の全国統一ルールや、民間活用なども視野に―規制改革会議WG
ゲムシタビン塩酸塩の適応外使用を保険上容認-「転移ある精巣がん」などに、支払基金
医療費適正化対策は不十分、レセプト点検の充実や適正な指導・監査を実施せよ―会計検査院
レセプト病名は不適切、禁忌の薬剤投与に留意―近畿厚生局が個別指導事例を公表
16年度診療報酬改定に向け「湿布薬の保険給付上限」などを検討―健康・医療WG
団塊ジュニアが65歳となる35年を見据え、「医療の価値」を高める―厚労省、保健医療2035





