400床以上大病院、地域包括ケア病棟の新設は不可、既存病棟でpost acuteへの偏りに制限―中医協総会(2)
2020.1.30.(木)
お伝えしているように、1月29日の中央社会保険医療協議会・総会に「2020年度診療報酬改定の個別改定項目」(いわゆる短冊)が提示され、改定内容(基本方針の項目建て)のうち「医療従事者の負担軽減、医師等の働き方改革の推進」および「タスク・シェアリング/タスク・シフティングのためのチーム医療等 の推進」に関する議論が行われました(「患者・国民にとって身近であって、安心・安全で質の高い医療の実現」と「効率化・適正化を通じた制度の安定性・持続可能性の向上」については1月31日の中医協で議論)。
本稿では、2020年度改定で大きな見直しが行われる「地域包括ケア病棟入院料」「地域包括ケア入院医療管理料」に注目してみます(関連記事はこちら)。

1月29日に開催された、「第448回 中央社会保険医療協議会 総会」
目次
「post acute機能」に偏りすぎた地域包括ケア病棟等の是正目指す
地域包括ケア病棟入院料(以下、入院医療管理料含む)は、(A)急性期後患者の受け入れ(いわゆるpost acute)機能(B)在宅等で療養する患者が急変した場合等の受け入れ(いわゆるsub acute)機能(C)在宅復帰支援機能―の3機能を併せ持つ病棟・病室を評価する特定入院料として2014年度診療報酬改定で創設されました。
しかし、旧7対1(現急性期1)を維持するために「一般病棟用の重症度、医療・看護必要度を満たさなくなった患者」の受け皿としてしか活用しない病院(つまり、(A)のpost acute機能しか果たしていない)が一部にあるなど、さまざまな問題点があり、2020年度の次期診療報酬改定では次のような見直しが行われます。
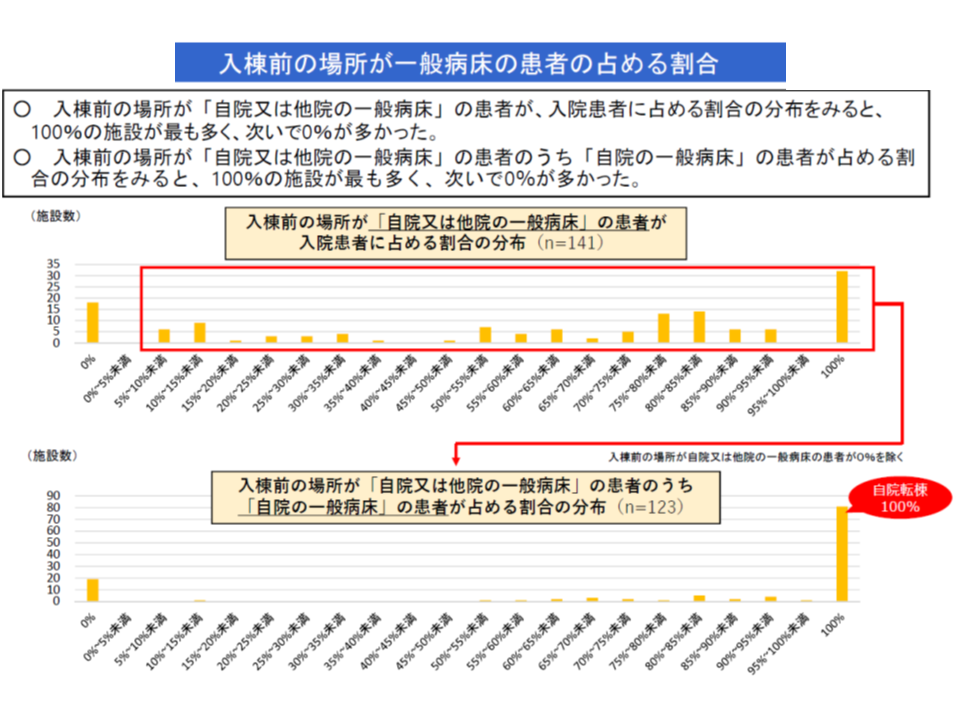
自院の急性期病棟からの転棟患者が100%という地域包括ケア病棟もある(中医協総会(1)1 191128)
(1)許可病床数400床以上の病院に設置する「地域包括ケア病棟」について、入院患者のうち同一医療機関内の一般病棟から転棟した患者の割合が6割以上である場合に入院料を減額する
(2)許可病床数400床以上の病院について、地域包括ケア病棟の新設を認めない(ただし既に保有する地域包括ケア病棟は維持できる)
(3)同一保険医療機関内のDPC病棟から地域包括ケア病棟(ここは病棟のみ、病室は除外)に転棟した患者について、DPC点数表の入院期間IIまでの間、DPC点数を算定する
(4)地域包括ケア病棟入院料1・3の実績に係る基準を見直す
(5)地域包括ケア病棟入院料の施設基準において「入退院支援・地域連携業務を担う部門の設置」を要件(義務化)とする
(6)地域包括ケア病棟における疾患別リハビリテーション提供について「患者の入棟時に測定したADLスコア結果等を参考にリハビリの必要性を判断すること」を要件とする
(7)地域包括ケア病棟入院料の施設基準において「適切な意思決定支援に関する指針(いわゆるACP)を定めていること」を要件とする
400床以上大病院、自院の一般病棟からの転棟割合は6割が上限
まず(1)は、前述した「(A)のpost acute機能しか果たしていない」病院への対策で、自院の一般病棟からの転棟患者が6割以上の場合、地域包括ケア病棟入院料が減額されます。
自院の一般病棟からの転棟割合(平均値)が、厚生労働省の調査によれば▼200床未満病院:約3割(30.7%)▼200-399床病院:約6割(57.0%)▼400床以上病院:約7割(64.7%)―となっていたことを踏まえた上限値設定と言えます。
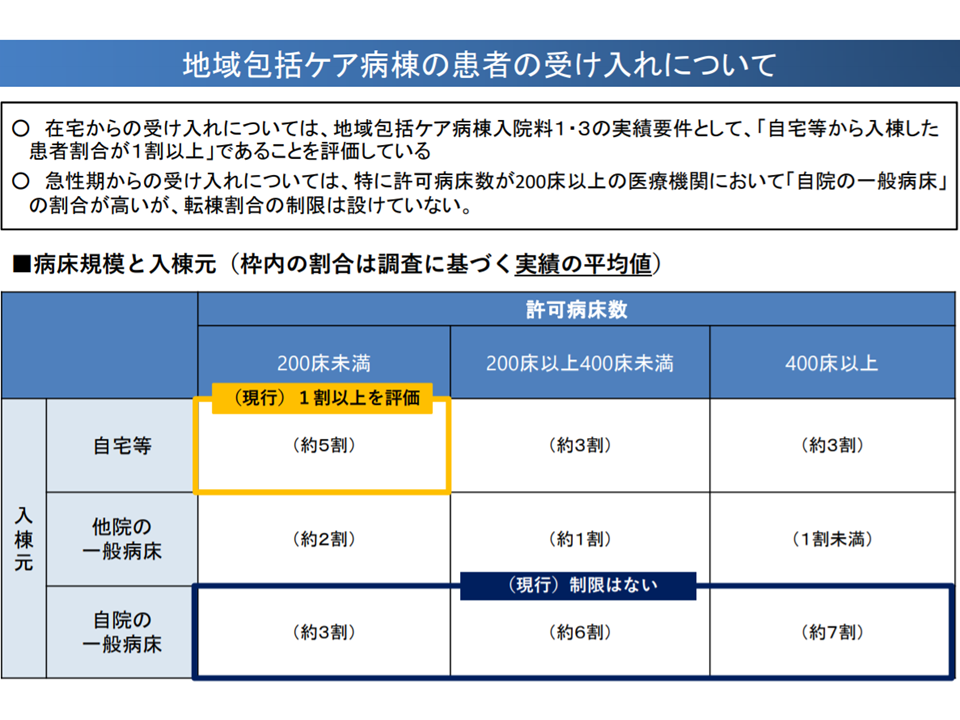
病院病床数別の、地域包括ケア病棟における入棟患者の状況(中医協総会(1)1 191206)
中医協総会では当初、200床以上病院における地域包括ケア病棟について「(A)のpost acute患者割合に上限値」を設ける点を議論しており、「上限超過の病棟では地域包括ケア病棟入院料の届け出が認められないことになるのか」とも騒がれましたが、「対象を許可病床数400床以上の病院に限定する」「入院料の減額措置にとどめる」ことで落ち着いています。減額幅は今後、最終的な詰めが行われ、答申時(2月7日見込み)に明らかになります。
なお「post acute患者割合に上限値」をクリアするために、例えば「白内障患者やポリペク患者などを地域包括ケア病棟に直接入院させる」といった動きが出ることが懸念されます。これは上述の3機能の1つである「(B)sub acute患者の受け入れ」(在宅療養患者の急変対応)に合致しているとは考えにくく、好ましい対応とは考えられません。こうした患者で上限値クリアを図る病院の多いことが今後の調査で明らかとなれば、2022年度以降の改定でさらに厳しい対応が検討されることになるでしょう。
400床以上の大病院、地域包括ケア病棟の新設を認めず、機能分化を進める
また(2)は「病院・病棟の機能分化をどう考えるか」という論点に関連する見直しと言えます。
従前より中医協において「大規模な公立・公的病院が、旧7対1を維持するために地域包括ケア病棟を設置することは好ましくないのではないか」との指摘があります。地域医療構想の実現に向けた議論を行う「地域医療構想に関するワーキンググループ」(「医療計画の見直し等に関する検討会」の下部組織、以下、ワーキング)でも、同様の議論が行われ、「大規模な公立・公的病院は、財政的な優遇(補助金投入や税制優遇)を受けており、原則として(地域にその病院しかない場合などを除く)公立・公的でなくても果たせる回復期・慢性期の機能(地域包括ケア病棟もその1つに位置付けられる)を持つべきではない」と明確に指摘する声も出ています。
このため2016年度改定では「許可病床数500床以上(その後、400床以上に見直し)の病院では、地域包括ケア病棟の新設は1病棟のみ」との制限が設けられました。
厚労省保険局医療課の森光敬子課長は、この点について「許可病床数400床以上の大病院では、地域包括ケア病棟を新設する際には地域医療構想調整会議の意見を聴取すること」としてはどうか、と提案。これに対し、診療側の松本吉郎委員(日本医師会常任理事)から「機能分化を進めるために、許可病床数400床以上の病院では、地域包括ケア病棟設置を不可とすべきではないか」との見解が示されていました。
こうした状況を総合的に勘案し、森光医療課長は今般、「許可病床数400床以上の病院では、地域包括ケア病棟の新設は認めない」との方針を明確にしました。もっとも既存の地域包括ケア病棟について「廃止を求められる」ものではなく、いつまでに設置されれば「既存」と扱われるのかは、答申時(2月7日見込み)に明らかになります。ちなみに、2016年度改定では「改定前の2016年3月31日までに設置されれば、複数の地域包括ケア病棟を認める」旨が規定されています。
この見直しにより、上述した「急性期1(旧7対1)を維持するために地域包括ケア病棟を設置し、一般病棟用の重症度、医療・看護必要度を満たさない患者を転棟させる」ことが大病院では困難になります。▼自院の急性期病棟の在り方を見直す▼地域包括ケア病棟等を持つ他の医療機関との連携を強化する▼自院の機能(急性期を維持するのか)、規模を改めて見直す―ことが重要になってきます。
DPC病棟から地域包括ケア病棟への転棟、期間IIまではDPC点数を継続
(3)は、「(A)のpost acuteに偏りすぎる大病院」助長の1要因とされる「DPC病棟から地域包括ケア病棟への転棟ルール」を見直すものです。
現在、「DPC点数」<「地域包括ケア病棟入院料」となった時点で、「DPC病棟から地域包括ケア病棟への転棟が集中」しているケースが少なくありません(「DPC点数」>「地域包括ケア病棟入院料」となっている診断群分類では、こうした集中は生じず、「平均在院日数の時点での転棟」が多くなる)。「DPCよりも地域包括ケア病棟の点数が高くなったタイミングで、患者の状態と関係なく転棟させている」可能性が指摘され、公的医療保険制度の中では決して好ましいとは言えません(完全な自由市場であれば経済性のみを考慮すればよいが、国民から強制徴収する財源を用いる公的医療保険では経済性のみでの行動はモラルハザードと受け止められる)。
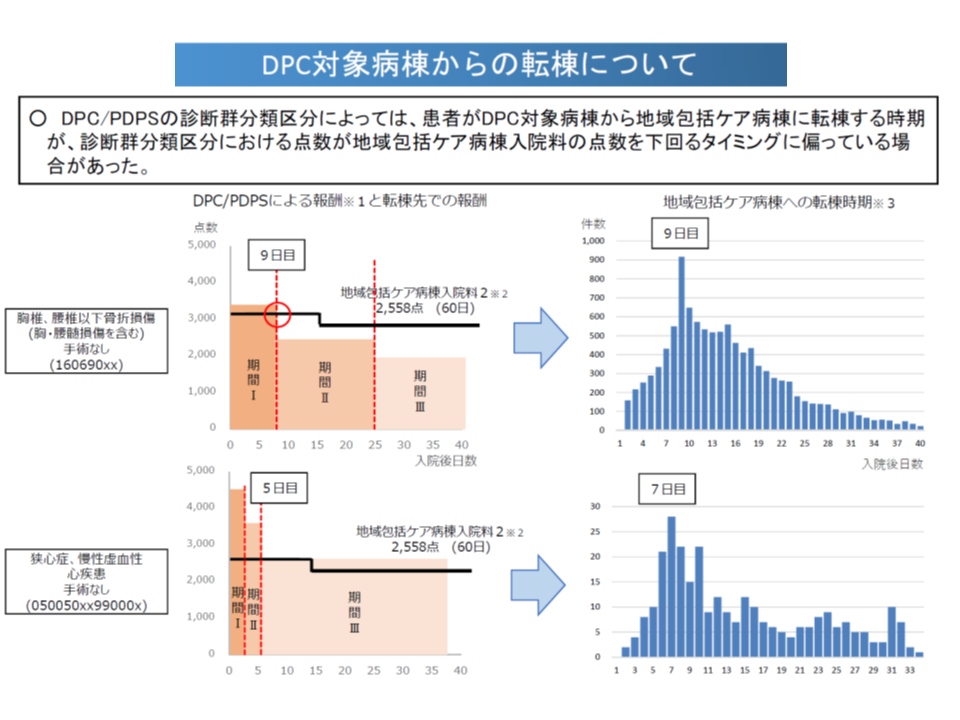
DPCの点数<地域包括ケア病棟入院料となったタイミングでの転棟が極めて多い(中医協総会(1)2 191128)
この問題は従前の【亜急性期入院医療管理料】(病室単位)でも生じていたことから、2014年度の診療報酬改定では「DPC病棟内の地域包括ケア『病室』に転室した場合には、DPC点数の算定を継続すること」というルールが設けられました。さらに今般、地域包括ケア病棟においても、この「DPC点数の継続算定」ルールに見直されるものです。
ただし、次のように地域包括ケア病棟・病室で期間III以降の取り扱いが異なっており(一般病棟から、病室単位の地域包括ケア入院医療管理料への転室では、入院期間IIIでもDPC点数を算定する)、今後の動向を見守る必要があります。
▽DPC病棟から地域包括ケア病棟への転棟
→期間IIまではDPC点数、期間IIIは地域包括ケア病棟入院料を算定
▽DPC病棟内の地域包括ケア病室への転室
→期間IIまではDPC点数、期間IIIもDPC点数
在宅患者受け入れ実績の評価、実績の基準値を実態に合わせて見直し
また(4)は、2018年度改定で「『(B)sub acute患者受け入れ』実績の高い、200床未満病院における地域包括ケア病棟を高く評価する」仕組みについて、実態に合わせて実績の基準値を見直すものです。具体的には、次のようになります。
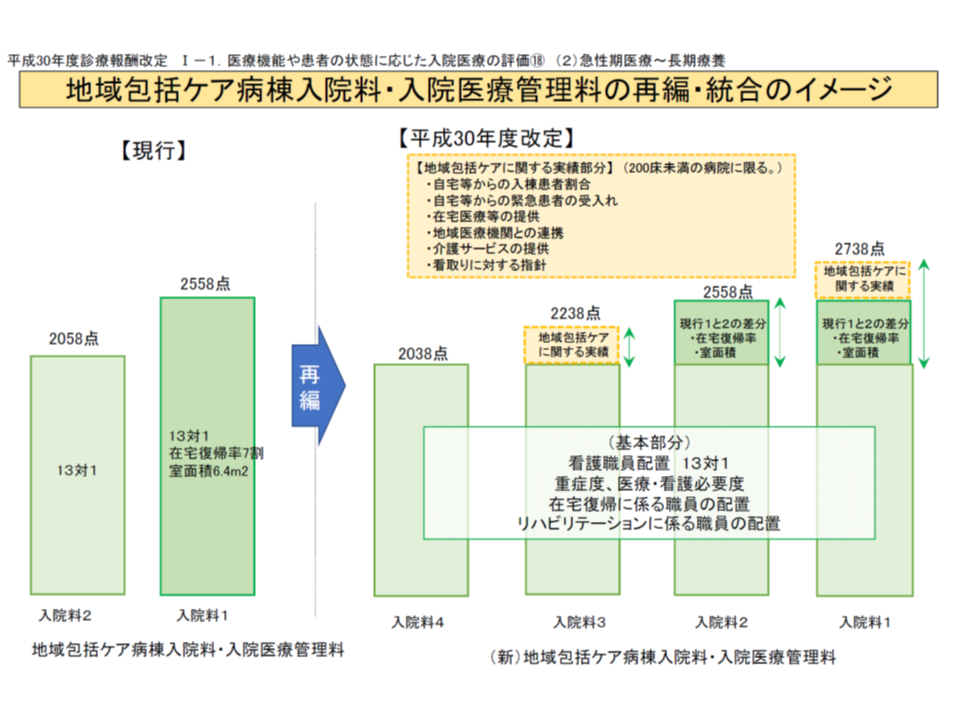
▽自宅等から入棟した患者割合
(現行)10%以上(10床未満では3か月間で3人以上)
↓
(改定案)15%以上(10床未満では3か月間で6人以上)
▽自宅等からの緊急患者の受入
(現行)3か月間で3人以上
↓
(改定案)3か月間で6人以上
▽在宅医療等の提供(以下のうち2項目を満たす)
▼在宅患者訪問診療料の算定回数
(現行)3か月間で20回以上
↓
(改定案)3か月間で30回以上
▼病院/併設訪問看護ステーションの訪問看護等の回数
(現行)3か月間で100回/500回以上
↓
(改定案)
▼病院からの訪問看護が3か月間で60回以上
▼併設訪問看護ステーションからの訪問看護が3か月間で300回以上
▼開放型病院共同指導料の算定回数
(現行)3か月間で6人以上
↓
(改定案)廃止
▼新設
(改定案)在宅患者訪問リハビリテーション指導管理料を3か月間で30回以上
▼同一敷地内の施設等で介護サービスを提供していること
(現行)提供していること
↓
(改定案)提供実績のあること
▼新設
(改定案)退院時共同指導料2を3か月間で6回以上
基準値は、実態を踏まえた厳格化と緩和が混在しており、自院の状況を再確認することが重要です。
入退院支援部門の設置やACP体制を義務化
また(5)は地域包括ケア病棟に求められる3つ目の機能「(C)在宅復帰支援」をより強化することが狙いです。別途お伝えしますが、「入退院支援部門」については要件緩和(スタッフは非常勤でも良い)が行われており、これを機に部門の整備を進めることが求められます。
一方(6)は、「リハビリテーションが必要と思われる患者に対して、適切にリハビリテーションが実施されていない病院がある」可能性を踏まえたもので、▼患者の入棟時に測定したADL等を参考にリハビリテーションの必要性を判断する▼その結果を診療録に記載するとともに、患者・家族等に説明する―ことを求めるものです。数字をもとに患者に説明することで、患者や家族サイドから「先生、私にはリハビリは必要ないのですか?」との声が出され、適切なリハビリ実施につながるものと期待されます。
さらに(7)は、現在「(4)のsub acute患者受け入れ実績の評価」の1要件となっているACP(Advanced Care Planning、人生の最終段階で自分が受けたい医療・ケア、受けたくない医療・ケア(例えば延命治療など)について医療関係者や家族・友人等と繰り返し話し合うプロセス)について、すべての地域包括ケア病棟で要件化するものです。
このほか、医師事務作業補助体制加算について「療養病棟における地域包括ケア病棟入院料算定病棟」でも取得可能となります。
こうした見直しの中には、病院にとって大きな方向転換を迫るもの、体制整備を求めるものもあることから、必要な経過措置期間が置かれ、詳細は答申時(2月7日見込み)に明らかになります。
【関連記事】
重症患者割合の基準値、急性期1:31%、急性期2:28%、急性期3:25%、急性期4:22%で決定―中医協総会(1)
2020年度診療報酬改定、働き方改革や医療機能の分化・連携強化など推進せよ―中医協・公聴会
「膵臓がん」や「消化管再建を伴う食道がん」などにロボット支援下内視鏡手術を拡大―中医協総会(1)
看護必要度見直し、急性期1では現行「30%」維持でも計算上4分の1がドロップする厳格化―中医協総会
2020年度診療報酬改定論議の整理、支払側の幸野委員「反対意見の多い項目」の復活要望し混乱―中医協総会
【2020年度診療報酬改定総点検4】がんゲノム医療の推進、がん治療と仕事の両立支援などを診療報酬でもポート!
【2020年度診療報酬改定総点検3】入退院支援加算の人員配置要件を緩和、救急搬送受け入れ件数に着目した新加算!
【2020年度診療報酬改定総点検2】救急搬送患者の特に多い病院のマネジメント体制を評価へ!
【2020年度診療報酬改定総点検1】大病院の地域包括ケア病棟に厳しい改定に、急性期一般は年明けから重症患者割合を検討!
医療機関間の「双方向の情報連携」を評価するため【診療情報提供料】を見直し―中医協総会(2)
看護必要度A1・B3を廃止し、認知症の入院患者対応等を別途評価してはどうか―中医協総会(1)
入院患者のPET検査、他院実施での「入院料減額措置」を緩和し共同利用推進―中医協総会(3)
オンライン診療、実施指針等と整合するよう施設基準・要件を見直し―中医協総会(2)
医師働き方改革に向け、救急医療実績の高い病院等の「緊急的な取り組み」実施を診療報酬でサポート―中医協総会(1)
DPCでは「別個」でも、一般則で「一連」となる入院、【救急医療管理加算】等の算定不可―中医協総会(3)
看護必要度B項目の記載方法を見直し、特定機能病院では回リハ病棟の届け出を認めない―中医協総会(2)
遺伝性乳がん・卵巣がん(HBOC)、「未発症部位」切除も保険適用へ―中医協総会(1)
中医協が2020年度診療報酬「改定率」睨み意見、ただしプラス・マイナス要望を両論併記―中医協総会(4)
医療機関による「かかりつけ医機能」説明、患者だけでなく医療機関にもメリット大―中医協総会(3)
オンライン診療料等、「慢性頭痛」患者等にも算定を認めるべきか―中医協総会(2)
紹介状なし外来受診患者からの特別負担徴収義務、地域医療支援病院全般に拡大―中医協総会(1)
2020年度診療報酬改定、支払側はマイナス改定、診療側はプラス改定を要請―中医協総会(3)
回復期リハ病棟1・3・5、リハ実績指数の基準値引き上げを検討―中医協総会(2)
200床以上病院の地域包括ケア病棟、「自院の一般病棟からの転棟」に上限設定―中医協総会(1)
診療所敷地内で不動産賃貸借関係のある薬局、調剤基本料を引き下げ―中医協総会(3)
薬剤8.0%、材料5.8%の価格乖離、実勢価格改定でどの程度の国庫縮減可能か―中医協総会(2)
救急搬送患者を極めて多く受け入れる病院、「新たな加算」で評価へ―中医協総会(1)
【入院時支援加算】、人員配置要件を緩和し高点数の上位区分新設へ―中医協総会(2)
大規模病院の地域包括ケア病棟でも「自宅等からの緊急患者」等の受け入れを―中医協総会(1)
有床診、「機能・医療スタッフ配置」評価や「他医療機関等の管理栄養士との連携」評価を―中医協総会(2)
「指定難病」診断に必要な遺伝子検査、一定要件をクリアした53疾患を保険適用―中医協総会(1)
がん化学療法、患者が「外来実施」選択できるような環境整備を推進―中医協総会(2)
療養病棟で医療区分3と評価される「中心静脈栄養」、必要性の確認・記録を求める―中医協総会(1)
認知症ケア加算の組み替えを検討、標準的な「せん妄予防」の取り組みを診療報酬で評価―中医協総会(2)
PT等の配置割合が高い訪問看護ステーション、「機能強化型」の取得を認めない―中医協総会(1)
医療機関と薬局が連携し「重複投薬」の是正に向けた取り組みを診療報酬で評価へ―中医協総会(3)
【総合入院体制加算】で小児科・産科要件等緩和を検討、ICUで早期栄養管理を評価へ―中医協総会(2)
看護必要度の「A1・B3かつ危険行動等」、急性期入院の評価指標としての妥当性で激論―中医協総会(1)
高額なアレルギー治療薬「ゾレア皮下注」、花粉症への適応拡大踏まえ最適使用推進ガイドライン―中医協総会(3)
安定冠動脈病変へのPCI、学会ガイドラインに沿った診療報酬算定要件を探る―中医協総会(2)
2018年度改定後、一般病院全体で損益比率は改善したが、国公立や特定機能病院では悪化—中医協総会(1)
オンライン診療料等の要件を段階的緩和、ICT用いた退院時共同指導等を実施しやすい環境整備―中医協総会(3)
夜間看護体制加算等の「看護師負担軽減」、早出・遅出やIoT導入など効果ある取り組みを―中医協総会(2)
総合入院体制加算、「特定行為研修修了看護師」配置の要件化へ―中医協総会(1)
在宅療養支援病院、往診担当医師は「オンコール体制」でも良い―中医協総会
【機能強化加算】、個々の患者に「かかりつけ医機能」について詳しく説明せよと支払側要望―中医協総会(2)
「紹介状なし患者からの特別負担」徴収義務、400床未満の地域医療支援病院へも拡大―中医協総会(1)
【療養・就労両立支援指導料】の対象を脳卒中や肝疾患にも広げ、より算定しやすく見直し―中医協総会(2)
救急医療管理加算、2020年度改定で算定要件の明確化・厳格化を検討―中医協総会(1)
「頭蓋内損傷リスクが低い小児、CT推奨しない」等のガイドライン遵守を診療報酬で評価すべきか―中医協総会
小児抗菌薬適正使用支援加算、算定対象を3歳以上にも広める一方で算定要件厳格化を模索―中医協総会(2)
急性期一般1の「重症患者30%以上」等の施設基準、中医協の支払側委員は「低すぎる」と強調
「医師働き方改革」に向けたマネジメントコスト、診療報酬で評価すべきか否かで激論―中医協総会(1)
慢性腎疾患患者への「腎移植の選択肢もある」などの情報提供を促進せよ―中医協総会(2)
緩和ケア病棟入院料を厳格化、「緩和ケアチームによる外来・在宅医療への関与」求めてはどうか―中医協総会(1)
薬局業務の「対物」から「対人」への移行促すため、14日以内の調剤料を引き下げてはどうか―中医協総会(2)
「働き方改革」への診療報酬でのサポート、人員配置要件緩和を進める方向は固まるが・・・―中医協総会(1)
リンパ浮腫指導管理料等、2020年度改定に向け「算定対象の拡大」を検討―中医協総会(2)
入院患者のポリファーマシー対策、減薬の成果だけでなく、減薬に向けた取り組みも評価してはどうか―中医協総会(1)
かかりつけ医機能を評価する【機能強化加算】、要件を厳格化すべきか―中医協総会
小規模な急性期一般1で認知症患者が多い背景、回復期リハの実績評価の妥当性など検討を―中医協・基本小委
2020年度診療報酬改定に向けた議論整理、地域医療構想の実現・働き方改革・オンライン診療などで意見対立―中医協総会
スタッフの8割以上が理学療法士の訪問看護ステーション、健全な姿なのか―中医協総会
2040年にかけて人口が70%減少する地域も、医療提供体制の再構築に向け診療報酬で何ができるのか―中医協総会
CT・MRIの共同利用、医療被曝防止に向けたガイドライン活用などを診療報酬でどう進めるか―中医協総会(2)
ポリファーマシー対策を診療報酬でどう進めるか、フォーミュラリの報酬評価には慎重意見―中医協総会(1)
新規の医療技術、安全性・有効性のエビデンス構築を診療報酬で促し、適切な評価につなげよ―中医協総会(2)
オンライン診療、「有効性・安全性のエビデンス」に基づき算定要件などを議論―中医協総会(1)
医師の働き方改革、入院基本料や加算の引き上げなどで対応すべきか―中医協総会(2)
がんゲノム医療の推進に向け、遺伝子パネル検査を6月から保険収載―中医協総会(1)
外来医療の機能分化に向け、「紹介状なし患者の定額負担」「かかりつけ医機能の評価」など議論―中医協総会(2)
画期的な白血病治療薬「キムリア」を保険収載、薬価は3349万円―中医協総会(1)
高齢者へのフレイル・認知症・ポリファーマシ―対策、診療報酬でどうサポートすべきか―中医協総会(3)
診療報酬で生活習慣病の重症化予防、治療と仕事の両立をどう進めていくか―中医協総会(2)
遺伝子パネル検査の保険収載に向けた検討進む、C-CATへのデータ提出等を検査料の算定要件に―中医協総会(1)
「院内助産」「外来での妊産婦対応」を診療報酬でどう支援していくべきか―中医協総会(2)
2020年度改定論議スタート、小児疾患の特性踏まえた診療報酬体系になっているか―中医協総会(1)
2020年度診療報酬改定に向け、「医師働き方改革」等のテーマ別や患者の年代別に課題を議論―中医協総会
中医協・基本小委、支払側が「看護必要度や地域包括ケア病棟などの厳格化」を強く要望
2020年度診療報酬改定に向け、「看護必要度」「地域包括ケア病棟」などの課題を整理―入院医療分科会
ICU、看護必要度とSOFAスコアを組み合わせた「新たな患者評価指標」を検討せよ―入院医療分科会(2)
A項目1点・B項目3点のみ患者、療養病棟で該当患者割合が高いが、急性期の評価指標に相応しいか―入院医療分科会(1)
病院病棟への「介護福祉士配置とその評価」を正面から検討すべき時期に来ている―入院医療分科会(3)
ICUの「重症患者」受け入れ状況、どのように測定・評価すべきか―入院医療分科会(2)
DPC病棟から地域包括ケア病棟への転棟、地ケア病棟入院料を算定すべきか、DPC点数を継続算定すべきか―入院医療分科会(1)
総合入院体制加算、地域医療構想の実現や病床機能分化を阻害していないか?―入院医療分科会(3)
救命救急1・3は救命救急2・4と患者像が全く異なる、看護必要度評価をどう考えるべきか―入院医療分科会(2)
「急性期一般2・3への移行」と「看護必要度IIの義務化」を分離して進めてはどうか―入院医療分科会(1)
【短期滞在手術等基本料3】、下肢静脈瘤手術などは外来実施が相当数を占める―入院医療分科会(4)
診療データ提出を小規模病院にも義務化し、急性期病棟にも要介護情報等提出を求めてはどうか―入院医療分科会(3)
資源投入量が少なく・在院日数も短いDPC病院、DPC制度を歪めている可能性―入院医療分科会(2)
看護必要度の「A1・B3のみ」等、急性期入院医療の評価指標として妥当か―入院医療分科会(1)
回復期リハ病棟でのFIM評価、療養病棟での中心静脈栄養実施、適切に行われているか検証を―入院医療分科会(2)
入院で実施されていない「免疫抑制剤の内服」「膀胱脱手術」など、看護必要度の評価対象から除くべきか―入院医療分科会(1)
回復期リハビリ病棟から退棟後の医療提供、どのように評価し推進すべきか―入院医療分科会(3)
地域包括ケア病棟の実績評価要件、在宅医療提供の内容に大きな偏り―入院医療分科会(2)
点数が「DPC<地域包括ケア」時点にDPC病棟からの転棟が集中、健全なのか―入院医療分科会(1)
療養病棟に入院する医療区分3の患者、退院患者の8割弱が「死亡」退院―入院医療分科会(2)
入退院支援加算1の「病棟への入退院支援スタッフ配置」要件、緩和すべきか―入院医療分科会(1)
介護医療院の整備など進め、患者・家族の「退院後の介護不安」解消を図るべき―入院医療分科会(2)
急性期一般1では小規模病院ほど認知症入院患者が多いが、看護必要度への影響は―入院医療分科会(1)
看護必要度IとIIとで重症患者割合に大きな乖離、要因を詳しく分析せよ―中医協・基本小委
自院の急性期患者の転棟先として、地域包括ケア病棟を選択することは「問題」なのか―入院医療分科会(2)
7対1から急性期2・3への移行は3%強にとどまる、看護必要度IIの採用は2割弱―入院医療分科会(1)
2020年度改定、入院医療では「救急」や「認知症対策」なども重要論点に—入院医療分科会(2)
DPC対象病院の要件を見直すべきか、入院日数やDPC病床割合などに着目して検討―入院医療分科会(1)
2018年度改定で新設された【急性期一般入院料1】を選択する理由はどこにあるのか―入院医療分科会
2020年度の次期診療報酬改定に向け、急性期一般入院料や看護必要度などを調査―入院医療分科会
2020年度に「稼働病床数を1割以上削減」した病院、国費で将来の期待利益を補助―厚労省
医師働き方改革、「新たな医療提供体制に向かうチャンス」の可能性も―社保審・医療部会
2020年度診療報酬改定に向け、「入院時食事療養費」の引き上げを求める声も―社保審・医療部会
「医師の働き方改革」を診療報酬でどうサポートするか、基本方針策定段階でも激論―社保審・医療部会
2020年度診療報酬改定「基本方針」論議始まる、病院薬剤師の評価求める声多数―社保審・医療部会
2020年度診療報酬改定を了承、「医師の働き方改革推進」を重点課題に据える―社保審・医療保険部会
2020年度診療報酬改定、「医師の働き方改革」だけでなく「制度の持続可能性」も重点課題とせよ―社保審・医療保険部会
2020年度診療報酬改定、「医師働き方改革」だけでなく「効率化」や「機能分化」なども重点課題ではないか―社保審・医療保険部会
2020年度診療報酬改定、「効率化・合理化の視点」「働き方改革の推進」「費用対効果評価」なども重要視点―社保審・医療保険部会





