「地域における外来医療の在り方」議論に資するよう、病院・有床診に幅広い外来医療データの報告を求めてはどうか―外来機能報告等WG
2021.7.29.(木)
来年度(2022年度)からスタートする外来機能報告制度では、(I)医療資源を重点的に活用する外来の実施状況(II) 「医療資源を重点的に活用する外来を地域で基幹的に担う医療機関」となる意向の有無(III)地域の外来機能の明確化・連携の推進のために必要なその他の事項—を毎年度、病院・有床診療所から報告してもらうが、例えば(III)では「専門看護師などの専門人材配置状況」や「救急医療の実施状況」、さらには「在宅医療やかかりつけ機能の状況」なども報告内容に加えてはどうか―。
7月28日に開催された「外来機能報告等に関するワーキンググループ」(「第8次医療計画等に関する検討会」の下部組織、以下、外来機能報告等WG)で、こういった議論が行われました。
まだ「決定」ではなく、今後の「2巡目の議論」「最終の議論」の中で詰めていくことになります。

7月28日に開催された「第2回 外来機能報告等に関するワーキンググループ」
目次
「医療資源を重点的に活用する外来」などのデータを各医療機関から収集
外来医療においても機能分化を進め、▼病院勤務医の負担軽減▼医療の質向上―などを目指す―ことが重要であり、まず「かかりつけ医」を受診し、そこから「高機能の病院外来」を紹介してもらうという患者の流れを強化することが求められています。
このためには、「『高機能の外来医療』を提供する病院」はどこなのか、「『かかりつけ医』機能を果たす医療機関」はどこなのか、などが患者に明らかにされていなければならず、改正医療法(良質かつ適切な医療を効率的に提供する体制の確保を推進するための 医療法等の一部を改正する法律)、改正健保法(全世代対応型の社会保障制度を構築するための健康保険法等の一部を改正する法律案)により次のような仕組みが構築されました(関連記事はこちら)。
(A)「一般病床・療養病床を持つ医療機関」(病院・有床診療所)に外来診療に係るデータを都道府県に報告することを義務付ける【外来機能報告制度】
↓
(B)提出された外来診療データをもとに、各地域で紹介型病院となる「『医療資源を重点的に活用する外来』を地域で基幹的に担う医療機関」を明確化する
↓
(C)重点外来基幹病院へは、かかりつけ医等からの紹介受診を原則とする(紹介状を持たずに受診した場合には特別負担徴収を義務化)
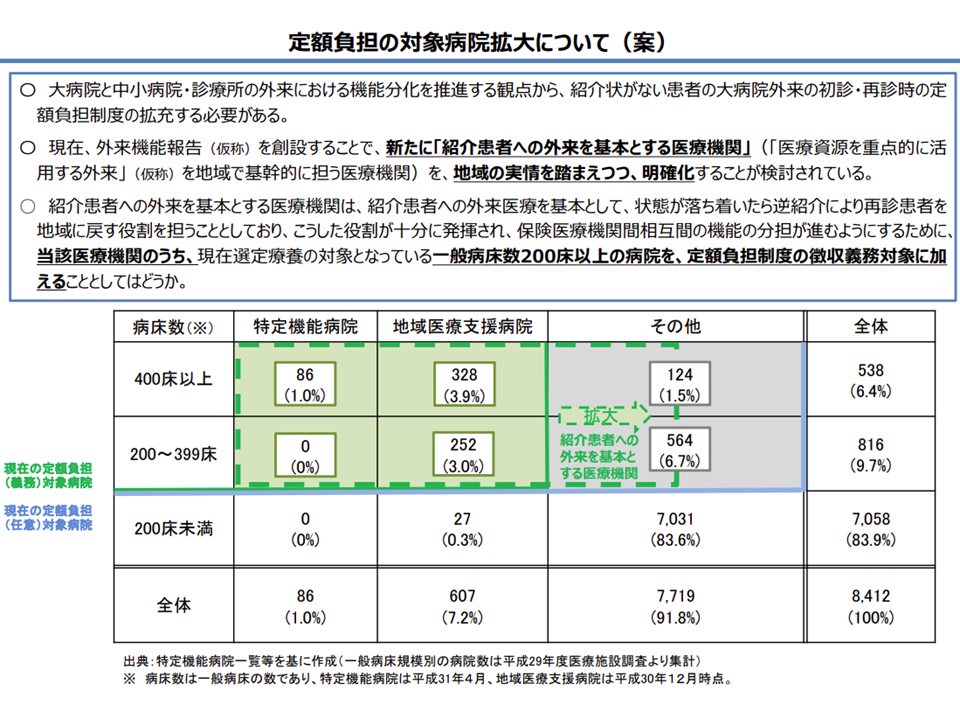
特別負担徴収義務を拡大していく方向そのものに異論は出ていない(医療保険部会(1)1 201126)

特別負担額を引き上げ、初・再診料相当額を保険から控除する方向が示されている(医療保険部会 201202)
外来機能報告制度のスタートは来年(2022年)4月であり、外来機能報告等WGで(A)(B)の詳細を年内に固めることになっています((C)の詳細は主に中央社会保険医療協議会で議論)。
7月28日の会合では、(1)外来機能報告の内容(2)「医療資源を重点的に活用する外来」の詳細―を議題としました。
外来機能報告は、病院・有床診療所(無床診療所は任意)に対し、(I)医療資源を重点的に活用する外来の実施状況(II) 「医療資源を重点的に活用する外来を地域で基幹的に担う医療機関」となる意向の有無(III)地域の外来機能の明確化・連携の推進のために必要なその他の事項—を毎年度、報告させることを義務付けるものです(改正医療法第30条の18の3)。
厚労省からは、それぞれの内容について、次のような具体的な提案が行われました。
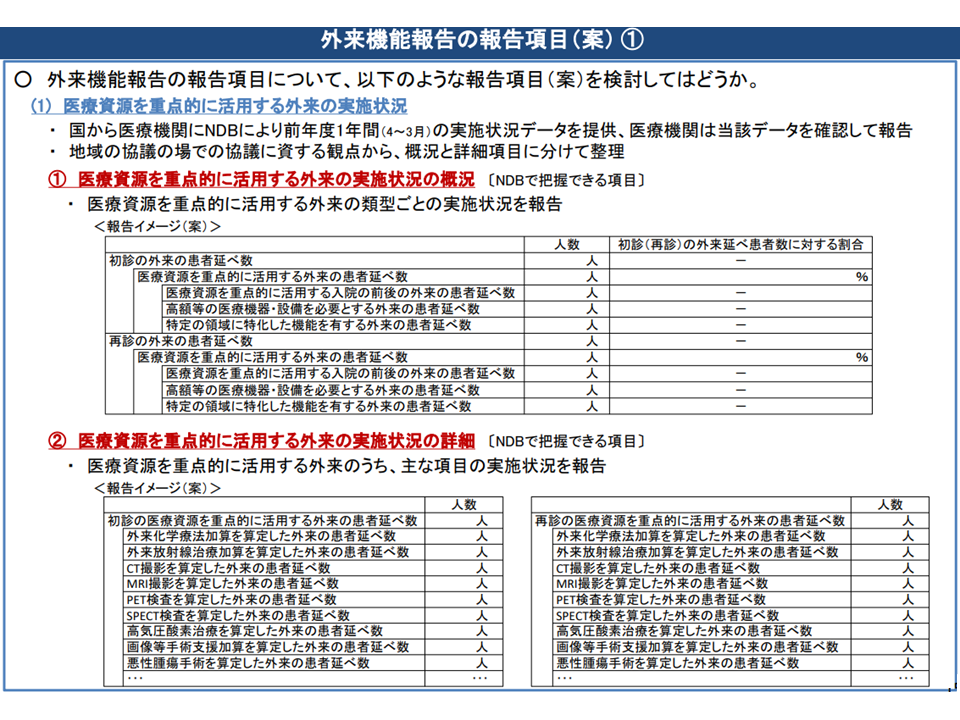
(I)医療資源を重点的に活用する外来の実施状況
(i)医療資源を重点的に活用する外来の実施状況の概況
初診・再診のそれぞれについて、「医療資源を重点的に活用する外来」の実施状況を報告する(厚労省がNDBをもとにデータを各医療機関に提示し、各医療機関でそれを確認する)
(ii)医療資源を重点的に活用する外来の実施状況の詳細
外来化学療法加算の算定件数、外来放射線治療加算の算定件数、悪性腫瘍手術の算定件数などを報告する(厚労省がNDBをもとにデータを各医療機関に提示し、各医療機関でそれを確認する)
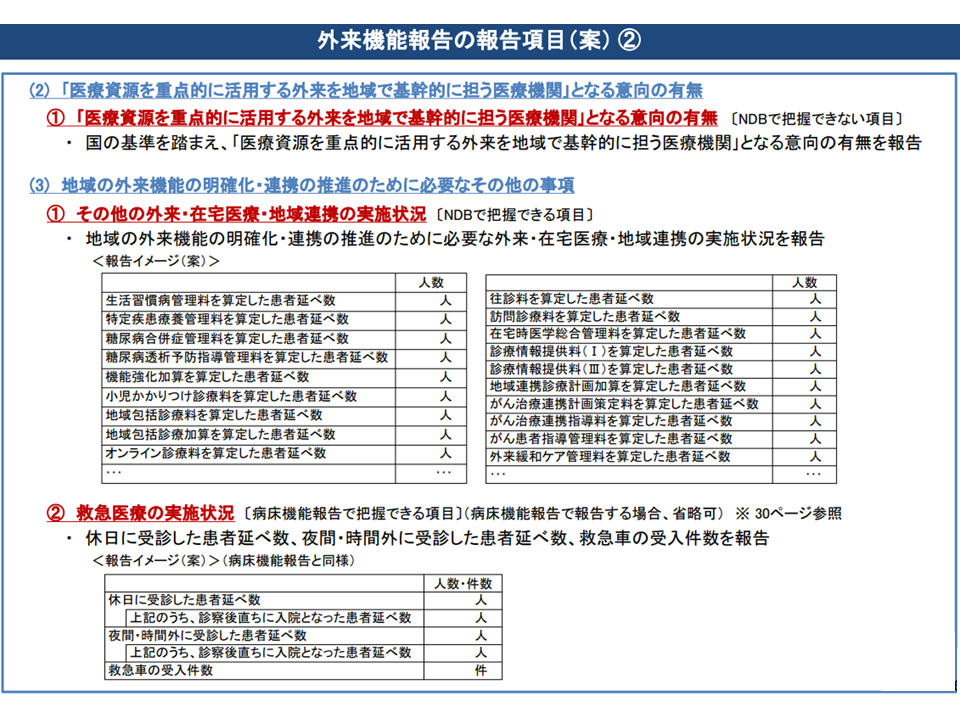
(II)「医療資源を重点的に活用する外来を地域で基幹的に担う医療機関」となる意向の有無
国の基準を踏まえ、「医療資源を重点的に活用する外来を地域で基幹的に担う医療機関」となる意向の有無を報告する
(III)地域の外来機能の明確化・連携の推進のために必要なその他の事項
(i)外来・在宅医療・地域連携の実施状況
生活習慣病管理料、機能強化加算、小児かかりつけ診療料、地域包括診療料、オンライン診療料、往診料、訪問診療料、在宅時医学管理料、診療情報提供料(IおよびIII)、がん遅漏連携計画策定料などの算定件数等を報告する(厚労省がNDBをもとにデータを各医療機関に提示し、各医療機関でそれを確認する)
(ii)救急医療の実施状況
休日に受診した患者延べ数、夜間・時間外に受診した患者延べ数、救急車の受入件数を報告する(病床機能報告の中で報告してあれば、外来機能報告での報告は省略可)
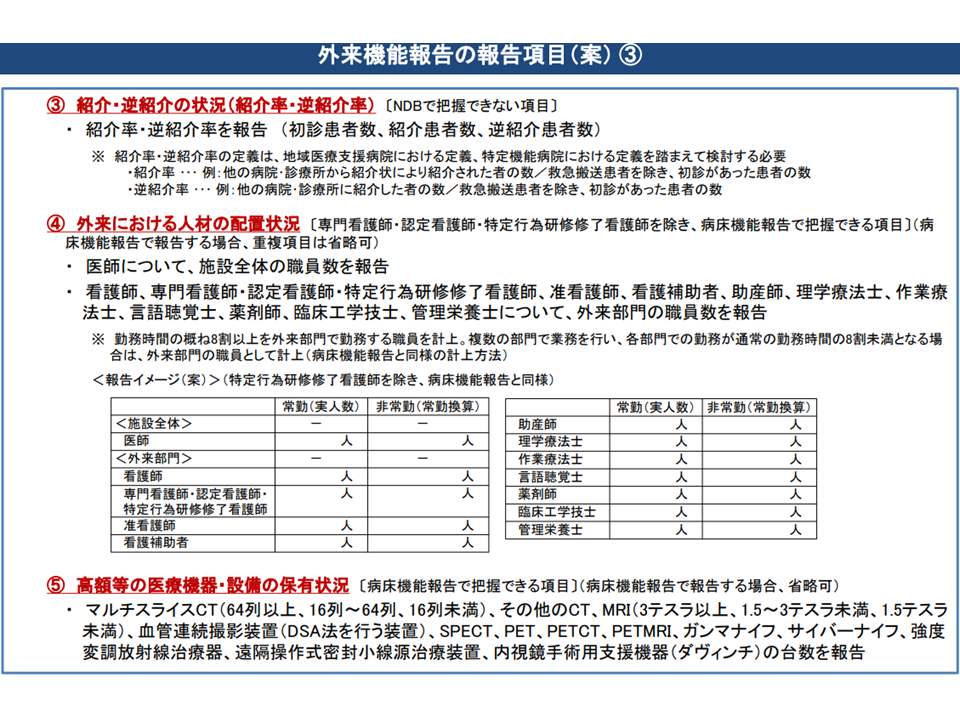
(iii)紹介・逆紹介率
初診患者数、紹介患者数、逆紹介患者数を含めて報告する
(iv)外来における人材の配置状況
医師(施設全体)、看護師・専門看護師・認定看護師・特定行為研修修了看護師・看護補助者・リハビリ専門職・薬剤師・臨床工学技士・管理栄養士(いずれも外来部門)などの職員数を報告する(病床機能報告の中で報告してある部分については、外来機能報告での報告は省略可)
(v)高額等の医療機器・設備の保有状況
マルチスライスCTやMRI、血管連続撮影装置、PET、ガンマナイフ、強度変調放射線治療器、内視鏡手術用支援機器(da vinciシステムなど)などの保有台数を報告する(病床機能報告の中で報告してあれば、外来機能報告での報告は省略可)
外来機能報告内容1(外来機能報告WG1 210728)
外来機能報告内容2(外来機能報告WG2 210728)
外来機能報告内容3(外来機能報告WG3 210728)
(I)の「医療資源を重点的に活用する外来」については、これまでに次の3類型が浮上してきています。
▽医療資源を重点的に活用する入院の前後の外来(例えば、Kコード(手術)や1000点以上のJコード(処置)などを算定する入院の前後30日間の外来)
▽高額等の医療機器・設備を必要とする外来(例えば、外来化学療法加算、外来放射線治療加算を算定する外来や、550点以上のDコード(検査)・Eコード(画像診断)・Jコード(処置)を算定する外来など)
▽特定の領域に特化した機能を有する外来(診療情報提供料Ⅰを算定した30日以内に別の医療機関を受診した場合、当該「別の医療機関」の外来)

医療資源を重点的に活用する外来医療のイメージ(案)(医療計画見直し検討会1 201030)
これらに対しては、「1000点以上の処置は【DPC】でも出来高算定となる、550点以上の検査・画像診断・処置は【地域包括診療料】でも出来高となる点に着目したものだが、『医療資源を重点的に活用する』との趣旨に鑑みれば基準は揃えるべきではないか」(城守国斗構成員:日本医師会常任理事)、「高額の薬剤を使用する外来も含めるべきではないか」(今村知明構成員:奈良県立医科大学教授)、「高額機器・設備を必要とする外来には、『透析』が含まれるようだが、CKD予防等に逆行すると思われ、除外すべきではないか」(猿木和久構成員:全国有床診療所連絡協議会副会長)などの意見が出ており、今後、さらに調整していくことになります。
この点、幸野庄司委員(健康保険組合連合会理事)は「まず厚労省提案の内容で進め、報告を重ねる中で改善を図っていくべき」との見解を述べています。「医療資源を重点的に活用する外来」のイメージは、それこそ医師・患者・研究者のそれぞれで千差万別であり、事前に「完璧に定義する」ことが困難でしょう。幸野委員の指摘どおり「一定の共通認識ができた部分で一度固め、制度を運用しながら改善していく」ことが現実的でしょう。
なお、例えば「透析」が(I)の「医療資源を重点的に活用する外来」として報告する項目に含まれたからといって、「透析を実施している医療機関が、「『医療資源を重点的に活用する外来』を地域で基幹的に担う医療機関」となり、200床以上の場合には特別負担を徴収することになる、わけではありません。あくまで報告内容は「素材の1要素」に過ぎず、各種の要素を勘案し、さらに大前提として「医療機関の意向」を踏まえて、紹介中心の「『医療資源を重点的に活用する外来』を地域で基幹的に担う医療機関」を地域で明確化していくことになる点を十分に理解する必要があります。
「紹介中心の病院」になりたいかどうかを、毎年度、各医療機関に報告してもらう
また(II)は、まさに今述べた「医療機関の意向」を把握するものです。制度上、「『医療資源を重点的に活用する外来』を地域で基幹的に担う医療機関」(いわば紹介中心の病院)を明確化する大前提として、「医療機関がそれを望む」ことが必須となります。「医療資源を重点的に活用する外来を多く実施し、一定の基準(今後、国が示す)を満たす」→「『医療資源を重点的に活用する外来』を地域で基幹的に担う医療機関」に自動的になる、わけではありません。
ただし、この点について幸野構成員は「手を上げた医療機関のみが対象となる、というのでは困る。地域における協議の進め方の標準化などを行い、適切な医療機関が『医療資源を重点的に活用する外来を地域で基幹的に担う医療機関』となるような手法を今後、考えていく必要がる」とコメントしています。
外来医療に関する幅広いデータを把握し、地域で「外来医療提供体制の在り方」を検討
一方、(III)は、地域で「将来の外来医療提供体制の在り方」を考えていくに当たり、重要になると思われる事項についても報告を求めるものです。
例えば、「紹介中心の高機能病院」と対をなす「かかりつけ機能を持つ診療所や中心病院」としての機能なども一定程度、把握できるようになる見込みです。
地域(例えば医療機関が少ない地域など)によっては、比較的規模の大きな病院が「専門的な外来医療」を提供すると同時に、「かかりつけ医機能」をも果たしているケースがあります。この場合、「医療資源を重点的に活用する外来」のデータのみを見て「この病院は、紹介中心にしていくべきだ。紹介状なし患者からは特別負担を徴収せよ」となったのでは、地域住民の医療へのアクセスが阻害されかねません。そこで、「かかりつけ機能を果たしている」などのデータもセットで勘案していくことが重要となり、(III)の報告内容につながってくるのです。
このうち「救急医療の実施状況」については、加納繁照構成員(日本医療法人協会会長)から「外来機能報告の趣旨は、患者の流れを円滑にしていくものであり、『紹介』と無関係の救急医療については、報告対象から除外してよいのではないか」との旨の考えが示されました。
たしかに、外来機能報告制度は、上述した「まず『かかりつけ医』を受診し、そこから『高機能の病院外来』を紹介してもらうという患者の流れを強化する」ことが狙いであり、加納構成員の指摘にも頷ける部分があります(「紹介される救急患者」は極めて想定しにくい)。
しかし、小熊豊構成員(全国自治体病院協議会会長)は「救急は、急性期医療の根本であり、まさに『医療資源を重点的に活用する』医療である。そのデータも踏まえて地域で個々の医療機関に機能を考えていく必要がある」とコメント。
厚労省も同様の考えに立って、(I)の「医療資源を重点的に活用する外来」ではなく、(III)の「地域の外来機能の明確化・連携の推進のために必要なその他の事項」としての報告を求める提案を行っているのです。小熊構成員の指摘どおり、幅広いデータをもとに「地域、地域で、個々の病院の機能を的確に捉え、地域全体の医療提供体制を考えていく(個々の病院の機能を明確にし、機能分化を進めるとともに、連携を強化していく)」ことが重要でしょう。
そこでは、上述したように「専門人材」(専門看護師や認定看護師、特定行為研修を修了した看護師など)の配置状況も、極めて重要なデータとなります。例えば「高度医療提供が求められる」病院においては、専門知識・スキルを保有する人材の配置が極めて重要であり、仮に「そうした専門人材が配置されていない」ことが分かれば、地域全体で、さらに国の協力も得て「専門人材の確保、配置を支援していく」ことが求められるためです。吉川久美子構成員(日本看護協会常任理事)も、このデータの重要性を強調しています。
繰り返しになりますが、報告項目・内容が確定したわけではありません。お伝えした以外には、さまざまな意見(例えば吉川構成員は(III)について【在宅療養指導料】や【乳腺炎重症化予防ケア・指導料】に関する報告も必要と指摘)が出ており、今後、2巡目の議論・最終議論を経て、報告項目・内容を詰めていくことになります。
重装備の無床診療所に、「外来機能報告制度への参加」をどう呼び掛けていくべきか
上述のとおり、外来機能報告の対象医療機関は「病院および有床診療所」であり、無床診療所は「任意」となります(「報告しても良い」という取り扱い)。
この点、構成員からは「無床診療所の中にも重装備のところがあり、そこには報告を積極的に求めていくべきである」との要請が強く出ています(関連記事はこちら)。厚労省医政局総務課の高宮裕介医療政策企画官は、こうした要請を踏まえて「重装備の無床診療所(例えば高額な医療機器等による検査を集中的に実施する無床診療所など)には、外来機能報告を呼びかける」方向を提示しました。
詳細は今後議論されますが、今村聡構成員(日本医師会副会長)は「事前にデータを提示し、それを踏まえて無床診療所に外来機能報告に参加してもらう」仕組みが好ましい旨の考えを述べています。何の手掛かりもなく「外来機能報告をしてほしい」と呼び掛けただけでは無床診療所は動かないとの見方です。
しかし、無床診療所は9万5000施設近くあり、そのすべてに「NDBからデータを抽出し、提供する」こととなれば、大変な労力が必要となります(しかも重装備クリニックはわずかであり、ほとんどのデータ提供はいわば「無駄」になってしまう)。こうした点も考えて「どのように無床診療所への外来機能報告参加を呼び掛けていくか」を考える必要があるでしょう。
なお、外来機能報告は「2022年4月」からスタートしますが、4-9月頃にかけて厚労省でデータを精査し、医療機関が報告を行うのは「10月」、紹介中心となる「『医療資源を重点的に活用する外来』を地域で基幹的に担う医療機関」の明確化は「翌年3月」になるイメージが厚労省から明確化されました(もちろん「案」であり、今後の議論によっては動く可能性もある)。なお外来機能報告は「前年度のデータ」を当年度の10月に報告するもので、初回は2021年度(2021年4-2022年3月)のデータを、2022年10月に報告する(厚労省が当該データを2022年4月から精査していく)こととなります。

外来機能報告スケジュール案(外来機能報告WG4 210728)
【関連記事】
外来機能報告制度の詳細論議スタート、2023年3月に「紹介中心型の病院」を各地域で明確化へ―外来機能報告等WG
2024年度からの医療計画に向けた議論スタート、地域医療構想と医師配置、外来医療など考えるワーキングも設置—第8次医療計画検討会
医療制度を止めたオーバーホールは不可能、制度の原点を常に意識し外来機能改革など進める―社保審・医療部会
病院の再編・統合推進に向け、「ダウンサイジング補助」「再編後の土地建物の登記費用軽減」を行う―厚労省
医療機能の分化・強化、当初「入院」からスタートし現在は「外来」を論議、将来は「在宅」へも広げる―社保審・医療部会
公立・公的病院等の再検証スケジュールは新型コロナの状況見て検討、乳がん集団検診で医師の立ち合い不要に―社保審・医療部会(2)
紹介状なし患者の特別負担徴収義務拡大で外来機能分化は進むか、紹介中心型か否かは診療科ごとに判断すべきでは―社保審・医療部会(1)
医療計画に「新興感染症対策」を位置付け、地域医療構想は考え方を維持して実現に取り組む―医療計画見直し検討会
医療計画に感染症対策位置付け、感染症予防計画と組み合わせ『漏れ』なき対応を―医療計画見直し検討会(2)
医療計画に「新興感染症対策」を位置付け、「医療機関間連携」や「感染症以外の傷病対策」なども明確化―医療計画見直し検討会(2)
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療計画に「新興感染症対策」位置付け、感染症病床の整備目標や感染拡大時に患者を受け入れる医療機関の設定など記載を—厚科審・感染症部会
公立・公的病院の再検証スケジュール、今冬のコロナ状況見ながら改めて検討―地域医療構想ワーキング
中長期を見据えた地域医療構想の考え方を維持し、感染拡大時の機動的対応を医療計画で考慮してはどうか―地域医療構想ワーキング
感染症はいずれ収束し、ピーク時は臨時増床可能なこと踏まえ、地域医療構想の「必要病床数」を検討―地域医療構想ワーキング
医療機能の分化・連携の強化が、新興・再興感染症対策においても極めて重要—地域医療構想ワーキング
外来機能報告制度を了承、外来診療データもとに地域で「紹介型病院」を明確化―医療計画見直し検討会(1)
紹介状なし外来受診患者の特別負担、対象病院の拡大・金額引き上げ等を了承―社保審・医療保険部会
外来版地域医療構想の議論再開、地域で「医療資源を重点的に実施する基幹病院」を整備—医療計画見直し検討会
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療機能の集約化・役割分担・連携を進め、新型コロナ対策への寄与度に応じた財政支援を―有識者研究会
外来版「地域医療構想・機能報告制度」、「医療資源を重点的に活用する外来」の基幹医療機関を明確化―医療計画見直し検討会
どの医療機関が、外来化学療法等の「医療資源を重点活用する外来」を重点提供しているのか可視化してはどうか―医療計画見直し検討会
外来化学療法など「医療資源を重点活用」する外来医療、集約化の枠組み構築―医療計画見直し検討会
「公立等 vs 民間」対立煽らず、地域・病院の特性踏まえて「地域の医療提供体制」論議を―社保審・医療部会
大病院外来定額負担のバックボーンとなる「外来医療機能分化・かかりつけ医機能推進」をまず議論せよ―社保審・医療部会
75歳以上の医療費は2割負担、紹介状なし外来患者の特別負担を200床以上一般病院に拡大―全世代型社会保障検討会議
医師偏在対策を了承、各都道府県で2019年度に医師確保計画を策定し、20年度から実行―医療従事者の需給検討会
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
紹介状なし患者の特別負担拡大、「初・再診料相当額の保険給付からの控除」には医療提供サイドが反対―社保審・医療保険部会(1)
2021年度の病床機能報告は「毎月データを1年度分」報告、医療提供体制は「人員」中心に再構築を―地域医療構想ワーキング(2)





