2024年度からの医療計画に向けた議論スタート、地域医療構想と医師配置、外来医療など考えるワーキングも設置—第8次医療計画検討会
2021.6.21.(月)
2024年度から29年度までを対象とする「第8次医療計画」では、新興感染症対策を新たな事業として盛り込むが、新興感染症の予防計画を検討する場(厚生科学審議会の部会など)と十分な連携をとって進める―。
また、改正医療法を受けた「外来機能報告制度の来年度(2022年)スタート」などに備えて、▼地域医療構想および医師確保計画▼外来機能報告等▼在宅医療および医療・介護連携—の3つのワーキンググループを設け、専門的な検討を進める―。
なお、医師確保計画に関しては、「施設としての病院の在り方」(どの地域にどの程度の病院があるべきか)とも大きく関係するために、「医師需給分科会」から検討の場を「地域医療構想および医師確保計画に関するワーキンググループ」に移す―。
6月18日にスタートした「第8次医療計画等に関する検討会」(以下、検討会)で、こういった報告が厚生労働省から行われました。検討会では来年(2022年)中(2022年12月まで)に報告書を取りまとめ、それをベースに▼厚労省が2022年度中(2023年3月まで)に第8次医療計画作成のための基本指針を策定する▼基本指針に基づいて都道府県で2023年度中に第8次医療計画を作成する▼2024年度から第8次医療計画がスタートする―ことになります。

6月18日に開催された「第1回 第8次医療計画等に関する検討会」
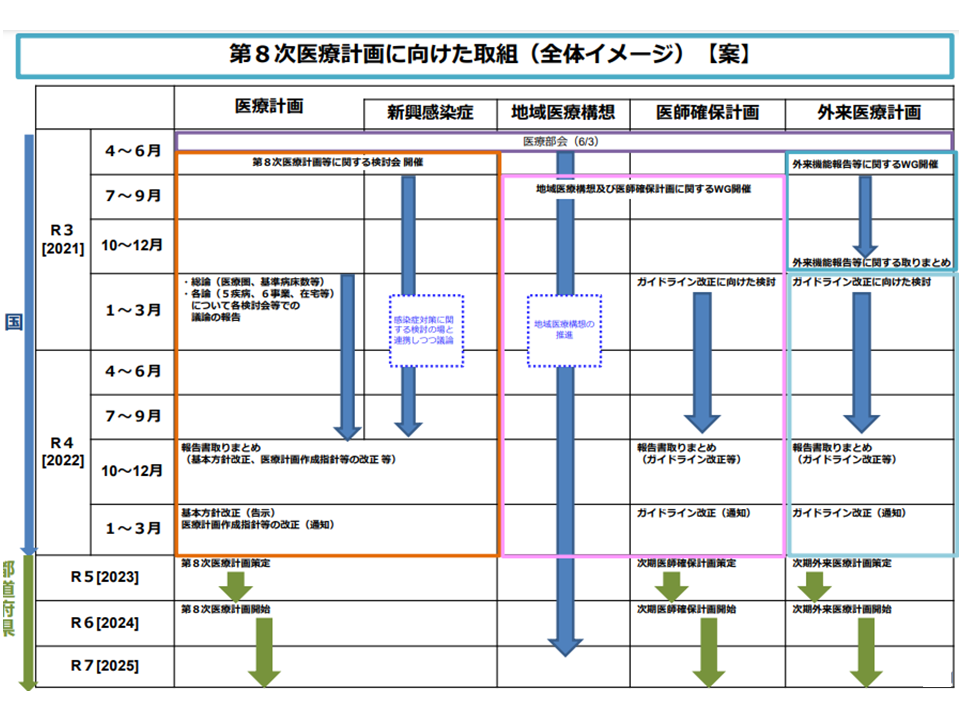
医療計画、外来機能報告などのスケジュール(第8次医療計画検討会2 210618)
目次
「新興感染症が流行し一般医療に影響が及ぶ」ような場合の対策も医療計画に盛り込む
各「地域」で効果的・効率的な医療提供体制を構築するために、都道府県は医療計画を作成します(医療法第30条の4第1項)。高齢化がさらに進む中で、介護保険事業(支援)計画(3年を1期)と医療計画との連携・整合が重要となることから、2018年度の第7次計画からは1期が6年に改められました(3年ごとに中間見直しも実施)。
2024年度からは新たな「第8次医療計画」がスタートします。このためには、▼前年度(2023年度)中に各都道府県で計画を作成する▼その前年度(2022年度)中に都道府県が計画を作成するための「拠り所」となる指針(基本指針)を厚労省が策定し、公表する―ことが求められます。
検討会は、この基本指針策定に向けた議論を行う場となります。
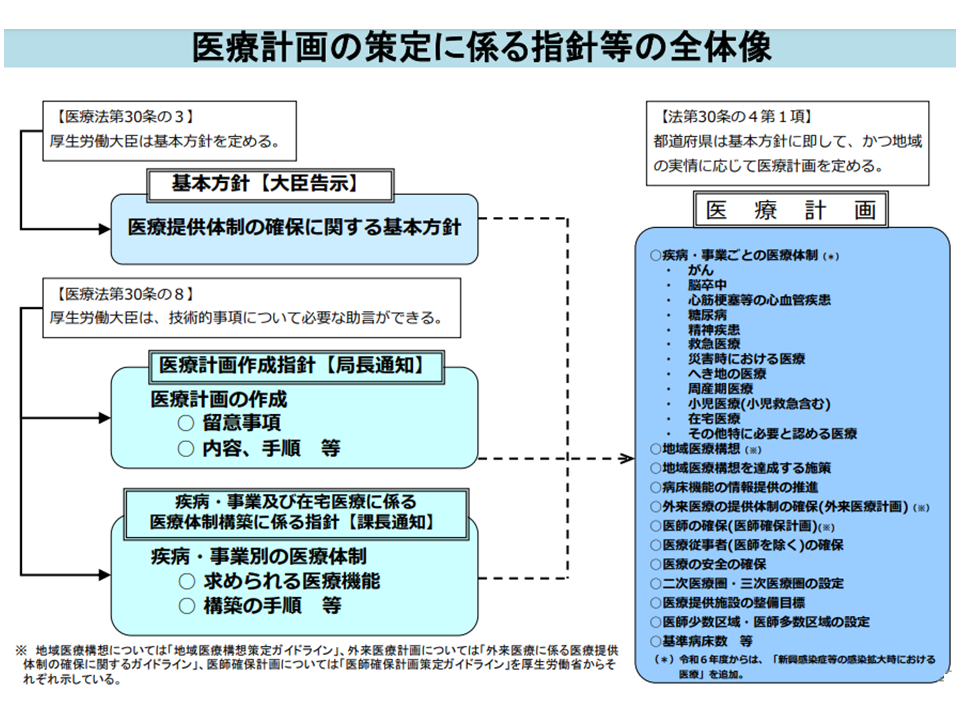
医療計画と基本指針等の全体像(第8次医療計画検討会3 210618)
医療計画には、▼5疾病(がん、脳卒中、急性心筋梗塞、糖尿病、精神疾患)▼6事業(救急医療、災害医療、へき地医療、周産期医療、小児救急を含む小児医療、新たに「新興感染症」医療)▼在宅医療—に関する医療提供体制のほか、▼基準病床数▼医療従事者の確保▼医療安全の確保▼施設整備目標―などを定め(医療法第30条の4第2項ほか)ます。このため、例えば「がん医療提供体制」に関しては、そのベースとなる「がん対策推進基本計画」を議論する「がん対策推進協議会」などの検討の場と、密接な連携をとって議論していくことになります。
新たな6事業目として盛り込まれる「新興感染症」対策に関しては、厚労省健康局が所管する「厚生科学審議会・感染症部会」と密接な連携をとり、医療計画にどういった項目をどのような形で盛り込むべきかを検討していきます。連携の形には、「合同開催」「一部委員のオブザーバー参加要請」「逐次、双方の検討状況をフィードバックしあう」など、様々な手法が考えられます(関連記事はこちら)。
第8次医療計画検討会の下に、3つのワーキンググループを設置する(第8次医療計画検討会1 210618)
6月18日の検討会でも「厚生科学審議会・感染症部会で定める『予防計画』と、医療計画との整合性確保」などを求める声が多数出されました。
この点、予防計画では「感染症指定医療機関を中心に、いわば病原菌などの封じ込めを目指す」ものとなるのに対し、医療計画では「感染拡大によって封じ込めが困難となり、感染症指定医療機関だけでは対処できず、一般の医療機関での対応が必要となる事態」を想定し、その際の対処方針を予め定めておくものとなるイメージです。
まさに、新型コロナウイルス感染症では、この「感染症指定医療機関だけでは対処できなくなり、一般の医療機関での対応が必要となる事態」が生じています。その際、例えば「一般病院の一般病床を一時的に感染症病床に転換し、重症患者や中等症患者を受け入れる」「予め、地域で『感染症の急性期患者に対応する病院・病床』『感染症からの回復患者を受け入れる病院・病床』『感染症以外の傷病患者に対応する病院・病床』を明確にし、それぞれが有機的に連携する」ような方針を各地域で明確かつ具体的に定め、「一般医療(蔓延する感染症以外の傷病)」と「感染症医療」との両立を目指すことになります。
「病院・病床の機能分化」と「そこで働く医師の配置」とをセットで検討
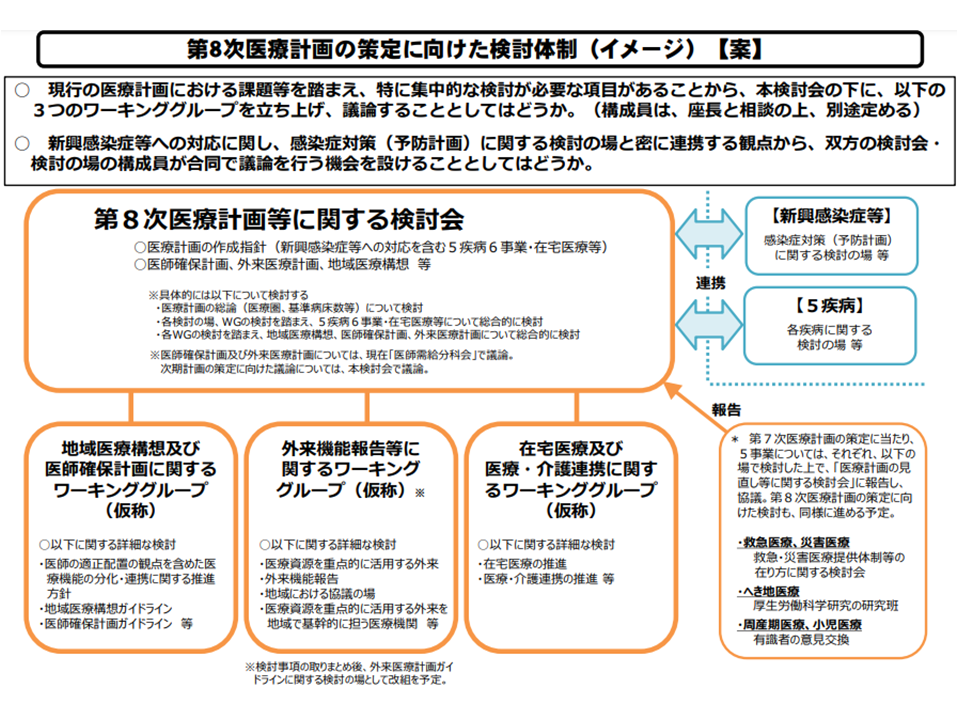
医療計画の中には、上述した項目のほかにも▼地域医療構想の実現▼外来医療提供体制の確保▼医療・介護連携▼医師確保―などの事項を盛り込むこととなり、これらを専門的に検討するためのワーキンググループ(WG)が検討会に設置されることとなりました。
(1)地域医療構想および医師確保計画に関するWG
(2)外来機能報告等に関するWG
(3)在宅医療および医療・介護連携に関するWG

第8次医療計画検討会の下に、3つのワーキンググループを設置する(第8次医療計画検討会1 210618)
このうち、(1)では、地域医療構想の実現に向けた検討と合わせて、「医師の適正配置の観点を含めた医療機能の分化・連携に関する推進方針」「医師確保計画ガイドライン」などを検討します。
地域医療構想の実現とは、上述の通り「地域の医療ニーズに、地域の医療提供体制をマッチさせていく」もので、そこでは例えば「急性期病床から回復期病床への機能転換」「病院の再編・統合」なども検討される可能性があります。こうした、いわば「箱物の改革」は「人員配置の改革」とセットで考えなければならないため(別個に考えたのでは、例えば「施設を作ったが人がいない」という事態が生じえる)、地域医療構想と医師確保計画とをセット検討することになったものです。
なお、医師確保計画に関しては、これまで「医師需給分科会」で議論されてきました(関連記事はこちらとこちらとこちら)。医師分科会では、このほかに「医師養成数(医学部入学定員)の在り方」や「医師偏在の解消策」を議論しており、検討会・WGと医師需給分科会との「議論の棲み分け、議論の連携、整合性の確保」などについても、今後、詳しく示される見通しです。
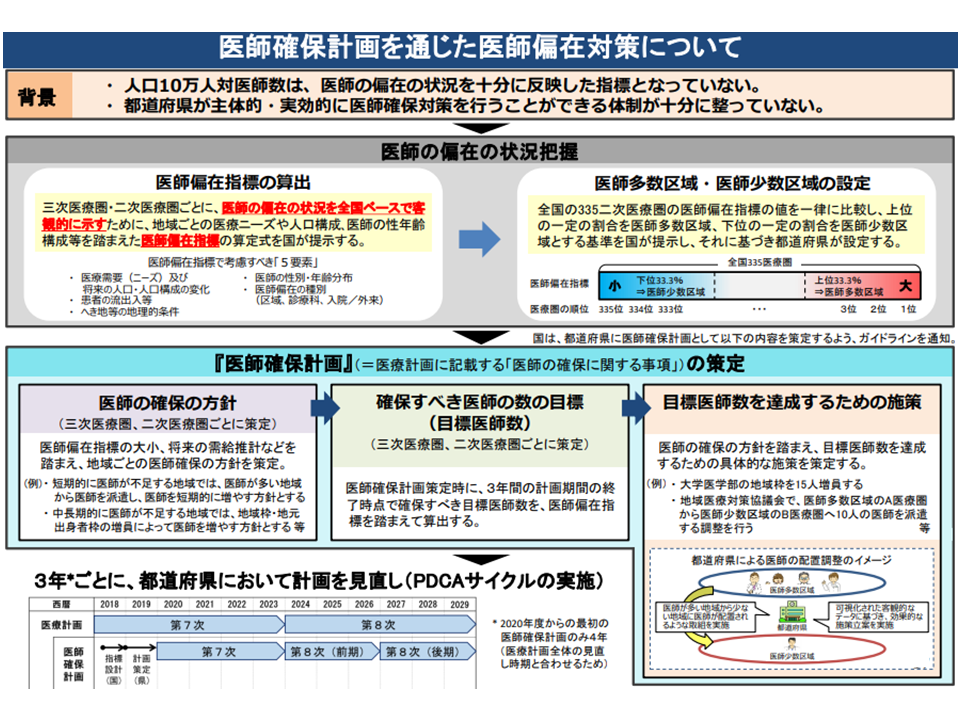
医師確保計画の概要(第8次医療計画検討会4 210618)
ところで、「地域医療構想の実現」に向けた地域医療構想調整会議の議論については、「遅れている。十分に進んでいない」との指摘がなされます。昨年(2020年)末に検討会の前身である「医療計画の見直し等に関する検討会」では、「2023年度に各都道府県において第8次医療計画の策定作業が進められることを念頭に置き、2022年度中を目途に地域医療構想の実現に向けた地域の議論が進められていることが重要となることにも留意が必要」との見解がまとめられており、コロナ感染症対応を行いながらも、「地域医療構想の実現」に向けた議論を今年度(2022年度)に進めておくことが求められます。
この点、今般の新型コロナウイルス感染症対応の中で「地域の医療機関同士の連携体制・顔の見える関係」「都道府県と地域医療機関との連携体制」などが強固になってきており、コロナ感染症収束後には「地域医療構想の実現に向けた動き」が相当のペースで自然に進むのではないか、と見る識者もおられます。コロナ感染症に否が応でも対応しなければならない状況の中で、各地域において「急性期を担うのはあの病院であるな」「急性期の中でも、がん医療や周産期医療などを確保するために、あの病院の機能は維持しなければならないな」などの共通認識が自然に醸成されてきているためです。地域の事情を熟知した関係者が、自ら構築した「連携体制」は非常に強固であり、今後の医療提供体制改革の進展が期待されます。
なお、地域医療構想のベースとなる「必要病床数」(病床の必要量、2025年度の患者数をベースに、高度急性期・急性期・回復期・慢性期の機能ごとに推計)について、「新型コロナウイルス感染症を踏まえた見直しも検討すべきではないか」(城守国斗構成員:日本医師会常任理事、大屋祐輔構成員:全国医学部長病院長会議理事・琉球大学病院長)との指摘も出ています。ただし、新型コロナウイルス感染症によっても人口構造は変化しておらず(かえって少子化が進行)、必要病床数は維持したまま(見直しを行わず)、「2025年度から先の医療ニーズを踏まえた、医療提供体制の在り方」を考えていくことになりそうです。
外来機能報告の詳細、医療資源を重点的に活用する外来の詳細などをWGで固める
また(2)のWGでは、来年度(2022年度)からスタートする「外来機能報告」制度の詳細、「医療資源を重点的に活用する外来」とは何か、「医療資源を重点的に活用する外来」を基幹的に提供する医療機関の各地域での明確化などに関する詳細な議論が行われます(関連記事はこちらとこちら)。「外来医療の機能分化、明確化」を目指すもので、早ければ7月上旬にも初回WGが開催され、年内(2021年内)の意見取りまとめを目指します。
この点、6月18日の検討会では、「外来医療の機能分化、明確化」に向けては、「医療資源を重点的に活用する外来」を基幹的に提供する医療機関(一般的には「大病院」が該当する)と同時に、「かかりつけ医」の明確化が必要であるとの指摘が相次ぎました。
厚労省医政局総務課の熊木正人課長は、「WGでは、まず外来機能報告制度や『医療資源を重点的に活用する外来』の詳細を、タイトなスケジュールの中で詰めてもらう」ことを説明したうえで、▼WGと並行して、今年度(2021年度)には『かかりつけ医機能の強化・活用にかかる調査・普及事業』も実施し、かかりつけ医機能の強化等に関する好事例収集や、専門家による提言などを受ける予定である▼検討会や社会保障審議会・医療部会などさまざまな検討の場を活用して、かかりつけ医も含めた外来医療の機能分化、明確化の議論を進めていく―考えを明らかにしています。
またWGでは、外来機能報告制度の詳細を固めた後、来年(2022年)1月からは「外来医療計画」(診療所医師の偏在状況を見える化し、診療所医師が多数の地域で新規に診療所を開業する場合には、当該情報を提供するとともに、在宅医療などの提供を求めるもの、関連記事はこちら)の見直しに向けた議論を行う予定です。今般の新型コロナウイルス感染症対応の中では「診療所の役割」が非常に見えにくく、どういった視点での議論が行われるのか注目する必要があります。

医療計画、外来機能報告などのスケジュール(第8次医療計画検討会2 210618)

外来機能報告等に関すWGの検討スケジュール案(第8次医療計画検討会6 210618)
なお、「かかりつけ医」機能については「明確化」や「定義づけ」を求める声が少なくありませんが、医療提供状況も患者のニーズや意向も極めて多様です(在宅医療提供や24時間対応を求める患者もいれば、大病院の主治医を「かかりつけ医」と考える人もいる)。これを一律に定義づけし、ましてや「制度化」することは極めて困難であり、また多くの弊害も生みそうです。
例えば、「かかりつけ医」に求められる機能を、「24時間対応」や「大病院への紹介」など1つ1つピックアップし、その機能を提供する診療所や中小病院に関する情報を地域住民に分かりやすく提供していく、ことなどが現実的な「かかりつけ医の普及・定着」に向けた近道かもしれません。
【関連記事】
医療制度を止めたオーバーホールは不可能、制度の原点を常に意識し外来機能改革など進める―社保審・医療部会
病院の再編・統合推進に向け、「ダウンサイジング補助」「再編後の土地建物の登記費用軽減」を行う―厚労省
医療機能の分化・強化、当初「入院」からスタートし現在は「外来」を論議、将来は「在宅」へも広げる―社保審・医療部会
公立・公的病院等の再検証スケジュールは新型コロナの状況見て検討、乳がん集団検診で医師の立ち合い不要に―社保審・医療部会(2)
紹介状なし患者の特別負担徴収義務拡大で外来機能分化は進むか、紹介中心型か否かは診療科ごとに判断すべきでは―社保審・医療部会(1)
医療計画に「新興感染症対策」を位置付け、地域医療構想は考え方を維持して実現に取り組む―医療計画見直し検討会
医療計画に感染症対策位置付け、感染症予防計画と組み合わせ『漏れ』なき対応を―医療計画見直し検討会(2)
医療計画に「新興感染症対策」を位置付け、「医療機関間連携」や「感染症以外の傷病対策」なども明確化―医療計画見直し検討会(2)
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療計画に「新興感染症対策」位置付け、感染症病床の整備目標や感染拡大時に患者を受け入れる医療機関の設定など記載を—厚科審・感染症部会
公立・公的病院の再検証スケジュール、今冬のコロナ状況見ながら改めて検討―地域医療構想ワーキング
中長期を見据えた地域医療構想の考え方を維持し、感染拡大時の機動的対応を医療計画で考慮してはどうか―地域医療構想ワーキング
感染症はいずれ収束し、ピーク時は臨時増床可能なこと踏まえ、地域医療構想の「必要病床数」を検討―地域医療構想ワーキング
医療機能の分化・連携の強化が、新興・再興感染症対策においても極めて重要—地域医療構想ワーキング
外来機能報告制度を了承、外来診療データもとに地域で「紹介型病院」を明確化―医療計画見直し検討会(1)
紹介状なし外来受診患者の特別負担、対象病院の拡大・金額引き上げ等を了承―社保審・医療保険部会
外来版地域医療構想の議論再開、地域で「医療資源を重点的に実施する基幹病院」を整備—医療計画見直し検討会
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療機能の集約化・役割分担・連携を進め、新型コロナ対策への寄与度に応じた財政支援を―有識者研究会
外来版「地域医療構想・機能報告制度」、「医療資源を重点的に活用する外来」の基幹医療機関を明確化―医療計画見直し検討会
どの医療機関が、外来化学療法等の「医療資源を重点活用する外来」を重点提供しているのか可視化してはどうか―医療計画見直し検討会
外来化学療法など「医療資源を重点活用」する外来医療、集約化の枠組み構築―医療計画見直し検討会
「公立等 vs 民間」対立煽らず、地域・病院の特性踏まえて「地域の医療提供体制」論議を―社保審・医療部会
大病院外来定額負担のバックボーンとなる「外来医療機能分化・かかりつけ医機能推進」をまず議論せよ―社保審・医療部会
75歳以上の医療費は2割負担、紹介状なし外来患者の特別負担を200床以上一般病院に拡大―全世代型社会保障検討会議
医師偏在対策を了承、各都道府県で2019年度に医師確保計画を策定し、20年度から実行―医療従事者の需給検討会
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会





