通所介護、感染症等による利用者減対応を制度化、ADL維持等加算の点数を10倍に引き上げ—社保審・介護給付費分科会(4)
2021.1.20.(水)
2021年度の介護報酬改定内容が、1月18日の社会保障審議会・介護給付費分科会で了承されました(訪問看護に関する記事はこちら、介護医療院・介護療養に関する記事はこちら、ケアマネジメントに関する記事はこちら)。
改定内容は膨大なため、Gem Medでは順次、ポイントを絞って改定内容を紹介しています。本稿では通所介護(デイサービス)に焦点を合わせ、改定内容について目立つところを眺めてみます。
感染症等による利用者急減、迅速に「高い報酬区分」に移行可能とし、加算で経営支援
まず、他サービスと同じく基本報酬が引き上げられ、2021年度前半(4-9月)には、ここに「0.1%の上乗せ」が行われます。
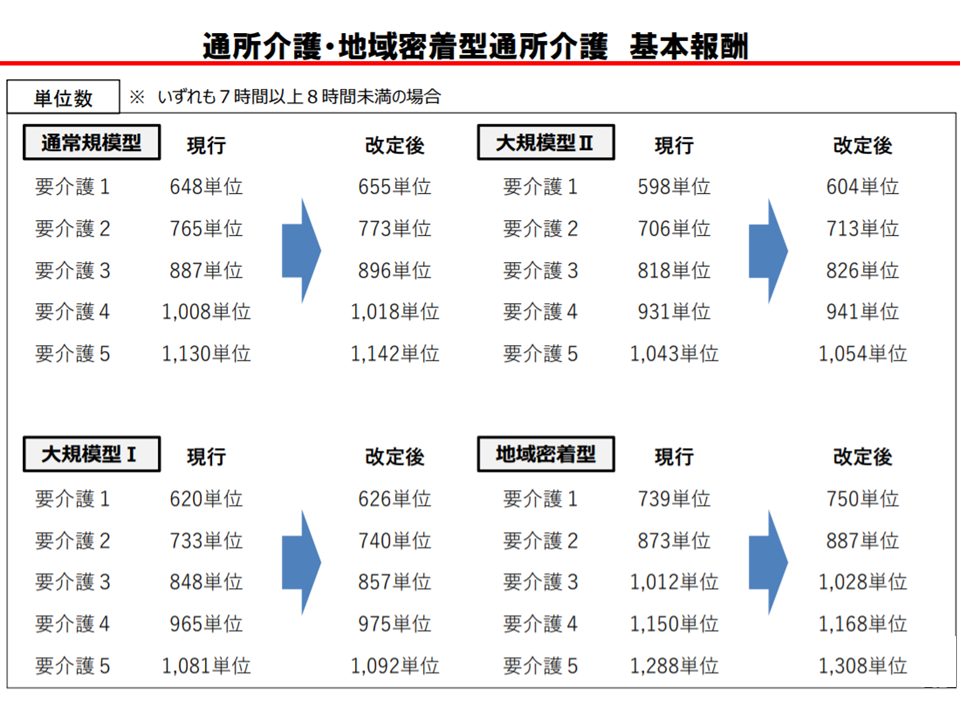
通所介護の基本報酬引き上げ(介護給付費分科会(4)2 210118)
ところで、通所介護を始めとする通所系サービスでは、規模(利用者数)別に基本報酬が設定されています。大規模の事業所では「事務コストが相対的に小さくなり、経営効率が良い」との理由から報酬が低い水準に抑えられているのです(なお「経営安定化のためには大規模化を推進すべきであり、現行制度はこれを阻害している」との指摘も強く、2024年度の次期改定等に向けた宿題に位置付けられている)。
この点、感染症や災害などが発生し、利用者数が急減した場合、大規模の事業所では「次年度まで低い基本報酬を算定しなければならない」こととなり、経営状況が非常に厳しくなると指摘されています。そこで2021年度改定では、次のように「感染症や災害などで利用者数が急減した場合の対応」を制度に位置付けることとなりました。この特例は、通所介護以外の、通所リハビリテーション、地域密着型通所介護、認知症対応型通所介護にも適用されます。
(1)小さい規模区分がある大規模型について、事業所規模別の報酬区分決定にあたり、現行の「前年度の平均延べ利用者数」でなく、新たに「延べ利用者数の減が生じた月の実績」をベースとすることを認める(▼利用者減→▼翌月に届け出→▼翌々月から区分移行—という具合に、より迅速に、報酬水準の高い区分に移行できるようになる)
(2)「延べ利用者数の減が生じた月の実績」が前年度の平均延べ利用者数から「5%」以上減少している場合、3か月の間、「基本報酬の3%の加算」を行う(利用者減に対応するための経営改善に時間を要するなど、特別の事情がある場合には加算算定を6か月まで認める)
(1)と(2)の双方の要件を満たす場合には、(1)が適用されます((1)(2)の双方の適用はない)。

感染症等で利用者が急減した場合の経営支援策2点を制度上位置付ける(介護給付費分科会(4)1 210118)
また、厚生労働省老健局老人保健課の眞鍋馨課長は、現在の通所介護における特例(新型コロウイルス感染症の影響を踏まえ、利用者の同意を前提として2区分上位の報酬算定を可能とする)を今年度(2020年度)で廃止、来年度当初から(2)の特例を適用できるよう、次のような対応を行う考えを1月18日の介護給付費分科会で明らかにしました。
▽2021年2月・3月の利用者数が、前年度(2019年度)または前年同期(2020年2月・3月)の平均延べ利用者数と比べて5%以上減少している場合には、(2)の3%加算を、2021年4月から適用する
現在の通所介護における特例(新型コロウイルス感染症の影響を踏まえ、利用者の同意を前提として2区分上位の報酬算定を可能とする)に対しては、介護現場や利用者から「利用者負担で新型コロナウイルス感染症対応を行うことに問題はないのか。サービス事業者との関係を壊さないよう、利用者側は同意せざるを得ない」などの批判が強く、この3月をもって廃止されますが、上記の対応によって「切れ目のない支援」が行われます。
【ADL維持等加算】の単位数を10倍に引き上げ、算定対象を拡大、要件を緩和
次に【ADL維持等加算】の見直し内容を見てみましょう。
介護報酬は、概ね「要介護度別」に設定されていることから、「良質なサービスを提供し利用者の要介護度が改善すると報酬が下がってしまう」というジレンマがあります。このため、従前から「要介護度の改善に対するインセンティブ」に関する研究が進められ、2018年度の前回改定で、ついに通所介護において「要介護度の維持・改善実績のある事業所」を評価する【ADL維持等加算】が導入されたのです。
若い加算ゆえに、改善すべき点に関する調査研究が進められ、そこからは「評価開始時点のADLによって、その後のADLの変化の傾向が異なる(開始時点でADLが低いほど、ADL改善度合いが大きい)」などの状況が明らかになりました。
また単位数が低めに設定されたために、現場からは「コストに対し単位数が低く算定が進まない」との指摘もなされました。
こうした調査研究結果・指摘を踏まえて、【ADL維持等加算】を次のように大きく見直すことになったのです。
まず、単位数が「10倍」に引き上げられます。加算算定事業所では、利用者のADL維持・改善効果が高い、つまり自立支援・重度化防止の成果が出ている点を踏まえたものです。
▽ADL維持等加算(I):(現行)1月当たり3単位 → (改定後)1月当たり30単位
▽ADL維持等加算(II):(現行)1月当たり6単位 → (改定後)1月当たり60単位
また、加算の算定対象となるサービスが、現行の「通所介護」に加えて、▼認知症対応型通所介護(認デイ)▼特定施設入居者生活介護▼地域密着型特定施設入居者生活介護▼介護老人福祉施設▼地域密着型介護老人福祉施設入所者生活介護―に広げられます。より多くの事業所・施設で、ADLの維持・改善に向けた取り組みが、これまで以上に進むことが期待されます。
さらに算定要件について、例えば「要介護3以上の利用者割合要件を廃止する」「ADL利得の平均が1以上であることを求める」「データ提出・利活用を求める」などの大きな見直しが行われます。ADL維持等加算をはじめとするアウトカム評価(実績評価)では「実績の出やすい利用者を選別し、実績の出にくい利用者を忌避する」というクリームスキミングが生じがちです。このクリームスキミングを防止しながら、事業所・施設の負担軽減を目指して「要件の簡素化」を図ったものと言えます。
【ADL維持等加算(I)】の算定要件
(1)利用者等(当該施設等の評価対象利用期間が6か月を超える者)の総数が10人以上(現行の「5時間以上利用が5時間未満利用の算定回数を上回る利用者の総数が20名以上」とする要件について、利用時間要件を廃止し、利用者総数要件を「20名以上」から「10名以上」に緩和する
(2)利用者等全員について、利用開始月と、当該月の翌月から起算して6か月目(6月目にサービスの利用がない場合はサービスの利用があった最終月)において、Barthel Indexを適切に評価できる者がADL値を測定し、測定した日が属する月ごとに厚労省に提出する
(3)「利用開始月の翌月から起算して6か月目の月に測定したADL値」から「利用開始月に測定したADL値」を控除し、そこに初月のADL値や要介護認定の状況等に応じた値を加えて得た値となる【調整済ADL利得】について、上位・下位1割の者を除いた平均値が「1以上」である
【ADL維持等加算(II)】の算定要件
(1)ADL維持等加算(I)の(1)と(2)の要件を満たす
(2)評価対象利用者等の調整済ADL利得の平均値が「2以上」である
なお、上述のように「▽CHASE(2021年度からはLIFE)へのデータ提出とフィードバックの活用によるPDCAサイクルの推進・ケアの向上を図る」ことも求められます。
詳細については、今後発出される「通知」や「事務連絡(Q&A)」を待つ必要があります。簡素化が行われるとはいえ、相当複雑な要件であり、通知等から要件をしっかりと把握する必要があります。
対象の拡大、単位数の大幅増、算定要件の緩和により、ADLの維持・改善に取り組む介護事業所・施設が大きく増加すると考えられ、それは何よりも「利用者にとって喜ばしい」ことと言えます。加算の趣旨を十分に理解し(決してクリームスキミング、つまり「ADL改善が見込まれる者の選別と、改善見込みが低い者の忌避」があってはならない)、ADL維持・改善に向けたケアの充実、加算の算定が進むことに期待が集まります。
このほか、▼認知症への対応力の強化▼リハビリ・機能訓練、口腔、栄養の取組の一体的な推進―なども行われ、これらは別途見ていくこととします。
●2021年度介護報酬改定に向けた、これまでの議論に関する記事●
【第1ラウンド】
▽横断的事項(▼地域包括ケアシステムの推進▼⾃⽴⽀援・重度化防⽌の推進▼介護⼈材の確保・介護現場の⾰新▼制度の安定性・持続可能性の確保―、後に「感染症対策・災害対策」が組み込まれる)
▽地域密着型サービス(▼定期巡回・随時対応型訪問介護看護▼夜間対応型訪問介護▼小規模多機能型居宅介護▼看護小規模多機能型居宅介護▼認知症対応型共同生活介護▼特定施設入居者生活介護―)
▽通所系・短期入所系サービス(▼通所介護▼認知症対応型通所介護▼療養通所介護▼通所リハビリテーション▼短期入所生活介護▼短期入所療養介護▼福祉用具・住宅改修介護―)
▽訪問系サービス(▼訪問看護▼訪問介護▼訪問入浴介護▼訪問リハビリテーション▼居宅療養管理指導▼居宅介護支援(ケアマネジメント)―)
▽施設サービス(▼介護老人福祉施設(特別養護老人ホーム)▼介護老人保健施設(老健)▼介護医療院・介護療養型医療施設—)
【第2ラウンド】
▽横断的事項(▼人材確保、制度の持続可能性▼自立支援・重度化防止▼地域包括ケアシステムの推進―)
▽地域密着型サービス(▼定期巡回・随時対応型訪問介護看護、夜間対応型訪問介護、小規模多機能型訪問介護、看護小規模多機能型訪問介護(以下、看多機)▼認知症対応型共同生活介護、特定施設入居者生活介護―)
▽通所系・短期入所系サービス(▼通所介護・認知症対応型通所介護、療養通所介護▼通所リハビリテーション、福祉用具・住宅改修▼短期入所生活介護、短期入所療養介護―)
▽訪問系サービス(▼訪問看護▼訪問介護、訪問入浴介護▼訪問リハビリ、居宅療養管理指導▼居宅介護支援(ケアマネジメント)―)
▽施設サービス(▼介護医療院・介護療養型医療施設▼介護老人保健施設、介護老人福祉施設(特別養護老人ホーム)▼短期入所生活介護、短期入所療養介護―)
▽横断的事項(その2)(▼地域包括ケアシステムの推進▼自立支援・重度化防止の推進(関連記事はこちら(ADL維持等加算)とこちら(認知症対策、看取り対応、科学的介護など)、▼処遇改善、▼人材確保、制度の安定性・持続可能性の確保など―)
▽詰めの議論(▼多機能型サービス▼短期入所系サービス▼通所系サービス▼訪問看護▼「介護医療院・介護療養型医療施設」▼科学的介護の推進(データ提出)▼ADL維持等加算▼ケアマネジメント―)
▽最終調整の議論(▼運営基準見直し、▼GHの夜勤配置・個室ユニット定員の緩和、▼ICT活用した場合の夜勤スタッフ配置緩和等、▼訪問看護―)
【関連記事】
ICT導入等するケアマネ事業所の逓減制見直し・新加算創設で「質の高いケアマネジメント」目指す—社保審・介護給付費分科会(3)
介護医療院の長期療養機能を新加算で評価、介護療養へはディスインセンティブ設定—社保審・介護給付費分科会(2)
2021年度介護報酬改定内容を了承、訪問看護では基本報酬の引き上げや、看護体制強化加算の見直しなど—社保審・介護給付費分科会(1)
2021年度介護報酬改定に向け「人員配置基準」改正を了承、サービスの質確保前提に基準緩和—社保審・介護給付費分科会
来年度(2021年度)介護報酬改定に向けた審議報告を了承、限られた人材での効率的なサービス提供目指す―社保審・介護給付費分科会
新型コロナ対策をとる医療機関を広範に支援する新臨時特例措置、介護報酬0.7%プラス改定、中間年度薬価改定など決定―厚労省
ICT活用する介護施設等で夜勤スタッフ配置緩和、感染症等で利用者急減した通所事業所の経営を下支え―社保審・介護給付費分科会(3)
グループホームの夜勤配置・個室ユニットの定員を緩和、サービスの質等担保に向け運用面で工夫―社保審・介護給付費分科会(2)
リハ職による訪問看護、【看護体制強化加算】要件で抑制するとともに、単位数等を適正化―社保審・介護給付費分科会(1)
介護サービスの人員配置緩和・感染症等対策・認知症対応など柱とする運営基準改正へ、訪問看護は戦術変更―社保審・介護給付費分科会
公正中立なケアマネジメント推進、通所サービスの大規模減算は維持するが「利用者減」に迅速に対応―社保審・介護給付費分科会(4)
ADL維持等加算を特養等にも拡大し、算定要件を改善(緩和+厳格化)―社保審・介護給付費分科会(3)
個別要介護者のみならず、事業所・施設全体での科学的介護推進を新加算で評価―社保審・介護給付費分科会(2)
介護医療院への「移行定着支援加算」、当初期限どおり2021年3月末で終了―社保審・介護給付費分科会(1)
小多機の基本報酬見直し・加算の細分化を行い、看多機で褥瘡マネ加算等の算定可能とする―社保審・介護給付費分科会(4)
すべての生活ショートに外部医療機関・訪問看護STとの連携を求め、老健施設の医療ショートの報酬適正化―社保審・介護給付費分科会(3)
通所リハを「月単位の包括基本報酬」に移行し、リハマネ加算等の体系を組み換え―社保審・介護給付費分科会(2)
訪問看護ST、「看護師6割以上」の人員要件設け、リハ専門職による頻回訪問抑制へ―社保審・介護給付費分科会(1)
見守りセンサー等活用による夜勤スタッフ配置要件の緩和、内容や対象サービスを拡大してはどうか―社保審・介護給付費分科会(2)
介護職員の【特定処遇改善加算】、算定ルールを柔軟化すべきか、経験・技能ある介護福祉士対応を重視すべきか―社保審・介護給付費分科会(1)
状態・栄養のCHASEデータベースを活用した取り組み、介護データ提出加算等として評価へ―社保審・介護給付費分科会(2)
【ADL維持等加算】を他サービスにも拡大し、重度者への効果的な取り組みをより手厚く評価してはどうか―社保審・介護給付費分科会(1)
老健施設「入所前」からのケアマネ事業所との連携を評価、在宅復帰機能さらに強化―社保審・介護給付費分科会(5)
介護報酬や予算活用して介護医療院への移行・転換を促進、介護療養の報酬は引き下げ―社保審・介護給付費分科会(4)
ケアマネ報酬の逓減制、事務職員配置やICT利活用など要件に緩和してはどうか―社保審・介護給付費分科会(3)
4割弱の介護事業所、【特定処遇改善加算】の算定ベース整っても賃金バランス考慮し取得せず―社保審・介護給付費分科会(2)
介護サービスの経営状況は給与費増等で悪化、2019年度収支差率は全体で2.4%に―社保審・介護給付費分科会(1)
訪問リハビリや居宅療養管理指導、実態を踏まえた精緻な評価体系を構築へ—社保審・介護給付費分科会(3)
訪問介護利用者の負担増を考慮し、「敢えて加算を取得しない」事業所が少なくない—社保審・介護給付費分科会(2)
訪問看護ステーション本来の趣旨に鑑み、「スタッフの6割以上が看護職員」などの要件設定へ—社保審・介護給付費分科会(1)
生活ショート全体の看護力を強化し、一部事業所の「看護常勤配置義務」を廃すべきか—社保審・介護給付費分科会(3)
通所リハの【社会参加支援加算】、クリームスキミング防止策も含めた見直しを—社保審・介護給付費分科会(2)
デイサービスとリハビリ事業所・医療機関との連携が進まない根本に、どのような課題があるのか―社保審・介護給付費分科会(1)
グループホームの「1ユニット1人夜勤」体制、安全確保のため「現状維持」求める声多数—社保審・介護給付費分科会(3)
小多機の基本報酬、要介護3・4・5を引き下げて、1・2を引き上げるべきか—社保審・介護給付費分科会(2)
介護療養の4分の1、設置根拠消滅後も介護療養を選択、利用者に不利益が生じないような移行促進が重要—社保審・介護給付費分科会(1)
介護人材の確保定着を2021年度介護報酬改定でも推進、ただし人材定着は介護事業所の経営を厳しくする―社保審・介護給付費分科会
寝たきり高齢者でもリハ等でADL改善、介護データ集積・解析し「アウトカム評価」につなげる—社保審・介護給付費分科会
介護保険施設等への外部訪問看護を認めるべきか、過疎地でのサービス確保と質の維持をどう両立するか—社保審・介護給付費分科会
特養老人ホームのユニット型をどう推進していくか、看取り・医療ニーズにどう対応すべきか―社保審・介護給付費分科会(3)
老健施設、「機能分化」や「適正な疾患治療」進めるために介護報酬をどう工夫すべきか―社保審・介護給付費分科会(2)
介護医療院の転換促進のために、【移行定着支援加算】を2021年度以降も「延長」すべきか―社保審・介護給付費分科会(1)
ケアマネジメントの質と事業所経営を両立するため「ケアマネ報酬の引き上げ」検討すべきでは―介護給付費分科会(2)
訪問看護ステーションに「看護職割合」要件など設け、事実上の訪問リハビリステーションを是正してはどうか―介護給付費分科会(1)
介護保険の訪問看護、医療保険の訪問看護と同様に「良質なサービス提供」を十分に評価せよ―介護給付費分科会
2021年度介護報酬改定、「ショートステイの長期利用是正」「医療機関による医療ショート実施推進」など検討―社保審・介護給付費分科会(2)
通所サービスの大規模減算を廃止すべきか、各通所サービスの機能・役割分担をどう進めるべきか—社保審・介護給付費分科会(1)
小多機や看多機、緊急ショートへの柔軟対応を可能とする方策を2021年度介護報酬改定で検討―社保審・介護給付費分科会(2)
定期巡回・随時対応サービス、依然「同一建物等居住者へのサービス提供が多い」事態をどう考えるか—社保審・介護給付費分科会(1)
2021年度介護報酬改定、介護サービスのアウトカム評価、人材確保・定着策の推進が重要—社保審・介護給付費分科会
2021年度介護報酬改定、「複数サービスを包括的・総合的に提供する」仕組みを―社保審・介護給付費分科会
2021年度介護報酬改定、「介護人材の確保定着」「アウトカム評価」などが最重要ポイントか―社保審・介護給付費分科会





